См. Документы Министерства здравоохранения Российской Федерации
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
ПРИКАЗ
от 21 марта 2003 г. N 109
О СОВЕРШЕНСТВОВАНИИ ПРОТИВОТУБЕРКУЛЕЗНЫХ МЕРОПРИЯТИЙ
В РОССИЙСКОЙ ФЕДЕРАЦИИ
Эпидемическая ситуация по туберкулезу в Российской Федерации осложнилась в начале девяностых годов. Численность впервые выявленных больных туберкулезом по сравнению с 1990 г. увеличилась к 2003 г. более чем в 2 раза, в 1,5 раза возросла смертность по причине туберкулеза, выросла заболеваемость туберкулезом среди детского населения. Особенно тяжелая ситуация сложилась в пенитенциарных учреждениях.
В структуре клинических форм туберкулеза стало больше пациентов, страдающих распространенными, запущенными и осложненными формами, а также больных, выделяющих лекарственноустойчивые микобактерии туберкулеза, снизилась эффективность лечения больных туберкулезом.
Основные мероприятия по реализации стратегии противотуберкулезной помощи населению Российской Федерации определены подпрограммой "Неотложные меры борьбы с туберкулезом в России" Федеральной целевой программы "Предупреждение и борьба с заболеваниями социального характера (2002 - 2006 годы)", утвержденной Постановлением Правительства Российской Федерации N 790 от 13 ноября 2001 г. (Собрание законодательства Российской Федерации, 2001, N 49, ст. 4620).
Наметившаяся в 2001 году стабилизация эпидемических показателей по туберкулезу показывает эффективность проводимых противотуберкулезных мероприятий и необходимость дальнейшего развития системы оказания противотуберкулезной помощи населению Российской Федерации.
Во исполнение Федерального закона от 18 июня 2001 г. N 77-ФЗ "О предупреждении распространения туберкулеза в Российской Федерации" (Собрание законодательства Российской Федерации, 2001, N 26, ст. 2581), Постановления Правительства Российской Федерации от 13 ноября 2001 г. N 790 "О реализации Федерального закона "О предупреждении распространения туберкулеза в Российской Федерации" и в целях эффективной реализации подпрограммы "Неотложные меры борьбы с туберкулезом в России" Федеральной целевой программы "Предупреждение и борьба с заболеваниями социального характера (2002 - 2006 годы)", а также совершенствования стратегии и тактики организации противотуберкулезных мероприятий приказываю:
1. Утвердить:
1.1. Инструкцию по централизованному контролю за диспансерным наблюдением больных туберкулезом (Приложение N 1).
1.2. Инструкцию по применению клинической классификации туберкулеза (Приложение N 2).
1.3. Инструкцию по применению МКБ-10 для статистического учета туберкулеза (Приложение N 3).
1.4. Инструкцию по применению туберкулиновых проб (Приложение N 4).
1.5. Инструкцию по вакцинации и ревакцинации против туберкулеза вакцинами БЦЖ и БЦЖ-М (Приложение N 5).
1.6. Утратил силу. - Приказ Минздрава России от 05.06.2017 N 297.
1.7. Инструкцию по организации диспансерного наблюдения и учета контингентов противотуберкулезных учреждений (Приложение N 7).
1.8. Положение об организации деятельности дневного стационара в противотуберкулезных учреждениях (Приложение N 8).
1.9. Инструкцию по организации деятельности бактериологических лабораторий противотуберкулезных учреждений (Приложение N 9).
1.10. Инструкцию по унифицированным методам микроскопических исследований для выявления кислотоустойчивых микобактерий в клинико-диагностических лабораториях лечебно-профилактических учреждений (Приложение N 10).
1.11. Инструкцию по унифицированным методам микробиологических исследований при выявлении, диагностике и лечении туберкулеза (Приложение N 11).
1.12. Рекомендации по противоэпидемическим мероприятиям в очагах туберкулеза (Приложение N 12).
1.13. Положение об организации деятельности консультативно-диагностических и реабилитационных центров для детей с различными проявлениями туберкулезной инфекции (Приложение N 13).
Министр
Ю.Л.ШЕВЧЕНКО
Приложение N 1
к Приказу Минздрава России
от 21 марта 2003 г. N 109
ИНСТРУКЦИЯ
ПО ЦЕНТРАЛИЗОВАННОМУ КОНТРОЛЮ ЗА ДИСПАНСЕРНЫМ НАБЛЮДЕНИЕМ
БОЛЬНЫХ ТУБЕРКУЛЕЗОМ
I. ОБЩИЕ ПОЛОЖЕНИЯ
В основу системы централизованного контроля (СЦК) положено два принципа:
1) унификация мероприятий по выявлению, диагностике, лечению туберкулеза в соответствии с Инструкцией по организации диспансерного наблюдения и учету контингентов противотуберкулезных учреждений;
2) дифференциация указанных мероприятий, позволяющая выработать индивидуальную схему наблюдения каждого больного в городской и сельской местности в зависимости от географических и экономических особенностей, состояния коммуникаций, особенностей быта и других социальных условий, характера туберкулезного процесса у пациента и т.д.
Централизованный контроль за противотуберкулезными мероприятиями обеспечивает высокое качество работы даже при разном уровне подготовки медицинского персонала и неполном укомплектовании штатов медицинских работников. Система централизованного контроля способствует постоянному повышению квалификации врачей, так как все случаи расхождения в диагнозе и тактике диспансерного наблюдения больного рассматривают коллегиально. Систематический контакт районного фтизиатра со специалистами головного противотуберкулезного диспансера представляет собой процесс взаимного обучения врачей и повышает ответственность фтизиатра.
Централизованный контроль за диспансерным наблюдением больных туберкулезом обеспечивает областной (окружной, краевой, республиканский, г. г. Москвы и Санкт-Петербурга) противотуберкулезный диспансер (далее - областной, окружной, краевой, республиканский ПТД). Аналогичные формы работы, но в меньшем объеме, осуществляют городские, межрайонные диспансеры, а также районные диспансеры в своей зоне обслуживания.
ПТД обеспечивает контроль следующих мероприятий:
- микробиологическая диагностика туберкулеза;
- выявление, диагностика, лечение впервые выявленных больных туберкулезом и больных с рецидивами заболевания;
- диспансерное наблюдение за контингентами больных туберкулезом;
- оформление свидетельств о смерти от туберкулеза.
II. ЦЕНТРАЛИЗОВАННЫЙ КОНТРОЛЬ ЗА ВПЕРВЫЕ ВЫЯВЛЕННЫМИ
БОЛЬНЫМИ ТУБЕРКУЛЕЗОМ И БОЛЬНЫМИ С РЕЦИДИВАМИ ТУБЕРКУЛЕЗА
СЦК за наблюдением впервые выявленных больных и больных с рецидивами туберкулеза обеспечивает связь областного, окружного, краевого, республиканского ПТД с районными и городскими ПТД, туберкулезными кабинетами и отделениями, фельдшерско-акушерскими пунктами, со стационарами, санаториями, поликлиниками и другими лечебно-профилактическими учреждениями, в которых осуществляют выявление, наблюдение и лечение впервые выявленных больных туберкулезом и больных с рецидивами туберкулеза.
Мероприятия по обслуживанию впервые выявленных больных туберкулезом и больных с рецидивами туберкулеза состоят из контроля за выявлением, диагностикой, госпитализацией, систематическим обследованием больных, лечением на всех этапах, эффективностью лечения, изменением диагноза в процессе наблюдения.
2.1. Централизованный контроль за диагностикой впервые
выявленных больных туберкулезом
Централизованный контроль (ЦК) за выявлением и диагностикой больных туберкулезом осуществляет областной (окружной, краевой, республиканский) ПТД. Аналогичные формы работы, но в меньшем объеме, применяют крупные межрайонные диспансеры, а также районные диспансеры в своей зоне обслуживания.
С целью повышения качества выявления и диагностики при ПТД приказом главного врача создается центральная врачебная контрольная комиссия (ЦВКК). При небольшом количестве больных, находящихся под наблюдением учреждения, функции ЦВКК может выполнять и существующая клинико-экспертная комиссия (КЭК). Комиссия состоит из наиболее квалифицированных специалистов: фтизиатра (в том числе обслуживающего детское население), рентгенолога, хирурга, врача-методиста. Для замены временно отсутствующих постоянных членов предусматривают дублирующий состав комиссии. Комиссия заседает, в зависимости от объема работы, 1 - 3 раза в неделю в строго фиксированные дни, решения ее записывают в специально оформленный журнал. При регистрации в журнале каждому впервые выявленному больному и больному с рецидивом туберкулеза присваивают индивидуальный номер (регистрационный номер), который сохраняется за ним в течение всего периода диспансерного наблюдения. Регистрационный номер сообщают в учреждение (отделение, кабинет), направившее форму N 089 Т/У-2003. Комиссия осуществляет консультацию (очную или заочную) всех впервые выявленных больных туберкулезом и больных с рецидивами туберкулеза в субъекте Российской Федерации.
Заседания ЦВКК могут проводиться как на базе областного (окружного, краевого, республиканского, г. г. Москвы и Санкт-Петербурга) диспансера, так и в форме выездных заседаний, а также с использованием телекоммуникационных технологий. С учетом территориальных особенностей могут быть созданы несколько комиссий по кустовому принципу. В этом случае ЦВКК областного (окружного, краевого, республиканского, г. г. Москвы и Санкт-Петербурга) диспансера контролирует работу кустовых ЦВКК и берет на себя рассмотрение наиболее сложных случаев.
Противотуберкулезные диспансеры (отделения, кабинеты) направляют на рассмотрение ЦВКК следующую документацию: форму N 089 Т/У-2003, выписку из истории болезни (амбулаторной карты) и рентгенограммы. В сложных диагностических случаях проводится очная консультация больного. При необходимости комиссия рекомендует провести дополнительное обследование больного или направить его в областной (окружной, краевой, республиканский) противотуберкулезный диспансер для углубленного обследования. Результаты динамического наблюдения должны быть представлены на комиссию повторно в указанные сроки.
После установления диагноза активного туберкулеза заполняют извещение (форма N 089 Т/У-2003) и в трехдневный срок направляют в областной (окружной, краевой, республиканский) ПТД и центр государственного санитарно-эпидемиологического надзора. Решение о постановке на диспансерный учет и снятии с него вручается (направляется) больному в письменной форме районным/участковым фтизиатром после подтверждения диагноза ЦВКК.
ЦВКК подтверждает либо снимает диагноз активного туберкулеза. В случае снятия диагноза туберкулеза форма N 089 Т/У-2003 отзывается из центра госсанэпиднадзора районным/участковым фтизиатром. Формы N 089 Т/У-2003 на лиц, у которых снят диагноз туберкулеза, хранят в областном (окружном, краевом, республиканском) диспансере и используют для анализа диагностических ошибок.
Контроль за диагностикой и своевременным выполнением рекомендаций ЦВКК осуществляют с помощью картотеки, составленной по форме N 089 Т/У-2003. Карты в картотеке распределяют по сигнальной системе (по месяцам) в зависимости от намеченных сроков повторного представления материалов на консультацию.
Для предотвращения повторного взятия на учет в качестве впервые выявленных больных лиц, прибывших из других административных территорий, запрос о больном направляется в противотуберкулезное учреждение по месту его последнего проживания.
Для предотвращения повторного взятия на учет больных с рецидивами как впервые выявленных в областном (окружном, краевом, республиканском) ПТД ведут учет лиц, снятых с наблюдения. Для этих целей используют архивные данные (формы N 089 Т/У-2003 (ранее - форма N 281/У), систематизированные по алфавиту независимо от места жительства больного). Перед постановкой больного на диспансерный учет все заполненные формы N 089 Т/У-2003 сопоставляют с этой картотекой. Оптимальным является использование для этих целей персонифицированной компьютерной базы данных.
Для исключения гипердиагностики рецидивов туберкулеза необходимо сохранять последние рентгено- и томограммы всех лиц, снятых с диспансерного наблюдения.
С целью уточнения диагноза туберкулеза и исключения гипердиагностики рецидивов ЦВКК в конце календарного года пересматривает документацию и вносит соответствующие коррективы в формы N 089 Т/У-2003 и N 30-4/у на всех впервые выявленных больных туберкулезом и больных с его рецидивом.
Деятельность ЦВКК тесно связана с курацией, которая осуществляется областным (окружным, краевым, республиканским) ПТД. Во время визитов в районы кураторы контролируют работу по выявлению и диагностике туберкулеза, своевременность представления информации о выявленных больных туберкулезом и выполнение решений ЦВКК.
2.2. Централизованный контроль за лечением впервые
выявленных больных туберкулезом
Организация централизованного контроля (ЦК) за лечением впервые выявленных больных туберкулезом является одним из наиболее важных разделов. Задачи ЦВКК (КЭК) по ЦК за лечением следующие:
- определение схемы и организационной формы лечения больного, профиля стационара;
- своевременное внесение корректив в схему лечения и в диагноз в процессе лечения, подтверждение обоснованности предлагаемой лечащим врачом тактики ведения больного;
- контроль соответствия режима химиотерапии, назначенного лечащим врачом, режиму, утвержденному данным Приказом;
- слежение за сроками от момента выявления больного туберкулезом до начала его лечения, сокращение перерывов при смене одного этапа лечения другим;
- контроль своевременности и качества обследования больных туберкулезом в процессе лечения.
ЦК за лечением впервые выявленных больных туберкулезом осуществляют специалисты областного (окружного, краевого, республиканского) ПТД. В зависимости от местных особенностей и возможностей эту работу проводят врачи ЦВКК (КЭК) или методического кабинета, врачи амбулаторного приема областного (окружного, краевого, республиканского) ПТД, кураторы районов или специально выделенные врачи.
Контроль за лечением впервые выявленных больных туберкулезом на всех этапах обеспечивают с помощью картотеки или регистра. Оптимальным является использование для этих целей компьютерной техники с соответствующим программным обеспечением.
Районные и городские ПТД обязаны ежеквартально представлять в областной (окружной, краевой, республиканский) ПТД сведения о ходе лечения больных на протяжении всего курса лечения по формам, утвержденным Минздравом России.
В стационарах обеспечивается отбор больных для хирургического лечения. С этой целью ведут журнал консультаций хирурга (очных или заочных).
После окончания лечения врач стационара обязан в трехдневный срок направить в методический кабинет областного (окружного, краевого, республиканского) ПТД и участковому (районному) фтизиатру сигнальную карту и выписку с уточненным диагнозом и рекомендациями по дальнейшему лечению. Получив сигнальную карту, участковый (районный) фтизиатр сообщает в областной (окружной, краевой, республиканский) ПТД о продолжении лечения. Если эти сведения в течение двух недель не поступают в методический кабинет областного (окружного, краевого, республиканского) ПТД, то сигнальную карту повторно направляют участковому (районному) фтизиатру. Такая же система "обратной связи" должна существовать между районным фтизиатром и фельдшером фельдшерско-акушерского пункта.
Контроль за лечением больных туберкулезом осуществляется на всех этапах лечения: стационарном, санаторном и амбулаторном.
Интенсивную фазу лечения преимущественно проводят в условиях стационара. Для обеспечения непрерывного лечения рекомендуется до плановой выписки больного из стационара разработать план амбулаторного контролируемого лечения, включив его в выписной эпикриз.
Амбулаторное лечение может быть организовано:
- в центральной районной больнице (кабинет участкового фтизиатра) - для больных, проживающих в районном центре;
- на фельдшерско-акушерском пункте, в сельских участковых больницах, амбулаториях, с учетом удобства транспортного сообщения;
- в отдельных случаях (по решению ЦВКК или КЭК) - на дому у больного.
Лечение проводят как в ежедневной, так и в интермитирующей форме. К работе по проведению контролируемой химиотерапии могут привлекаться работники обществ Красного Креста, другие гуманитарные организации.
При невозможности продолжить лечение больных в амбулаторных условиях целесообразно продолжить лечение больного в стационаре (в том числе дневном), санатории.
Если в районе нет возможности провести качественное своевременное обследование с применением микробиологических и лучевых методов, больных направляют в областной (окружной, краевой, республиканский) ПТД.
Систематический контроль за ходом лечения и обследования дает возможность получить достоверную информацию о результатах лечения каждого больного за отчетный период.
III. ЦЕНТРАЛИЗОВАННЫЙ КОНТРОЛЬ ЗА КОНТИНГЕНТАМИ
БОЛЬНЫХ ТУБЕРКУЛЕЗОМ
Централизованный контроль наблюдения больных туберкулезом, состоящих на учете, аналогичен комплексу мероприятий, направленных на повышение качества диспансерного наблюдения впервые выявленных больных. Основные разделы работ выполняют врачи-кураторы областного (окружного, краевого, республиканского) ПТД под руководством заведующего диспансерным отделением или врача методического кабинета. Мероприятия по наблюдению за больными, состоящими на учете, включают контроль за диагностикой, лечением, переводом из группы диспансерного наблюдения, снятием с учета.
Для контроля за контингентами больных туберкулезом в областном (окружном, краевом, республиканском) ПТД организуют централизованную картотеку (по дублированным картам формы N 30-4/у или с использованием компьютерных технологий). Картотеку составляют по районам. Работу с картотекой, в соответствии со специально составленным графиком, осуществляют кураторы районов. Картотека позволяет проверять правильность составления годового отчета районным фтизиатром и исключает потерю информации о наблюдаемых контингентах, дает возможность контролировать качество диагностики и проводимое лечение, контролировать, а по некоторым районам и планировать перевод больного из группы в группу без выезда кураторов в район.
Сведения в картотеке уточняют во время выездов кураторов в район, а также в конце года при приеме годового отчета, когда врачи-методисты областного (окружного, краевого, республиканского) ПТД и районный фтизиатр сверяют оригиналы формы N 30-4/у с дубликатами и вносят соответствующие коррективы в обе карты.
Особое внимание уделяют контролю за "движением" контингентов больных туберкулезом, т.е. переводом больных из группы в группу. С этой целью районные (участковые) фтизиатры совместно с кураторами районов - специалистами областного (окружного, краевого, республиканского) ПТД составляют в начале года план-график перевода больных из группы в группу и снятия с учета. Систематически работая с картотекой, кураторы контролируют выполнение плана-графика. Для облегчения слежения за его своевременным выполнением карты в картотеке расставляют в зависимости от установленного срока перевода из одной группы в другую. При решении данной задачи должны по мере возможности использоваться компьютерные технологии. Для выполнения плана-графика "движения" контингентов в строго установленные сроки кураторы районов заблаговременно (за 3 месяца до указанного срока) направляют районному (участковому) фтизиатру напоминание о предстоящем переводе из одной группы в другую с указанием комплекса обследования для каждого больного.
Важным разделом работы является надзор за абациллированием больных туберкулезом, состоящих на учете. Система слежения за обследованием бактериовыделителей приведена в Инструкции по организации диспансерного наблюдения и учета контингентов противотуберкулезных учреждений. Необходимо осуществлять четкую и своевременную связь и взаимодействие с органами госсанэпиднадзора.
Централизованный контроль за лечением больных туберкулезом,
состоящих на учете
Контроль за лечением больных хроническими формами туберкулеза весьма трудоемок. Вместе с тем систематический контроль повышает эффективность их лечения, особенно при множественной лекарственной устойчивости микобактерий туберкулеза. Кураторы районов составляют план лечения больных хроническими формами туберкулеза на основании данных картотеки (форма N 30-4/у). Дальнейший контроль за лечением этой категории больных осуществляют аналогично методике, применяемой у впервые выявленных больных туберкулезом.
С целью повышения эффективности лечения больных хроническими формами туберкулеза хирурги составляют картотеку на всех больных (как имеющих показания к хирургическому лечению, так и без таковых), которую в дальнейшем используют для активного вызова больных на хирургическое лечение. Для обеспечения своевременных консультаций хирурга в каждом стационаре заводят специальный журнал, в котором еще в приемном отделении регистрируются все поступившие в отделения больные. Консультация хирурга проводится (с отметкой в журнале) не позднее чем через 30 дней с момента поступления больного в стационар.
IV. КОНТРОЛЬ ЗА ОФОРМЛЕНИЕМ СВИДЕТЕЛЬСТВ О СМЕРТИ
ОТ ТУБЕРКУЛЕЗА
СЦК за оформлением свидетельств о смерти направлена на:
1) повышение достоверности показателя смертности больных от туберкулеза, которое достигают оперативным внесением корректив в случае неправильного заполнения врачом свидетельств о смерти (форма N 106/у);
2) повышение ответственности и уровня знания врачей в результате коллегиального разбора каждого случая смерти от туберкулеза и выявления ее причин.
Для упорядочения оформления свидетельств о смерти от туберкулеза органу управления здравоохранением субъекта Российской Федерации рекомендуется определить, что окончательное свидетельство о смерти от туберкулеза подписывает только специалист-фтизиатр. Районный фтизиатр направляет всю первичную документацию умершего от туберкулеза в областной (окружной, краевой, республиканский) ПТД.
Врач-методист ПТД один раз в месяц (за 10 дней до того, как сведения направляют в Госкомстат России) копирует в областном, краевом, республиканском, окружном органе статистики свидетельства о смерти и анализирует их. Одновременно врач-методист сопоставляет данные свидетельств о смерти со сведениями формы N 089 Т/У-2003, формы N 30-4/у и присланной из районов первичной медицинской документацией. В случае расхождения диагноза областной (окружной, краевой, республиканский) ПТД срочно сообщает об этом специалистам, заполнявшим свидетельство о смерти от туберкулеза. Специалист при участии фтизиатра района обеспечивает заполнение нового свидетельства о смерти в установленном порядке.
У больного, не состоящего на учете в ПТД, по I или II ГДУ, основная причина смерти "туберкулез" может быть поставлена лишь на основании патологоанатомического исследования.
Приложение N 2
к Приказу Минздрава России
от 21 марта 2003 г. N 109
ИНСТРУКЦИЯ
ПО ПРИМЕНЕНИЮ КЛИНИЧЕСКОЙ КЛАССИФИКАЦИИ ТУБЕРКУЛЕЗА
I. ОБЩАЯ ЧАСТЬ
В основу клинической классификации туберкулеза, используемой в Российской Федерации, положены несколько принципов. Это клинико-рентгенологические особенности туберкулезного процесса (в том числе локализация и распространенность), его течение (т.е. фазы), наличие бактериовыделения.
Классификация состоит из четырех основных разделов: клинические формы туберкулеза, характеристика туберкулезного процесса, осложнения туберкулеза, остаточные изменения после излеченного туберкулеза.
1.1. Клинические формы туберкулеза различаются по локализации и клинико-рентгенологическим признакам с учетом патогенетической и патоморфологической характеристики туберкулезного процесса. Основными клиническими формами туберкулеза являются:
1.1.1. Туберкулезная интоксикация у детей и подростков
1.1.2. Туберкулез органов дыхания
Первичный туберкулезный комплекс
Туберкулез внутригрудных лимфатических узлов
Диссеминированный туберкулез легких
Милиарный туберкулез
Очаговый туберкулез легких
Инфильтративный туберкулез легких
Казеозная пневмония
Туберкулема легких
Кавернозный туберкулез легких
Фиброзно-кавернозный туберкулез легких
Цирротический туберкулез легких
Туберкулезный плеврит (в том числе эмпиема)
Туберкулез бронхов, трахеи, верхних дыхательных путей
Туберкулез органов дыхания, комбинированный с профессиональными пылевыми заболеваниями легких (кониотуберкулез)
1.1.3. Туберкулез других органов и систем
Туберкулез мозговых оболочек и центральной нервной системы
Туберкулез кишечника, брюшины и брыжеечных лимфатических узлов
Туберкулез костей и суставов
Туберкулез мочевых, половых органов
Туберкулез кожи и подкожной клетчатки
Туберкулез периферических лимфатических узлов
Туберкулез глаз
Туберкулез прочих органов
1.2. Характеристика туберкулезного процесса дается по локализации процесса, по клинико-рентгенологическим признакам и по наличию или отсутствию в диагностическом материале, полученном от больного, микобактерий туберкулеза (МБТ).
Локализация и распространенность: в легких по долям, сегментам, а в других органах по локализации поражения.
Фаза:
а) инфильтрации, распада, обсеменения;
б) рассасывания, уплотнения, рубцевания, обызвествления.
Бактериовыделение:
а) с выделением микобактерий туберкулеза (МБТ+);
б) без выделения микобактерий туберкулеза (МБТ-).
1.3. Осложнения туберкулеза:
Кровохарканье и легочное кровотечение, спонтанный пневмоторакс, легочно-сердечная недостаточность, ателектаз, амилоидоз, свищи и др.
1.4. Остаточные изменения после излеченного туберкулеза:
а) органов дыхания:
фиброзные, фиброзно-очаговые, буллезно-дистрофические, кальцинаты в легких и лимфатических узлах, плевропневмосклероз, цирроз;
б) других органов:
рубцовые изменения в различных органах и их последствия, обызвествление и др.
II. ОСНОВНЫЕ КЛИНИЧЕСКИЕ ФОРМЫ ТУБЕРКУЛЕЗА
2.1. Туберкулезная интоксикация у детей и подростков
Диагноз туберкулезной интоксикации устанавливают на основании данных туберкулинодиагностики (впервые положительные, усиливающиеся в процессе наблюдения и гиперергические реакции на туберкулин), клинических признаков заболевания при отсутствии локальных проявлений, определяемых рентгенологическими и другими методами исследований.
Туберкулезная интоксикация характеризуется активностью туберкулезной инфекции и сопровождается ухудшением общего состояния ребенка (подростка): периодическим повышением температуры тела до субфебрильных цифр, ухудшением аппетита, появлением нейро-вегетативных расстройств (повышенной нервной возбудимостью или ее угнетением, головной боли, тахикардии), наклонностью к интеркуррентным заболеваниям. При осмотре ребенка может определяться небольшое увеличение групп периферических лимфатических узлов (микрополиадения) с явлениями периаденита; незначительное увеличение печени, реже селезенки, остановка физиологической прибавки или дефицит массы тела. У больных с туберкулезной интоксикацией в периферической крови определяется нерезко выраженное ускорение СОЭ, сдвиг нейтрофилов влево, эозинофилия, лимфопения. Изменяется иммунный статус (снижение числа Т-лимфоцитов и их функциональной активности).
Специфичность описанных функциональных нарушений должна быть подтверждена тщательным обследованием ребенка (подростка) для исключения неспецифических заболеваний. При обследовании следует использовать современные лучевые методы диагностики, включая, при возможности, компьютерную томографию, бронхоскопию, комплексную туберкулинодиагностику, а также бактериологическое исследование.
Диагноз туберкулезной интоксикации устанавливается только после обследования в условиях специализированного противотуберкулезного учреждения.
2.2. Туберкулез органов дыхания
2.2.1. Первичный туберкулезный комплекс характеризуется развитием воспалительных изменений в легочной ткани, поражением регионарных внутригрудных лимфатических узлов и лимфангитом. Он преимущественно наблюдается в детском возрасте. Клинические проявления первичного комплекса зависят от фазы процесса, особенностей течения и реактивности организма. Он может протекать малосимптомно, но чаще имеют место признаки туберкулезной интоксикации. При рентгенологическом исследовании выявляются характерные изменения в легких.
Различают неосложненное и осложненное течение первичного туберкулезного комплекса. При осложненном течении наблюдается обширный инфильтрат с поражением сегмента или доли легкого, распад с образованием первичной каверны, поражение бронхов, развитие ателектаза, лимфогенная и гематогенная диссеминация, а также переход в хронически текущий первичный туберкулез.
2.2.2. Туберкулез внутригрудных лимфатических узлов (ВГЛУ) развивается у детей, подростков и взрослых (18 - 25 лет) в результате первичного заражения туберкулезом. Реже возникает вследствие эндогенной реактивации имевшихся туберкулезных изменений во внутригрудных лимфатических узлах. Процесс эндогенной реактивации у взрослых характерен для больных с выраженным иммунодефицитом (например, у больных ВИЧ-инфекцией).
Различают инфильтративный, опухолевидный и "малые" варианты туберкулеза ВГЛУ.
Инфильтративный туберкулез ВГЛУ характеризуется не только их увеличением, но и развитием инфильтративных изменений в прикорневых отделах. В клинической картине заболевания преобладают симптомы интоксикации.
"Малые" варианты туберкулеза ВГЛУ характеризуются их незначительным увеличением. Рентгенодиагностика "малых" вариантов туберкулеза ВГЛУ в фазе инфильтрации возможна только по косвенным признакам (снижение структуры тени корня, двойной контур срединной тени и обогащение легочного рисунка в прикорневой зоне на ограниченном участке). Клинически проявляется умеренными симптомами интоксикации. Для подтверждения диагноза показана компьютерная томография.
Опухолевидный ("туморозный") туберкулез ВГЛУ представляет собой вариант первичного туберкулеза, при котором преобладает казеозное поражение лимфатических узлов. Он проявляется увеличением размера отдельных лимфатических узлов или их групп, выраженной клинической симптоматикой и склонностью к осложненному течению (поражение бронхов, бронхолегочные поражения, очаги бронхогенной, лимфогенной и гематогенной диссеминации, плеврит). Контуры лимфатических узлов на рентгенограмме и томограммах четкие.
В случаях позднего выявления и неэффективного лечения возможен переход в хронически текущий первичный туберкулез, характеризующийся длительным волнообразным течением и полиморфизмом морфологических изменений в лимфатических узлах (кальцинированные, фиброзные, свежие воспалительные). В таких случаях периодически возникают различные клинические проявления гиперсенсибилизации, описанные как "маски" хронического первичного туберкулеза (узловатая эритема, фликтены, полиартрит и др.).
При всех вариантах туберкулеза ВГЛУ, но чаще всего при хроническом его течении, возможны осложнения в виде воспалительной реакции плевры, специфического поражения бронхов с развитием сегментарных или долевых ателектазов, диссеминации в легкие и различные органы (бронхолегочные формы процесса).
2.2.3. Диссеминированный туберкулез легких объединяет процессы различного генеза, развившиеся в результате распространения микобактерий туберкулеза гематогенными, бронхогенными и лимфогенными путями, с чем связано многообразие клинических и рентгенологических проявлений.
Трудность определения генеза туберкулезных диссеминаций обусловила необходимость объединения их под общим названием.
Диссеминированный туберкулез протекает как острый, подострый и хронический.
Острый диссеминированный туберкулез гематогенного генеза характерен для милиарного туберкулеза (см. ниже).
Острое течение диссеминированного туберкулеза с развитием фокусов казеозной пневмонии и формированием каверн в обоих легких возможно в условиях иммунодефицита.
Подострый диссеминированный туберкулез развивается постепенно, характеризуется выраженными симптомами интоксикации. При гематогенном генезе подострого диссеминированного туберкулеза однотипная очаговая диссеминация локализуется в верхних и кортикальных отделах легких, при лимфобронхогенном генезе очаги располагаются группами в прикорневых и нижних отделах легких на фоне выраженного лимфангита с вовлечением в процесс как глубокой, так и периферической лимфатической сети легкого. На фоне очагов при подостром диссеминированном туберкулезе могут определяться тонкостенные каверны со слабо выраженным перифокальным воспалением. Чаще они располагаются на симметричных участках легких, эти полости называют "штампованными" кавернами.
Хронический диссеминированный туберкулез чаще всего гематогенного генеза. Для него характерно апикокаудальное распространение процесса. При хроническом диссеминированном туберкулезе могут последовательно поражаться различные органы и системы. Хронический диссеминированный туберкулез характеризуется волнообразным течением, при котором симптомы интоксикации в период ремиссии менее выражены, при вспышке процесса имеют место явления интоксикации, а также локальные проявления легочного и внелегочного туберкулезного процесса. Рентгенологически выявляются очаги различной величины и плотности, при этом более плотные очаги локализуются в вышележащих отделах. На любом этапе болезни могут образоваться каверны в одном или обоих легких. Очаговые и деструктивные изменения определяются на фоне деформированного легочного рисунка, признаков пневмосклероза, бронхоэктазов и эмфиземы. Несвоевременно распознанный, а также неэффективно леченный хронический диссеминированный туберкулез может привести к развитию фиброзно-кавернозного туберкулеза легких.
2.2.4. Милиарный туберкулез характеризуется острым течением с быстрой диссеминацией (генерализацией) процесса с поражением легких, печени, селезенки, кишечника, мозговых оболочек, других органов и тканей.
Туберкулезные бугорки имеют преимущественно продуктивный характер.
В клинической картине на первый план выступают явления выраженной интоксикации.
При рентгенологическом исследовании легких определяется двухсторонняя мелкоочаговая диссеминация по всем полям.
2.2.5. Очаговый туберкулез легких характеризуется наличием немногочисленных очагов, преимущественно продуктивного характера, локализующихся в ограниченном участке одного или обоих легких и занимающих 1 - 2 сегмента, и малосимптомным клиническим течением. К очаговым формам относятся как недавно возникшие, свежие ("мягко-очаговые") процессы с размером очагов менее 10 мм, так и более давние (фиброзно-очаговые) образования с явно выраженными признаками активности процесса. Свежий очаговый туберкулез характеризуется наличием слабоконтурированных ("мягких") очаговых теней со слегка размытыми краями.
При рентгенологическом выявлении фиброзно-очаговых изменений необходимо провести тщательное обследование больных для исключения активности процесса. При отсутствии признаков активности фиброзно-очаговые изменения расцениваются как остаточные изменения излеченного туберкулеза.
2.2.6. Инфильтративный туберкулез легких характеризуется наличием в легких воспалительных изменений, преимущественно экссудативного характера с казеозным некрозом и наличием или отсутствием деструкции легочной ткани.
Клинические проявления инфильтративного туберкулеза зависят от распространенности и выраженности воспалительных изменений в легких, которые могут быть сходными с неспецифическими воспалительными заболеваниями органов дыхания.
У большинства больных имеет место острое и подострое начало заболевания.
2.2.7. Казеозная пневмония характеризуется развитием в легочной ткани воспалительной реакции с преобладанием казеификации, причем казеозно-пневмонические очаги по величине занимают до доли и более. Клиническая картина характеризуется тяжелым состоянием больного, выраженными симптомами интоксикации. При обследовании больного определяется лейкоцитоз, резкий сдвиг лейкоцитарной формулы влево, бактериовыделение.
При быстром разжижении казеозных масс происходит формирование гигантской полости или множественных небольших каверн.
2.2.8. Туберкулема легких - понятие, объединяющее разнообразные по генезу инкапсулированные казеозные фокусы величиной более 1,0 см в диаметре. Различают туберкулемы инфильтративно-пневмонического типа, гомогенные, слоистые, конгломератные и так называемые "псевдотуберкулемы" - заполненные каверны. На рентгенограмме туберкулемы выявляются в виде тени округлой формы с четкими контурами. В фокусе может определяться серповидное просветление за счет распада, иногда перифокальное воспаление и небольшое количество бронхогенных очагов, а также участки обызвествления. Туберкулемы бывают одиночные и множественные. Различают мелкие туберкулемы (до 2 см в диаметре), средние (2 - 4 см) и крупные (более 4 см в диаметре).
Выделены три клинических варианта течения туберкулем:
- регрессирующее - медленное уменьшение туберкулемы с последующим образованием на ее месте очага или группы очагов, индурационного поля или сочетания этих изменений;
- стабильное - отсутствие рентгенологической динамики изменений в процессе наблюдения за больным;
- прогрессирующее - наличие распада туберкулемы, перифокального воспаления и бронхогенного обсеменения окружающей легочной ткани.
2.2.9. Кавернозный туберкулез легких характеризуется наличием сформированной каверны с отсутствием выраженных фиброзных изменений в окружающей каверну легочной ткани.
Развивается кавернозный туберкулез у больных инфильтративным, диссеминированным, очаговым туберкулезом, при распаде туберкулем; при позднем выявлении заболевания, когда фаза распада завершается формированием каверн, а признаки исходной формы исчезают.
2.2.10. Фиброзно-кавернозный туберкулез легких характеризуется наличием фиброзной каверны, развитием фиброзных изменений в окружающей каверну легочной ткани. Для него характерны очаги бронхогенного отсева различной давности. Как правило, поражается дренирующий каверну бронх. Развиваются и другие морфологические изменения в легких: пневмосклероз, эмфизема, бронхоэктазы. Формируется фиброзно-кавернозный туберкулез из инфильтративного, кавернозного или диссеминированного процесса при прогрессирующем течении заболевания. Протяженность изменений в легких может быть различной; процесс бывает односторонним и двусторонним с наличием одной или множества каверн.
Клинические проявления фиброзно-кавернозного туберкулеза многообразны, они обусловлены самим туберкулезным процессом, а также развившимися осложнениями.
Различают два клинических варианта течения фиброзно-кавернозного туберкулеза легких:
- ограниченный и относительно стабильный фиброзно-кавернозный туберкулез, когда благодаря химиотерапии наступает определенная стабилизация процесса и обострение может отсутствовать в течение нескольких лет;
- прогрессирующий фиброзно-кавернозный туберкулез, характеризующийся сменой обострений и ремиссий, причем периоды между ними могут быть разными. В период обострения могут появляться новые участки воспаления с образованием новых каверн, вплоть до полного разрушения легкого. Прогрессирующий фиброзно-кавернозный туберкулез нередко сопровождается развитием неспецифической инфекции и различных осложнений, что усугубляет течение заболевания.
2.2.11. Цирротический туберкулез легких характеризуется разрастанием грубой соединительной ткани в легких и плевре в результате инволюции фиброзно-кавернозного, хронического диссеминированного, инфильтративного туберкулеза легких, поражений плевры, туберкулеза внутригрудных лимфатических узлов, осложненного бронхолегочными поражениями. К цирротическому туберкулезу должны быть отнесены процессы, при которых сохраняются туберкулезные изменения в легких с клиническими признаками активности процесса, склонностью к периодическим обострениям и спорадическому скудному бактериовыделению.
От цирротического туберкулеза необходимо отличать цирроз легких, который представляет собой посттуберкулезные изменения без признаков активности. В классификации цирроз легких отнесен к остаточным изменениям после клинического излечения.
2.2.12. Туберкулезный плеврит (в том числе эмпиема)
Диагноз плеврита устанавливают по совокупности клинических и рентгенологических признаков, а характер плеврита - по результатам исследования диагностического материала, полученного при пункции плевральной полости или биопсии плевры. Характер выпота при туберкулезных плевритах бывает серозным, серозно-фибринозным, гнойным, реже - геморрагическим.
Туберкулез плевры, сопровождающийся накоплением гнойного экссудата, представляет собой особую форму экссудативного плеврита - эмпиему. Она развивается при распространенном казеозном поражении плевры, а также в результате перфорации каверны или субплеврально расположенных очагов.
Морфологически изменения в плевре проявляются рубцовым перерождением, развитием специфической грануляционной ткани в толще утратившей свою функцию плевры. Эмпиема должна быть обозначена в диагнозе.
2.2.13. Туберкулез бронхов, трахеи, верхних дыхательных путей
Все эти локализации туберкулеза встречаются как самостоятельные формы, так и в сочетании с другими формами туберкулеза органов дыхания.
Различают три основные формы туберкулеза бронхов и трахеи: инфильтративную, язвенную и свищевую (лимфобронхиальные, бронхоплевральные свищи). Из их осложнений следует отметить стенозы разной степени, грануляции, бронхолиты.
2.2.14. Туберкулез органов дыхания, комбинированный с пылевыми профессиональными заболеваниями легких (кониотуберкулез). В эту группу включаются все формы туберкулеза легких при одновременном наличии пылевых профессиональных заболеваний: силикоза, асбестоза и др. При формулировании диагноза следует вначале указать "кониотуберкулез", а затем дать развернутую характеристику кониоза и туберкулезного процесса.
2.3. Туберкулез других органов и систем
2.3.1. Туберкулез мозговых оболочек и центральной нервной системы
Туберкулезный менингит (туберкулез мозговых оболочек головного мозга, туберкулез мозговых оболочек спинного мозга, туберкулезный лептоменингит). Развитие процесса чаще связывают с гематогенным распространением микобактерий туберкулеза или с прорывом казеозного очага мозга в субарахноидальное пространство.
Процесс развивается преимущественно на основании мозга, распространяясь по ходу сосудов и борозд больших полушарий. Характерны нарушения микроциркуляции крови и лимфы, повышенное внутричерепное давление, гидроцефалия, отек, инфаркты мозга. Клиническая картина складывается из общих явлений (раздражительность, утомляемость, угнетение активности, головные боли и др.) и неврологических признаков: менингиальных симптомов, а также локальных неврологических симптомов, вплоть до децеребрационной ригидности. Распространение инфекции на оболочки спинного мозга приводит к развитию спинального арахноидита с характерными неврологическими нарушениями.
Туберкулема мозга, туберкулема мозговых оболочек - осумкованный очаг творожистого некроза в субкортикальных отделах ткани головного мозга или в мозговых оболочках. Клинически она проявляется повышением внутричерепного давления и локальными неврологическими нарушениями.
2.3.2. Туберкулез кишечника, брюшины и брыжеечных лимфатических узлов
Туберкулез кишечника. Чаще локализуется в илеоцекальной области, характеризуется бугорковыми высыпаниями на слизистой кишки. Инфильтративно-язвенный процесс характеризуется слиянием бугорков с образованием язв. Распространение процесса идет как по протяженности, так и в глубину, с казеозно-некротическим и язвенным поражением всех слоев стенки кишки. Клинически характеризуется интоксикацией, болями, локализующимися в области поражения кишки, диспепсией, признаками ограниченного перитонита, кишечным кровотечением, непроходимостью кишки. Наиболее тяжелым осложнением является перфорация язвы кишки с развитием разлитого перитонита.
Туберкулез брюшины. Заболевание выраженной гематогенной природы, реже - осложнение локальных форм лимфаденита, туберкулеза других органов брюшной полости и таза. В начальном периоде образуются бугорковые высыпания на брюшине. Клинические симптомы не выражены, отсутствует интоксикация. В дальнейшем при появлении экссудата - явления интоксикации, диспепсия, потеря массы тела.
Туберкулез брыжеечных лимфатических узлов. В инфильтративной фазе характеризуется воспалительной инфильтрацией в мезентериальных лимфатических узлах без выраженных перифокальных явлений и симптомов интоксикации; в казеозно-некротической фазе - увеличением лимфатических узлов, перифокальной реакцией, вовлечением в процесс брюшины.
2.3.3. Туберкулез костей и суставов
Туберкулез костей и суставов, позвоночного столба. Первично спондилит характеризуется поражением тела позвонка без распространения туберкулезного процесса за его пределы; проявляется неопределенными болезненными ощущениями; рентгенологически при томографическом исследовании выявляют очаг деструкции в теле позвонка. Прогрессирование спондилита приводит к распространению туберкулезного процесса за пределы тела позвонка. Рентгенологически выявляется сужение межпозвоночного пространства, деструкция тел прилежащих позвонков, искривление позвоночного столба, появление абсцессов. Клинически процесс характеризуется постоянными болями в позвоночнике, ограничением подвижности, образованием свищей, спинномозговыми расстройствами.
Туберкулез костей и суставов конечностей. Первично околосуставной остит характеризуется формированием очага специфического воспаления в метафизе, реже - в эпифизе трубчатой кости с нарушением функции сустава и выпотом в нем (реактивным синовиитом). При определенных метафизарных локализациях остита возможно распространение процесса на внесуставную поверхность кости с поражением прилежащих мягких тканей, образованием натечных абсцессов и свищей. Рентгенологически определяется наличие пристеночного очага деструкции, нередко с кортикальным секвестром, или краевой деструкции с маловыраженной периостальной реакцией. В разгар туберкулезного артрита воспалительные и деструктивные явления в суставе вызывают сильные боли, ограничение движений с образованием контрактур, развиваются абсцессы и свищи. Рентгенологически определяется выраженный остеопороз, сужение суставной щели, нечеткость, неровность контуров суставных поверхностей, более глубокая деструкция суставных концов костей. Хронический деструктивный артрит - тяжелое поражение сустава с субтотальным или тотальным разрушением суставных поверхностей, грубой деформацией, контрактурой. Метатуберкулезный артроз является заключительным этапом болезни, переход в неактивную фазу с преобладанием изменений дегенеративного характера.
Туберкулез плоских костей и суставов таза и грудной клетки. При первичном поражении плоских костей таза и грудной клетки процесс возникает обычно в губчатом веществе кости и развивается по типу туберкулезного остита с образованием секвестров и свищей. Туберкулез ребра и ключицы проявляется вначале характерным вздутием кости.
Туберкулез костей и суставов черепа и лица. Чаще поражается лобная, теменная, скуловая кости и верхняя челюсть. При туберкулезе костей черепа наблюдается ограниченная и разлитая формы деструкции с преимущественным поражением внутренней пластинки.
Туберкулезно-аллергические синовииты и артриты являются результатом параспецифических аллергических поражений синовиальной оболочки сустава; проявляются выпотом в суставах, нарушением функции, характеризуются упорным волнообразным течением с ремиссиями и обострениями, часто сезонного характера. В детском возрасте они могут быть проявлением первичного инфицирования туберкулезом.
2.3.4. Туберкулез мочевых, половых органов
Туберкулез почек. Начальная стадия заболевания связана с гематогенным распространением инфекции из активных очагов туберкулеза других органов. Развитие специфического процесса проходит все этапы морфологической эволюции - от специфических очагов с преимущественной локализацией в корковом веществе до полного разрушения почки и мочевыводящих путей. Кавернозный туберкулез почки характеризуется прорывом и опорожнением через почечную лоханку творожистого некроза с образованием полости, стенки которой имеют типичное строение туберкулезной каверны. Протекающие параллельно деструктивные и фиброзно-склеротические процессы способствуют распространению процесса с прогрессирующим разрушением паренхимы и полостной системы почек (поликаверноз, рубцовые стенозы и пр.) с переходом в фиброзно-кавернозный туберкулез. Заключительной стадией прогрессирующего туберкулеза почки является тотальное поражение с формированием пионефроза и ряда местных и общесистемных осложнений.
Туберкулез мочевыводящих путей. Как правило, эта форма туберкулеза является сопутствующей или осложнением активного туберкулеза почки. Характер процесса определяется распространенностью, глубиной и степенью поражения стенок мочевыводящих путей: от очагового воспаления на слизистой и в подслизистом слое на начальном этапе до глубокого язвенно-некротического деструктивного поражения с исходом в фиброз, рубцовые деформации и стриктуры.
Туберкулез мужских половых органов. Заболевание имеет двойственную патогенетическую природу: как частная форма гематогенно-диссеминированного туберкулеза, так и как осложнение туберкулеза почек и мочевыводящих путей.
Туберкулез женских половых органов. Чаще проявляется в виде туберкулеза маточных труб (сальпингит) или придатков матки (сальпингоофорит). Реже встречается поражение эндометрия и миометрия, иногда процесс распространяется на цервикальный канал и наружные половые органы.
Туберкулез кожи и подкожной клетчатки. К первичным формам относится "первичный аффект" (возникающий в случае инфицирования через кожные покровы), острый милиарный туберкулез кожи и первичная гематогенная скрофулодерма, а также вторичная скрофулодерма (при туберкулезе периферических лимфатических узлов). К вторичным формам туберкулеза кожи относят хронический прогрессирующий туберкулез (волчанка) в различных вариантах.
Туберкулез периферических лимфатических узлов. В инфильтративной фазе характеризуется воспалительной инфильтрацией лимфатического узла (одного или нескольких), проявляется увеличением лимфоузлов без выраженных перифокальных явлений и симптомов интоксикации. В фазе казеозного некроза без размягчения или распада проявляется болями в увеличенных лимфоузлах, перифокальной реакцией, не резко выраженной интоксикацией. В фазе казеозного некроза с распадом при пальпации выявляется воспалительный конгломерат с флюктуацией, отмечается выраженная интоксикация. Процесс может заканчиваться развитием фиброза или обызвествлением лимфатических узлов.
Туберкулез глаз. Наиболее распространенной формой туберкулеза глаз являются гематогенно-диссеминированные увеиты, которые подразделяются на передние увеиты (ириты, циклиты, иридоциклиты), периферические увеиты (задние циклиты), хориоидиты (хориоретиниты). Туберкулезные поражения придаточного аппарата глаза встречаются значительно реже, возникают в результате гематогенной диссеминации или распространения по протяжению с кожи лица, изредка - путем экзогенного инфицирования. Туберкулезно-аллергические заболевания глаз характеризуются рецидивирующим течением с острым началом каждого рецидива, бурным и относительно коротким течением. Различают следующие варианты: фликтенулезные кератиты, конъюнктивиты, кератоконъюнктивиты, скрофулезный паннус, эписклерит, иридоциклит, хориоретинит.
Туберкулез прочих органов - все прочие, редко встречающиеся изолированные туберкулезные поражения.
III. ХАРАКТЕРИСТИКА ТУБЕРКУЛЕЗНОГО ПРОЦЕССА
Основными элементами характеристики туберкулезного процесса являются: локализация и протяженность процесса, его фаза, бактериовыделение.
Локализация и протяженность определяются в легких по долям или сегментам с указанием их в диагнозе. В других органах и системах указывается локализация поражения (туберкулез верхнего сегмента правой почки, туберкулез маточных труб, фликтенулезный кератоконъюнктивит правого глаза и т.п.).
Фазы процесса:
а) инфильтрация, распад, обсеменение. Они характеризуют активность туберкулезных изменений у вновь выявленных больных или больных с обострением процесса (во время или после проведенного лечения) либо с рецидивом после клинического излечения;
б) рассасывание, уплотнение, рубцевание, обызвествление. Отражают в динамике затихание активного туберкулеза.
К бактериовыделителям (МБТ+) относятся больные, у которых МБТ найдены в выделяемых во внешнюю среду биологических жидкостях или патологическом отделяемом одним из стандартных лабораторных методов исследования при наличии клинико-рентгенологических данных, свидетельствующих об активности процесса. При отсутствии явного источника бактериовыделения необходимо двукратное обнаружение МБТ.
При выделении культуры микобактерий проводится лабораторное исследование чувствительности к противотуберкулезным лекарственным препаратам.
При формулировке диагноза после указания наличия бактериовыделения в обязательном порядке отмечается лекарственная устойчивость к конкретным препаратам.
Пример: Инфильтративный туберкулез 1 - 2 сегмента правого легкого в фазе распада. МБТ+. Лекарственная устойчивость к изониазиду и стрептомицину.
IV. ОСЛОЖНЕНИЯ
К осложнениям относятся легочное кровотечение и кровохарканье, спонтанный пневмоторакс, ателектаз, легочно-сердечная недостаточность, свищи бронхиальные, торакальные и др.
V. ОСТАТОЧНЫЕ ИЗМЕНЕНИЯ ПОСЛЕ ИЗЛЕЧЕННОГО ТУБЕРКУЛЕЗА
Остаточные изменения констатируются при излечении туберкулеза (клинико-рентгенологическая стабилизация) после эффективной химиотерапии или хирургических вмешательств, а также при спонтанном излечении туберкулеза. Они характеризуются наличием фиброза различной протяженности - индуратов, рубцов (звездчатых, линейных или другой формы), образующихся на месте заживления каверны, и других изменений, кальцинатов в легких и лимфатических узлах, плевропневмосклероза, цирроза, бронхоэктазов и др.
VI. ФОРМУЛИРОВКА ДИАГНОЗА У БОЛЬНОГО ТУБЕРКУЛЕЗОМ
Формулировка диагноза у больного туберкулезом рекомендуется в следующей последовательности: характеристика клинической формы, локализация, фаза процесса, бактериовыделение (БК+ или БК-), осложнения, сопутствующие заболевания.
Примеры формулировки диагноза:
1. Диссеминированный туберкулез верхних долей легких, фаза инфильтрации и распада, МБТ+. Легочно-сердечная недостаточность I степени. Гепатит С.
2. Фиброзно-кавернозный туберкулез верхней доли правого легкого, фаза инфильтрации, МБТ-. Легочное кровотечение, аспирационная пневмония. Амилоидоз внутренних органов. Неврит тройничного нерва.
Изменение диагноза в результате лечения.
Пересмотр фазы процесса при постановке диагноза может осуществляться на любом этапе наблюдения за больным. Пересмотр в диагнозе клинической формы туберкулеза рекомендуется осуществлять после окончания курса лечения.
У больных инфильтративным, кавернозным туберкулезом легких диагноз клинической формы после успешного курса лечения может быть изменен при условии прекращения бактериовыделения и заживления каверны через 6 - 9 месяцев от начала химиотерапии. У больных с малыми формами туберкулеза (без распада и бактериовыделения) изменение диагноза при стабилизации процесса возможно не ранее чем через 6 месяцев от начала химиотерапии.
В отношении больных, которым были произведены резекционные, коллапсохирургические или другие вмешательства по поводу туберкулеза, рекомендуется:
а) лицам, у которых после операции в легких не осталось никаких изменений туберкулезного характера, следует ставить диагноз "Состояние после оперативного вмешательства (указать характер и дату вмешательства) по поводу той или иной формы туберкулеза";
б) если в оставшейся или коллабированной легочной ткани или в другом органе сохранились те или иные туберкулезные изменения, учитывается данная форма туберкулеза.
В диагнозе, кроме того, отражается характер оперативного вмешательства по поводу туберкулеза.
Приложение N 3
к Приказу Минздрава России
от 21 марта 2003 г. N 109
ИНСТРУКЦИЯ
ПО ПРИМЕНЕНИЮ МКБ-10 ДЛЯ СТАТИСТИЧЕСКОГО УЧЕТА ТУБЕРКУЛЕЗА
I. ОБЩИЕ ПОЛОЖЕНИЯ
Применение Международной статистической классификации болезней и проблем, связанных со здоровьем, десятого пересмотра (МКБ-10) обеспечивает единство сбора и сопоставимость данных о здоровье населения, распространенности заболеваний и их эпидемиологии как в пределах одной страны, так и в разных странах мира. МКБ-10 дает возможность преобразовывать словесные формулировки диагнозов в буквенно-цифровые коды и обеспечивает компьютерное хранение и анализ информации. Применение МКБ-10 позволяет проводить всесторонний углубленный сравнительный анализ данных, в том числе оценить качество медико-санитарной помощи в различных регионах страны.
Основой МКБ-10 является использование алфавитно-цифровой системы кодирования, предполагающей наличие четырехзначного кода, в котором первый знак обозначается буквой, три последующих - цифрами. Такая система позволяет увеличить возможности кодирования. Буква обозначает классы, которых в МКБ-10 21, две первые цифры, в основном, блок.
Применяемая в нашей стране клиническая классификация туберкулеза (см. Приложение N 2 к настоящему Приказу) требует адаптации к МКБ-10, включая разработку вариантов кодирования, удовлетворяющих как требованиям международной классификации, так и отечественной фтизиатрии.
Необходимость дополнительного кодирования заболеваний туберкулезом и проблем, связанных с ним, обусловлена тем, что в МКБ-10 не предусмотрена регистрация форм туберкулеза (особенно легких) и поражений туберкулезным процессом других органов, принятых в нашей стране. В МКБ-10 не учитываются деструктивные изменения, сочетанные поражения органов, осложнения заболевания, а также хирургические вмешательства, произведенные в процессе лечения больных туберкулезом. Кроме того, учет выделения микобактерий туберкулеза (МБТ) предусмотрен только при постановке диагноза туберкулеза органов дыхания.
Сведения о частоте заболевания туберкулезом органов дыхания и внелегочных локализаций в мире неполные. В соответствии с российской клинической классификацией туберкулеза при сочетанных поражениях органов в учетно-отчетных формах указывают локализацию с наиболее выраженными изменениями. ВОЗ рекомендует в подобных случаях учитывать больного по заболеванию туберкулезом легких или органов дыхания.
Для регистрации формы и локализации туберкулеза, наличия деструкции в тканях, сочетанных поражений органов, хирургических операций, осложнений туберкулезного процесса, а также выделения МБТ при внелегочном туберкулезе и диссеминированных (милиарных) процессах предлагается проведение кодирования с применением дополнительных знаков (с 5-го по 10-й).
Для облегчения кодирования туберкулеза различных локализаций и чтения шифров предлагается делать их одинаковой длины, сохраняя при этом за определенными разрядами цифр одну и ту же смысловую нагрузку. Исключение составляет 10-й знак, который применяется только при кодировании сведений о наличии или отсутствии микобактерий туберкулеза в рубриках A17 - A19.
Изменение кода производится после изменения диагноза или состояния или их уточнения.
II. МЕЖДУНАРОДНАЯ СТАТИСТИЧЕСКАЯ КЛАССИФИКАЦИЯ
БОЛЕЗНЕЙ И ПРОБЛЕМ, СВЯЗАННЫХ СО ЗДОРОВЬЕМ, ДЕСЯТЫЙ
ПЕРЕСМОТР (ТОМ 1, ЧАСТЬ 1); ВСЕМИРНАЯ ОРГАНИЗАЦИЯ
ЗДРАВООХРАНЕНИЯ, ЖЕНЕВА (1995 Г.)
В этом разделе представлена международная статистическая классификация туберкулеза, принятая ВОЗ в 1995 г.
Класс: Некоторые инфекционные и паразитарные болезни - A00 - B99.
Включены: болезни, обычно рассматриваемые как передающиеся или трансмиссивные.
В этот класс входит блок "Туберкулез".
A15 - A19 ТУБЕРКУЛЕЗ
Включены: инфекции, вызванные Mycobacterium tuberculosis и Mycobacterium bovis.
Исключены: врожденный туберкулез (P37.0)
пневмокониоз, связанный с туберкулезом (J65)
последствия туберкулеза (B90)
силикотуберкулез (J65)
A15. ТУБЕРКУЛЕЗ ОРГАНОВ ДЫХАНИЯ, ПОДТВЕРЖДЕННЫЙ
БАКТЕРИОЛОГИЧЕСКИ И ГИСТОЛОГИЧЕСКИ
A15.0. Туберкулез легких, подтвержденный бактериоскопически с наличием или отсутствием роста культуры
Туберкулезная(ый):
|
- бронхоэктазия
|
подтвержденные бактериоскопически с наличием или отсутствием роста культуры
|
|
- фиброз легкого
|
|
|
- пневмония
|
|
|
- пневмоторакс
|
A15.1. Туберкулез легких, подтвержденный только ростом культуры
Состояния, перечисленные в рубрике A15.0, подтвержденные только ростом культуры
A15.2. Туберкулез легких, подтвержденный гистологически
Состояния, перечисленные в рубрике A15.0, подтвержденные гистологически
A15.3. Туберкулез легких, подтвержденный неуточненными методами
Состояния, перечисленные в рубрике A15.0, подтвержденные, но без уточнения бактериологически или гистологически
A15.4. Туберкулез внутригрудных лимфатических узлов, подтвержденный бактериологически и гистологически
Туберкулез лимфатических узлов:
|
- прикорневых
|
подтвержденный бактериологически и гистологически
|
|
- медиастинальных
|
|
|
- трахеобронхиальных
|
Исключены: если уточнен как первичный (A15.7)
A15.5. Туберкулез гортани, трахеи и бронхов, подтвержденный бактериологически и гистологически
Туберкулез:
|
- бронхов
|
подтвержденный бактериологически и гистологически
|
|
- голосового аппарата
|
|
|
- гортани
|
|
|
- трахеи
|
A15.6. Туберкулезный плеврит, подтвержденный бактериологически и гистологически
|
Туберкулез плевры
|
подтвержденный(ая) бактериологически и гистологически
|
|
Туберкулезная эмпиема
|
Исключен: туберкулезный плеврит при первичном туберкулезе органов дыхания, подтвержденный бактериологически и гистологически (A15.7)
A15.7. Первичный туберкулез органов дыхания, подтвержденный бактериологически и гистологически
A15.8. Туберкулез других органов дыхания, подтвержденный бактериологически и гистологически
|
Туберкулез носоглотки
|
подтвержденный бактериологически и гистологически
|
|
Туберкулез:
|
|
|
- носа
|
|
|
- придаточных пазух
|
A15.9. Туберкулез органов дыхания неуточненной локализации, подтвержденный бактериологически и гистологически БДУ <*>
--------------------------------
<*> БДУ - без дополнительного уточнения.
A16. ТУБЕРКУЛЕЗ ОРГАНОВ ДЫХАНИЯ, НЕ ПОДТВЕРЖДЕННЫЙ
БАКТЕРИОЛОГИЧЕСКИ ИЛИ ГИСТОЛОГИЧЕСКИ
A16.0. Туберкулез легких при отрицательных результатах бактериологических и гистологических исследований
Туберкулезная(ый):
|
- бронхоэктазия
|
при отрицательных результатах бактериологического и гистологического исследований
|
|
- фиброз легкого
|
|
|
- пневмония
|
|
|
- пневмоторакс
|
A16.1. Туберкулез легких без проведения бактериологических и гистологических исследований
Состояния, перечисленные в рубрике A16.0, без проведения бактериологического и гистологического исследования
A16.2. Туберкулез легких без упоминания о бактериологическом или гистологическом подтверждении
|
Туберкулез легких
|
БДУ (без упоминания о бактериологическом или гистологическом подтверждении)
|
|
Туберкулезный(ая)
|
|
|
- фиброз легкого
|
|
|
- бронхоэктазия
|
|
|
- пневмония
|
|
|
- пневмоторакс
|
A16.3. Туберкулез внутригрудных лимфатических узлов без упоминания о бактериологическом или гистологическом подтверждении
Туберкулез лимфатических узлов:
|
- прикорневых
|
БДУ (без упоминания о бактериологическом или гистологическом подтверждении)
|
|
- внутригрудных
|
|
|
- медиастинальных
|
|
|
- трахеобронхиальных
|
Исключен: туберкулез внутригрудных лимфатических узлов, уточненный как первичный (A16.7)
A16.4. Туберкулез гортани, трахеи и бронхов без упоминания о бактериологическом или гистологическом подтверждении
Туберкулез:
|
- бронхов
|
БДУ (без упоминания о бактериологическом или гистологическом подтверждении)
|
|
- голосового аппарата
|
|
|
- гортани
|
|
|
- трахеи
|
A16.5. Туберкулезный плеврит без упоминания о бактериологическом или гистологическом подтверждении
|
Туберкулез плевры
|
БДУ (без упоминания о бактериологическом или гистологическом подтверждении)
|
|
Туберкулезная(ый)
|
|
|
- эмпиема
|
|
|
- плеврит
|
Исключен: туберкулезный плеврит при первичном туберкулезе органов дыхания (A16.7)
A16.7. Первичный туберкулез органов дыхания без упоминания о бактериологическом или гистологическом подтверждении
A16.8. Туберкулез других органов без упоминания о бактериологическом или гистологическом подтверждении
|
Туберкулез носоглотки
|
БДУ (без упоминания о бактериологическом или гистологическом подтверждении)
|
|
Туберкулез:
|
|
|
- носа
|
|
|
- придаточных пазух
|
A16.9. Туберкулез других органов неуточненной локализации без упоминания о бактериологическом или гистологическом подтверждении
Туберкулез органов дыхания БДУ
Туберкулез БДУ
A17+. ТУБЕРКУЛЕЗ НЕРВНОЙ СИСТЕМЫ <*>
--------------------------------
<*> Для диагнозов, в которых основное состояние кодируется по двойной системе, предложенной в МКБ, следует регистрировать оба кода (со значками "+" и "*"), поскольку это позволит проводить альтернативные варианты анализа.
A17.0+. Туберкулезный менингит (G01*)
Туберкулез мозговых оболочек (головного мозга, спинного мозга)
Туберкулезный лептоменингит
A17.1+. Менингиальная туберкулема (G07*)
Туберкулема мозговых оболочек
A17.8+. Туберкулез нервной системы других локализаций
Туберкулема головного мозга (G07*)
Туберкулез спинного мозга (G07*)
Туберкулезный(ая):
- абсцесс головного мозга (G07*)
- менингоэнцефалит (G05.0*)
- миелит (G05.0*)
- полиневропатия (G63.0*)
A17.9+. Туберкулез нервной системы неуточненный (G99.8*)
A18. ТУБЕРКУЛЕЗ ДРУГИХ ОРГАНОВ
A18.0+. Туберкулез костей и суставов
Туберкулез:
- тазобедренного сустава (M01.1*)
- коленного сустава (M01.1*)
- позвоночника (M49.0*)
Туберкулезный(ая):
- артрит (M01.1*)
- мастоидит (H75.0*)
- некроз кости (M90.0*)
- остеит (M90.0*)
- остеомиелит (M90.0*)
- синовит (M68.0*)
- теносиновит (M68.0*)
A18.1+. Туберкулез мочеполовых органов
Туберкулез:
- мочевого пузыря (N33.0*)
- шейки матки (N74.0*)
- почек (N29.1*)
- мужских половых органов (N51*)
- уретры (N29.1*)
Туберкулезное воспаление органов и тканей малого таза у женщин (N74.1*)
A18.2. Туберкулезная периферическая лимфаденопатия
Туберкулезный аденит
Исключены: туберкулез лимфатических узлов:
- внутригрудных (A15.4, A16.3)
- брыжеечных и ретроперитонеальных (A18.3)
- туберкулезная трахеобронхиальная аденопатия (A15.4, A16.3)
A18.3. Туберкулез кишечника, брюшины и брыжеечных лимфатических узлов
Туберкулез:
- заднего прохода и прямой кишки+ (K93.0*)
- кишечника (толстого) (тонкого)+ (K93.0*)
- ретроперитонеальный (лимфатических узлов)
Туберкулезный:
- асцит
- энтерит+ (K93.0*)
- перитонит+ (K67.3*)
A18.4. Туберкулез кожи и подкожной клетчатки
Эритема индуративная туберкулезная
Волчанка:
- язвенная
- обыкновенная
- БДУ
- века+ (H03.1*)
Скрофулодерма
Исключена: красная волчанка (L93)
- системная (M32)
A18.5+. Туберкулез глаза
Туберкулезный:
- хориоретинит (H32.0*)
- эписклерит (H19.0*)
- интерстициальный кератит (H19.2*)
- иридоциклит (H22.0*)
- кератоконъюнктивит (интерстициальный, фликтенулезный) (H19.2*)
Исключена: волчанка века обыкновенная (A18.4*)
A18.6+. Туберкулез уха
Туберкулезный средний отит (H67.0*)
Исключен: туберкулезный мастоидит (A18.0)
A18.7+. Туберкулез надпочечников (E35.1*)
Болезнь Аддисона туберкулезной этиологии
A18.8+. Туберкулез других уточненных органов
Туберкулез:
- эндокарда(139.8*)
- миокарда (141.0*)
- пищевода (K23.0*)
- перикарда (132.0*)
- щитовидной железы (E35.0*)
Туберкулезный артериит сосудов мозга (168.1*)
A19. МИЛИАРНЫЙ ТУБЕРКУЛЕЗ
Включены: туберкулез:
- диссеминированный
- генерализованный туберкулезный полисерозит
A19.0. Острый милиарный туберкулез одной уточненной локализации
A19.1. Острый милиарный туберкулез множественной локализации
A19.2. Острый милиарный туберкулез неуточненной локализации
A19.8. Другие формы милиарного туберкулеза
A19.9. Милиарный туберкулез неуточненной локализации
J65. ПНЕВМОКОНИОЗ, СВЯЗАННЫЙ С ТУБЕРКУЛЕЗОМ
Любое состояние, указанное в рубриках J60 - J65, в сочетании с туберкулезом, классифицированным в рубриках A15 - A16
P37.0. ВРОЖДЕННЫЙ ТУБЕРКУЛЕЗ - классифицирован в рубриках A15.7, A16.7
B90. ПОСЛЕДСТВИЯ ТУБЕРКУЛЕЗА
B90.0. Отдаленные последствия туберкулеза центральной нервной системы
B90.1. Отдаленные последствия туберкулеза мочеполовых органов
B90.2. Отдаленные последствия туберкулеза костей и суставов
B90.8. Отдаленные последствия туберкулеза других уточненных органов
B90.9. Отдаленные последствия туберкулеза органов дыхания и неуточненного туберкулеза
Отдаленные последствия туберкулеза БДУ
III. РОССИЙСКАЯ КЛИНИЧЕСКАЯ КЛАССИФИКАЦИЯ ТУБЕРКУЛЕЗА
И КОДЫ МКБ-10
В этом разделе представлена клиническая классификация туберкулеза, применяемая в России, и коды, рекомендуемые для кодирования болезней по МКБ-10, приведенные в разделе 2.
ОСНОВНЫЕ КЛИНИЧЕСКИЕ ФОРМЫ
|
Рубрики.
Шифр по МКБ-10
|
Формы туберкулеза и локализация
|
|
A16.7
|
Туберкулезная интоксикация у детей и подростков
|
|
A15 - A16
|
ТУБЕРКУЛЕЗ ОРГАНОВ ДЫХАНИЯ
|
|
A15
|
Туберкулез МБТ+
|
|
A16
|
Туберкулез МБТ-
|
|
A15.7; A16.7
(P37)
|
Первичный туберкулезный комплекс
Врожденный туберкулез
|
|
A15.7; A16.7
|
Туберкулез внутригрудных лимфатических узлов первичный
|
|
A15.4; A16.3
|
Туберкулез внутригрудных лимфатических узлов вторичный
|
|
A15.6; A16.5
|
Туберкулезный плеврит (в т.ч. эмпиема) вторичный
|
|
A15.7; A16.7
|
Туберкулезный плеврит первичный
|
|
A15.5; A15.8;
A16.4; A16.8
|
Туберкулез бронхов, трахеи, верхних дыхательных путей и др. (носа, полости рта, глотки)
|
|
J65
(A15 - A16)
|
Туберкулез органов дыхания, комбинированный с пылевыми профессиональными заболеваниями легких (кониотуберкулез)
|
|
ТУБЕРКУЛЕЗ ЛЕГКИХ
|
|
|
A19.0 (часть);
A15.0 - A15.3;
A16.0 - A16.2
|
Милиарный туберкулез легких
Очаговый туберкулез легких
Инфильтративный туберкулез легких Диссеминированный туберкулез легких
Казеозная пневмония
Туберкулема легких
Кавернозный туберкулез легких Фиброзно-кавернозный туберкулез легких Цирротический туберкулез легких
|
|
ТУБЕРКУЛЕЗ ДРУГИХ ОРГАНОВ
|
|
|
A17.0+;
A17.1+;
A17.8+; A17.9+
|
Туберкулез мозговых оболочек и центральной нервной системы (см. раздел 2, код A17)
|
|
A18.0+
|
Туберкулез костей и суставов
|
|
A18.1+
|
Туберкулез мочевых, половых органов
|
|
A18.3
|
Туберкулез кишечника, брюшины и брыжеечных лимфатических узлов
|
|
A18.4
|
Туберкулез кожи и подкожной клетчатки
|
|
A18.2
|
Туберкулез периферических лимфатических узлов
|
|
A18.5+
|
Туберкулез глаза
|
|
A18.6+ (Н67.0*);
A18.7+ (E35.1*);
A18.8+
|
Туберкулез прочих органов (см. раздел 2, код A18.6)
|
|
A19.0 (часть);
A19.1; A19.2;
A19.9
|
Милиарный туберкулез других локализаций
|
ОСТАТОЧНЫЕ ИЗМЕНЕНИЯ ПОСЛЕ ИЗЛЕЧЕННОГО ТУБЕРКУЛЕЗА
|
Рубрики.
Шифр по МКБ-10
|
Характеристика изменений
|
|
B90.9
|
а) органы дыхания: фиброзные, фиброзно-очаговые, буллезно-дистрофические, кальцинаты в легких и лимфатических узлах, плевропневмосклероз, цирроз, состояние после хирургического вмешательства и др.
|
|
B90.0; B90.1;
B90.2; B90.8
|
б) другие органы: рубцовые изменения в различных органах и их последствия, обызвествление, состояние после оперативных вмешательств
|
IV. ДОПОЛНИТЕЛЬНОЕ КОДИРОВАНИЕ НЕКОТОРЫХ ПРИЗНАКОВ
И СОСТОЯНИЙ БОЛЬНЫХ АКТИВНЫМ ТУБЕРКУЛЕЗОМ
В МКБ-10 не предусмотрено кодирование ряда существенных признаков, которые используют фтизиатры нашей страны при постановке диагноза туберкулеза и определении тактики ведения больного. Для кодирования наиболее важных из них необходимо применять дополнительные знаки.
ХАРАКТЕРИСТИКА ДОПОЛНИТЕЛЬНЫХ ЗНАКОВ
|
Дополнительный знак
|
Код, подлежащий дополнительному кодированию
|
Характеристика
|
|
5-й
|
A15 - A19
|
Форма и локализация туберкулеза
|
|
6-й
|
A15 - A19
|
Распад ткани, свищи и прочие деструктивные изменения
|
|
7-й
|
A15 - A18
A19 (часть)
|
Сочетанное поражение туберкулезом различных органов
|
|
8-й
|
A15 - A19
|
Хирургическое лечение
|
|
9-й
|
A15 - A19
|
Неосложненное или осложненное течение
|
|
10-й
|
A17 - A19
|
Наличие или отсутствие МБТ при туберкулезе внелегочных локализаций
|
Для обозначения соответствующих признаков в отечественной клинической классификации туберкулеза в соответствии с шифром МКБ-10 разработаны кодовые словари.
4.1. Дополнительный 5-й знак
КОДИРОВАНИЕ ФОРМ И ЛОКАЛИЗАЦИЙ ТУБЕРКУЛЕЗА
Дополнительному кодированию подлежат коды A15 - A19.
ТУБЕРКУЛЕЗ ЛЕГКИХ
A15.0 - A15.3; A16.0 - A16.2 Туберкулез легких
1 - очаговый туберкулез
2 - инфильтративный туберкулез
3 - казеозная пневмония
4 - туберкулема легких
5 - кавернозный туберкулез
6 - фиброзно-кавернозный туберкулез легких
7 - цирротический туберкулез легких
8 - диссеминированный туберкулез легких
ТУБЕРКУЛЕЗ ОРГАНОВ ДЫХАНИЯ
A15.4; A16.3 Туберкулез внутригрудных лимфатических узлов (вторичный)
1 - бронхопульмональных
2 - паратрахеальных
3 - трахеобронхиальных
4 - бифуркационных
5 - парааортальных
6 - прочих групп
7 - множественные локализации
8 - БДУ
A15.5; A16.4 Туберкулез гортани, трахеи и бронхов
1 - бронхов
2 - гортани
3 - трахеи
4 - другие локализации
5 - сочетанное поражение
A15.6; A16.5 Туберкулезный плеврит (вторичный)
1 - туберкулез плевры
2 - туберкулезная эмпиема
3 - междолевой плеврит
4 - другие локализации
5 - сочетанное поражение
A15.7; A16.7 Первичный туберкулез органов дыхания
1 - первичная туберкулезная интоксикация у детей и подростков
2 - первичный туберкулезный комплекс
3 - туберкулез внутригрудных лимфатических узлов
4 - туберкулез плевры
5 - другие локализации
6 - сочетанное поражение
A15.8; A16.8 Туберкулез других органов дыхания
1 - туберкулез носа
2 - полости рта
3 - придаточных пазух
4 - другая локализация
5 - сочетанное поражение
ТУБЕРКУЛЕЗ ДРУГИХ ОРГАНОВ
A17 Туберкулез нервной системы
A17.0 Туберкулезный менингит
1 - туберкулез мозговых оболочек
2 - туберкулезный лептоменингит
A17.1 Менингиальная туберкулема
1 - туберкулема мозговых оболочек
A17.8 Туберкулез нервной системы других локализаций
1 - туберкулема головного мозга
2 - туберкулез спинного мозга
3 - абсцесс головного мозга
4 - менингоэнцефалит
5 - миелит
A17.9 Туберкулез нервной системы неуточненной локализации
1 - туберкулез нервной системы неуточненной локализации
A18 Туберкулез других органов
A18.0 Туберкулез костей и суставов
1 - тазобедренный сустав
2 - коленный сустав
3 - позвоночник
4 - мелкие суставы
5 - плоские кости
6 - другие локализации
7 - сочетанное поражение
A18.1 Туберкулез мочеполовых органов
1 - почек
2 - мочеточника
3 - мочевого пузыря
4 - уретры
5 - мужских половых органов
6 - женских половых органов
7 - другие локализации
8 - сочетанные поражения
A18.2 Туберкулез периферических лимфатических узлов
1 - лимфатические подчелюстные узлы
2 - шейные
3 - подмышечные
4 - паховые
5 - другие локализации
6 - сочетанные поражения
7 - БДУ
A18.3 Туберкулез кишечника, брюшины и брыжеечных лимфатических узлов
1 - кишечника
2 - брюшины
3 - брыжеечных лимфатических узлов
4 - другие локализации
5 - сочетанные поражения
A18.4 Туберкулез кожи и подкожной клетчатки
1 - волчанка язвенная
2 - обыкновенная
3 - века
4 - скрофулодерма
5 - папуло-некротический туберкулез
6 - другие формы
7 - БДУ
A18.5 Туберкулез глаза
1 - хориоретинит
2 - эписклерит
3 - интерстициальный кератит
4 - иридоциклит
5 - кератоконъюнктивит интерстициальный
6 - кератоконъюнктивит фликтенулезный
7 - другие локализации
8 - сочетанные поражения
A18.6 Туберкулез уха
1 - туберкулез уха
А18.7 Туберкулез надпочечника
1 - туберкулез надпочечника
A18.8 Туберкулез других уточненных органов
1 - эндокарда
2 - миокарда
3 - перикарда
4 - пищевода
5 - щитовидной железы
6 - другие локализации
7 - сочетанные поражения
A19 Милиарный туберкулез
A19.0 Острый милиарный туберкулез
1 - милиарный туберкулез легких
2 - милиарный туберкулез других локализаций
A19.1 Острый милиарный туберкулез множественной локализации
1 - генерализованный
2 - полисерозит
A19.2 Острый милиарный туберкулез неуточненной локализации
1 - острый милиарный туберкулез неуточненной локализации
A19.8 Другие формы милиарного туберкулеза
1 - другие формы милиарного туберкулеза
A19.9 Милиарный туберкулез неуточненной локализации
1 - милиарный туберкулез неуточненной локализации
4.2. Дополнительный 6-й знак
КОДИРОВАНИЕ ДЕСТРУКТИВНЫХ ИЗМЕНЕНИЙ В ТКАНЯХ
Дополнительному кодированию подлежат коды A15 - A19.
1 - без распада
2 - распад (свищи, язвенные изменения, прочие деструкции)
3 - без упоминания о распаде
4.3. Дополнительный 7-й знак
КОДИРОВАНИЕ СОЧЕТАННЫХ ПОРАЖЕНИЙ ОРГАНОВ
РАЗЛИЧНОЙ ЛОКАЛИЗАЦИИ
Дополнительному кодированию подлежат коды A15 - A18, A19.
1 - поражен один орган
2 - туберкулез органов дыхания + туберкулез внелегочных локализаций
3 - туберкулез внелегочных локализаций + туберкулез других внелегочных локализаций
4.4. Дополнительный 8-й знак
КОДИРОВАНИЕ ХИРУРГИЧЕСКИХ ОПЕРАЦИЙ
Дополнительному кодированию подлежат коды A15 - A19.
1 - операция не проводилась
2 - операция проведена
4.5. Дополнительный 9-й знак
КОДИРОВАНИЕ ОСЛОЖНЕНИЙ ТУБЕРКУЛЕЗА
Дополнительному кодированию подлежат коды A15 - A19.
1 - неосложненное течение
2 - осложненное течение
4.6. Дополнительный 10-й знак
КОДИРОВАНИЕ ВЫДЕЛЕНИЯ МБТ У БОЛЬНЫХ С ВНЕЛЕГОЧНЫМИ
ЛОКАЛИЗАЦИЯМИ ТУБЕРКУЛЕЗА
Дополнительному кодированию подлежат коды A17 - A19.
1 - МБТ+ подтверждено бактериоскопически, с наличием или отсутствием роста культуры
2 - МБТ+ подтверждено только ростом культуры
3 - МБТ+ подтверждено гистологически
4 - МБТ- при отрицательных бактериологических или гистологических исследованиях
5 - МБТ- без проведения бактериологических и гистологических исследований
6 - МБТ- без упоминания о бактериологическом или гистологическом исследовании МБТ или без указания метода
4.7. Примеры кодирования активного туберкулеза
различных локализаций
С целью удобства кодирования диагноза заболевания целесообразно соблюдать определенную последовательность при его формулировке, начиная с обозначения заболевания - "туберкулез":
a. туберкулез (1 - 3-й знаки);
b. локализация (4-й знак, в кодах A15 - A16 - частично);
c. форма туберкулеза или уточненная локализация (5-й знак);
d. наличие или отсутствие МБТ и метод исследования при туберкулезе внелегочных локализаций (10-й знак);
e. наличие или отсутствие деструктивных изменений (6-й знак);
f. сочетанное поражение органов туберкулезом (7-й знак);
g. наличие или отсутствие осложнения (9-й знак);
h. проведение хирургических операций (8-й знак).
Первые 4 знака означают основное кодирование, 5 - 10 знаки - дополнительное кодирование.
Примеры кодирования
1. Туберкулез легких, очаговый, МБТ+ (метод посева), с распадом.
|
A15.
|
1.
|
1.
|
2.
|
1.
|
1.
|
1.
|
2. Туберкулез легких, инфильтративный, МБТ+ (метод посева), с распадом. Туберкулез кожи.
|
A15.
|
1.
|
2.
|
2.
|
2.
|
1.
|
1.
|
3. Туберкулез легких, очаговый, МБТ- (без упоминания об исследовании), без распада.
|
A16.
|
2.
|
1.
|
1.
|
1.
|
1.
|
1.
|
4. Туберкулез легких, казеозная пневмония, МБТ+ (метод микроскопии), с распадом. Туберкулез почек. Легочно-сердечная недостаточность.
|
A15.
|
0.
|
3.
|
2.
|
2.
|
1.
|
2.
|
5. Туберкулез легких фиброзно-кавернозный, МБТ+ (метод микроскопии). Кровохаркание. Туберкулез глаз.
|
A15.
|
0.
|
6.
|
2.
|
2.
|
1.
|
2.
|
6. Туберкулез легких фиброзно-кавернозный, МБТ+ (подтвержденный гистологически). Хирургическая операция.
|
A15.
|
2.
|
6.
|
2.
|
1.
|
2.
|
1.
|
7. Туберкулез легких, цирротический, амилоидоз.
|
A16.
|
2.
|
7.
|
2.
|
1.
|
1.
|
2.
|
8. Туберкулез легких диссеминированный, с распадом (хронический). Туберкулез мужских половых органов.
|
A16.
|
2.
|
8.
|
2.
|
2.
|
1.
|
1.
|
9. Туберкулез милиарный, генерализованный, МБТ-.
|
A19.
|
1.
|
1.
|
1.
|
2.
|
1.
|
1.
|
6.
|
10. Туберкулез головного мозга, МБТ- (метод посева). Парезы нижних конечностей. Очаговый туберкулез легких.
|
A17.
|
8.
|
1.
|
1.
|
2.
|
1.
|
2.
|
4.
|
11. Туберкулез позвоночника (с натечником), МБТ+ (гистологический метод), хирургическая операция. Туберкулез плевры.
|
A18.
|
0.
|
3.
|
2.
|
2.
|
2.
|
2.
|
2.
|
12. Туберкулез почек (с каверной), МБТ+ (метод посева).
|
A18.
|
1.
|
1.
|
2.
|
1.
|
1.
|
1.
|
2.
|
13. Туберкулезный иридоциклит. Туберкулез перифирических лимфатических узлов.
|
A18.
|
5.
|
4.
|
1.
|
2.
|
1.
|
1.
|
6.
|
V. ДОПОЛНИТЕЛЬНОЕ КОДИРОВАНИЕ ПОСЛЕДСТВИЙ ТУБЕРКУЛЕЗА
И СОСТОЯНИЙ ПОВЫШЕННОГО РИСКА ЗАБОЛЕВАНИЙ ТУБЕРКУЛЕЗОМ
Последствия туберкулеза B90
5.1. Отдаленные последствия внелегочного туберкулеза
Отдаленные последствия туберкулеза по МКБ-10 кодируют четырьмя знаками с учетом локализации туберкулезного поражения.
Действующей системой диспансерного наблюдения больных туберкулезом предусмотрен учет пациентов, излеченных от внелегочных локализаций туберкулеза, по III группе в зависимости от сроков излечения от туберкулеза. Для обозначения группы учета (ГУ) лиц, излеченных от туберкулеза внелегочных локализаций, вводится 5-й знак.
КОДИРОВАНИЕ ГРУППЫ УЧЕТА ЛИЦ, ИЗЛЕЧЕННЫХ ОТ ТУБЕРКУЛЕЗА
ВНЕЛЕГОЧНЫХ ЛОКАЛИЗАЦИЙ
B90.0 Отдаленные последствия туберкулеза центральной нервной системы
B90.0.1 - III ГУ
B90.0.2 - учету не подлежат
B90.1 Отдаленные последствия туберкулеза мочеполовых органов
B90.1.1 - III ГУ
B90.1.2 - учету не подлежат
B90.2 Отдаленные последствия туберкулеза костей и суставов
B90.2.1 - III ГУ
B90.2.2 - учету не подлежат
B90.8 Отдаленные последствия туберкулеза других уточненных органов
B90.8.1 - III ГУ
B90.8.2 - учету не подлежат
5.2. Отдаленные последствия туберкулеза органов дыхания
Действующей системой диспансерного наблюдения больных туберкулезом предусмотрен учет пациентов, излеченных от туберкулеза органов дыхания, по III группе диспансерного наблюдения в зависимости от сроков излечения от туберкулеза. У детей и подростков выделяют подгруппы III-A (впервые выявленные с остаточными посттуберкулезными изменениями) и III-Б (переведенные из I и II групп, а также III-A подгруппы). Для обозначения группы учета (ГУ) лиц, излеченных от туберкулеза органов дыхания, вводится 5-й знак.
КОДИРОВАНИЕ ГРУППЫ УЧЕТА ЛИЦ, ИЗЛЕЧЕННЫХ ОТ ТУБЕРКУЛЕЗА
ОРГАНОВ ДЫХАНИЯ
B90.9 Отдаленные последствия туберкулеза органов дыхания
B90.9.1 III ГУ для взрослых
|
B90.9.2 III-А ГУ
|
Для детей и подростков
|
|
B90.9.3 III-Б ГУ
|
B90.9.4 - учету не подлежат
VI. ДОПОЛНИТЕЛЬНОЕ КОДИРОВАНИЕ НЕКОТОРЫХ СОСТОЯНИЙ,
СВЯЗАННЫХ С ТУБЕРКУЛЕЗОМ
6.1. Результаты туберкулинодиагностики туберкулеза
В МКБ-10 в класс R00 - R99 включены симптомы, признаки и отклонения от нормы, выявленные при клинических или других исследованиях, а также неточно обозначенные состояния, в отношении которых не указан какой-либо диагноз, классифицированный в других рубриках. К этому классу относят, в том числе, случаи, при которых более точная диагностика невозможна даже после изучения всех имеющихся фактических данных. Под применяемым в МКБ-10 термином "анормальные реакции на туберкулиновую пробу" (код R76.1) следует понимать положительную туберкулиновую реакцию на введение туберкулина в результате инфицирования МБТ.
Для кодирования состояния инфицирования МБТ детей и подростков, которых должны наблюдать в противотуберкулезных учреждениях по VI группе диспансерного учета, следует применять R76.1.
Для обозначения подгрупп диспансерного учета VI-А, VI-Б и VI-В введен 5-й знак: для VI-А - 1, VI-Б - 2, VI-В - 3.
Анормальные реакции на туберкулиновую пробу R76.1
VI группа диспансерного учета - R76.1
КОДИРОВАНИЕ ПОДГРУППЫ VI ГДУ
R76.1.1 - подгруппа А - вираж (первичное инфицирование)
R76.1.2 - подгруппа Б - гиперергическая реакция
R76.1.3 - подгруппа В - нарастание размера туберкулиновой реакции
6.2. Осложнения после введения вакцины БЦЖ
В разделе Y40 - Y84 в МКБ-10 показываются осложнения терапевтических и хирургических вмешательств. В рубриках Y40 - Y59 указываются осложнения, вызванные лекарственными средствами, медикаментами и биологическими веществами, являющимися причиной неблагоприятных реакций при их терапевтическом применении. Осложнения на введение вакцины БЦЖ в МКБ-10 включены в рубрику Y58.0 (осложнения, вызванные бактериальными вакцинами).
Для кодирования осложнений на введение вакцины БЦЖ, вследствие которых дети и подростки должны наблюдаться по V группе диспансерного учета, применяется код Y58.0. Для уточнения характера осложнений после введения противотуберкулезной вакцины предлагается использовать 5-й знак.
КОДИРОВАНИЕ ОСЛОЖНЕНИЙ ВВЕДЕНИЯ ВАКЦИНЫ БЦЖ (V ГДУ)
Y58.0 - осложнения от введения вакцины БЦЖ
Y58.0.1 - подкожный холодный абсцесс
Y58.0.2 - поверхностная язва
Y58.0.3 - поствакцинный лимфаденит
Y58.0.4 - келоидный рубец
Y58.0.5 - диссемированная БЦЖ инфекция
Y58.0.6 - БЦЖ-остит
Y58.0.7 - пост-БЦЖ синдром
6.3. Контакт с больным туберкулезом и возможность
заражения туберкулезом
Сведения о контакте с больным туберкулезом находятся в рубрике Z. Для кодирования контакта с больным туберкулезом и возможности в связи с этим заражения туберкулезом окружающих следует применять код Z20.1. С целью регистрации характера контакта предлагается ввести 5-й знак.
КОДИРОВАНИЕ ХАРАКТЕРА КОНТАКТА (IV ГУ)
Z20.1.1 - контакт семейный с бактериовыделителем
Z20.1.2 - контакт семейный с больным туберкулезом, не выделяющим МБТ
Z20.1.3 - контакт профессиональный
Z20.1.4 - контакт производственный с бактериовыделителем
Z20.1.5 - контакт прочий
6.4. Туберкулез сомнительной активности
и дифференциально-диагностические случаи
Состояния, подозрительные на туберкулез, обозначены в рубрике Z. Для кодирования туберкулеза неясной активности и дифференциально-диагностических случаев следует применять код Z03.0. Пациенты, у которых активность туберкулеза вызывает сомнение и у которых проводится дифференциальная диагностика туберкулеза и нетуберкулезного заболевания, должны находиться под диспансерным наблюдением фтизиатра по "0" группе учета. Для регистрации характера диагностических мероприятий вводится 5-й знак.
КОДИРОВАНИЕ ХАРАКТЕРА ДИАГНОСТИЧЕСКИХ МЕРОПРИЯТИЙ
Z03.0.1 - туберкулез сомнительной активности
Z03.0.2 - дифференциальная диагностика
6.5. Состояние выздоровления больных туберкулезом
после применения хирургических методов лечения
Для кодирования состояния выздоровления после применения хирургических методов лечения, т.е. после снятия диагноза активного туберкулеза, рекомендуется применять шифр Z54.0.
6.6. Специальное скрининговое обследование с целью
выявления туберкулеза органов дыхания
Для кодирования скринингового обследования с целью выявления больных туберкулезом органов дыхания рекомендуется применять шифр Z11.1.
6.7. Вакцинация и ревакцинация против туберкулеза (БЦЖ)
Проведение вакцинации БЦЖ
В МКБ-10 применен термин "необходимость иммунизации против туберкулеза". Под этим термином следует понимать введение вакцины БЦЖ, т.е. проведение вакцинации и ревакцинации против туберкулеза.
Для кодирования выполнения этого мероприятия рекомендуется применять шифр Z23.2.
Непроведенная вакцинация БЦЖ
Для кодирования непроведенной иммунизации различными вакцинами применяют код Z28.
КОДИРОВАНИЕ НЕПРОВЕДЕННОЙ ИММУНИЗАЦИИ
ПРОТИВ ТУБЕРКУЛЕЗА
Для кодирования непроведенной иммунизации против туберкулеза вводится 5-й знак - 1.
Z28.-1
Z28.0.1 - иммунизация не проведена из-за медицинских противопоказаний
Z28.1.1 - иммунизация не проведена из-за отказа пациента по причине его убеждений или группового давления
Z28.2.1 - иммунизация не проведена из-за отказа пациента по другой или неуточненной причине
Z28.8.1 - иммунизация не проведена по другой причине
Z28.9.1 - иммунизация не проведена по неуточненной причине
Приложение N 4
к Приказу Минздрава России
от 21 марта 2003 г. N 109
ИНСТРУКЦИЯ
ПО ПРИМЕНЕНИЮ ТУБЕРКУЛИНОВЫХ ПРОБ
I. ЦЕЛЬ ПРИМЕНЕНИЯ
Туберкулинодиагностика - диагностический тест для определения специфической сенсибилизации организма к микобактериям туберкулеза (МБТ). Как специфический тест применяется при массовых обследованиях населения на туберкулез (массовая туберкулинодиагностика) и для индивидуальных обследований (индивидуальная туберкулинодиагностика).
1.1. Цели массовой туберкулинодиагностики:
- выявление лиц, впервые инфицированных МБТ ("вираж" туберкулиновых проб);
- выявление лиц с гиперергическими и усиливающимися реакциями на туберкулин;
- отбор контингентов для противотуберкулезной прививки вакциной БЦЖ-М детей в возрасте 2 месяцев и старше, не получивших прививку в роддоме, и для ревакцинации вакциной БЦЖ;
- ранняя диагностика туберкулеза у детей и подростков;
- определение эпидемиологических показателей по туберкулезу (инфицированность населения МБТ, ежегодный риск инфицирования МБТ).
При массовой туберкулинодиагностике применяют только единую внутрикожную туберкулиновую пробу Манту с 2 туберкулиновыми единицами (ТЕ) очищенного туберкулина в стандартном разведении (готовая форма).
1.2. Цели индивидуальной туберкулинодиагностики:
- дифференциальная диагностика поствакцинальной и инфекционной аллергии к туберкулину;
- диагностика и дифференциальная диагностика туберкулеза и других заболеваний;
- определение "порога" индивидуальной чувствительности к туберкулину;
- определение активности туберкулезного процесса;
- оценка эффективности противотуберкулезного лечения.
При индивидуальной туберкулинодиагностике применяют, кроме пробы Манту с 2 ТЕ очищенного туберкулина в стандартном разведении, пробы Манту с различными дозами туберкулина, накожную градуированную пробу Пирке, пробу Коха, определение туберкулинового титра и др. Для проведения индивидуальной туберкулинодиагностики используют: очищенный туберкулин в стандартном разведении и сухой очищенный туберкулин.
II. ПРЕПАРАТЫ ТУБЕРКУЛИНА
Туберкулиновые препараты - препараты из антигенов МБТ или их культуральных фильтратов, обработанных различными способами.
Допускается использование только зарегистрированных в Российской Федерации препаратов туберкулина.
Туберкулиновые препараты используют для туберкулинодиагностики (очищенные туберкулины) и для выявления антител к МБТ (диагностикум эритроцитарный туберкулезный антигенный сухой и ИФА тест-системы).
2.1. Очищенный туберкулин (ППД) -
purified protein derivative (PPD)
Изготавливают из смеси убитых нагреванием фильтратов культуры МБТ человеческого и бычьего видов, очищенных ультрафильтрацией, осажденных трихлоруксусной кислотой, обработанных этиловым спиртом и эфиром. Используют два вида очищенного туберкулина.
Аллерген туберкулезный очищенный жидкий (очищенный туберкулин в стандартном разведении) - готовые к употреблению растворы туберкулина. Препарат представляет собой раствор очищенного туберкулина в фосфатном буфере с твином-80 в качестве стабилизатора и фенолом в качестве консерванта, бесцветная прозрачная жидкость. Препарат выпускают в ампулах в виде раствора, содержащего 2 ТЕ ППД-Л в 0,1 мл. Возможен выпуск 5 ТЕ, 10 ТЕ в 0,1 мл и других дозировок препарата. Срок годности - 1 год. Выпуск готовых к употреблению разведений ППД-Л (модификация Линниковой) позволяет использовать в стране для массовой туберкулинодиагностики стандартный по активности препарат и избежать ошибок при разведении туберкулина на местах его применения.
Аллерген туберкулезный очищенный сухой (сухой очищенный туберкулин) - это растворенный в фосфатном буфере с сахарозой лиофильно высушенный очищенный туберкулин. Препарат имеет вид сухой компактной массы или порошка белого (слегка сероватого или кремового) цвета, легко растворяющегося в прилагаемом растворителе - карболизированном изотоническом растворе натрия хлорида. Выпускается в ампулах, содержащих 50000 ТЕ. Срок годности - 5 лет. Сухой очищенный туберкулин используют для диагностики туберкулеза и туберкулинотерапии только в противотуберкулезных диспансерах и стационарах.
Специфическая активность туберкулиновых препаратов устанавливается и контролируется относительно национального стандарта туберкулина ППД.
В каждой коробке с туберкулинами имеется инструкция по применению препаратов с подробной их характеристикой. Ознакомление с этой инструкцией врача и медицинской сестры перед туберкулинодиагностикой обязательно.
2.2. Препараты для выявления антител
к микобактериям туберкулеза
Диагностикум эритроцитарный туберкулезный антигенный сухой - бараньи эритроциты, сенсибилизированные фосфатидным антигеном МБТ, пористая масса или порошок красновато-коричневого цвета. Предназначен для выявления в реакции непрямой гемагглютинации (РНГА) специфических антител к антигенам МБТ. В клинике туберкулеза используют как иммунологический тест для определения активности процесса и эффективности лечения. Тест-система иммуноферментная для определения антител к возбудителю туберкулеза. Представляет собой набор ингредиентов для проведения иммуноферментного анализа на твердофазном носителе. Предназначена для выявления антител к возбудителю туберкулеза в сыворотке крови больных. Используют для лабораторного подтверждения диагноза "туберкулез различной локализации", оценки эффективности лечения, назначения специфической иммунокоррекции. Чувствительность иммуноферментного анализа при туберкулезе составляет 60 - 70%, а специфичность около 90%, что не позволяет использовать тест-систему для скрининга туберкулезной инфекции.
III. ТЕХНИКА ПРОВЕДЕНИЯ ПРОБЫ МАНТУ
ПРИ МАССОВОЙ ТУБЕРКУЛИНОДИАГНОСТИКЕ
Для проведения внутрикожной пробы Манту применяют однограммовые туберкулиновые шприцы разового использования с тонкими короткими иглами с коротким косым срезом. Запрещается применять шприцы и иглы с истекшим сроком годности, поэтому перед употреблением необходимо проверить дату их выпуска и срок годности. Использование инсулиновых шприцев для проведения туберкулинодиагностики запрещается.
Забор туберкулина из ампулы: ампулу с препаратом тщательно обтирают марлей, смоченной 70° этиловым спиртом, затем шейку ампулы подпиливают ножом для вскрытия ампул и отламывают. Извлечение туберкулина из ампулы производят шприцем, которым осуществляют пробу Манту, и иглой N 0845. Набирают 0,2 мл (т.е. две дозы) туберкулина, насаживают иглу туберкулинового шприца, выпускают раствор до метки 0,1 в стерильный ватный тампон. Ампулу после вскрытия сохраняют в асептических условиях не более 2 ч.
Пробу Манту производят пациентам обязательно в положении сидя, так как у эмоционально лабильных лиц инъекция может стать причиной обморока.
На внутренней поверхности средней трети предплечья участок кожи обрабатывают 70° этиловым спиртом, просушивают стерильной ватой. Тонкую иглу вводят срезом вверх в верхние слои натянутой кожи (внутрикожно) параллельно ее поверхности. После введения отверстия иглы в кожу из шприца вводят 0,1 мл раствора туберкулина, т.е. одну дозу. При правильной технике в коже образуется папула в виде "лимонной корочки" размером не мене 7 - 9 мм в диаметре беловатого цвета.
Пробу Манту производит по назначению врача специально обученная медицинская сестра.
Результаты туберкулиновой пробы оценивает врач или специально обученная медсестра, проводившая эту пробу.
IV. ОЦЕНКА РЕЗУЛЬТАТОВ ПРОБЫ МАНТУ С 2 ТЕ
Результат пробы Манту оценивают через 72 часа путем измерения размера инфильтрата (папулы) в миллиметрах (мм). Линейкой с миллиметровыми делениями измеряют и регистрируют поперечный (по отношению к оси предплечья) размер инфильтрата. При отсутствии инфильтрата при учете реакции на пробу Манту измеряют и регистрируют гиперемию.
При постановке пробы Манту реакцию считают:
- отрицательной при полном отсутствии инфильтрата (папулы) или гиперемии или при наличии уколочной реакции (0 - 1 мм);
- сомнительной при инфильтрате размером 2 - 4 мм или только гиперемии любого размера без инфильтрата;
- положительной при наличии инфильтрата диаметром 5 мм и более.
Слабоположительными считают реакции с размером инфильтрата 5 - 9 мм в диаметре, средней интенсивности - 10 - 14 мм, выраженными - 15 - 16 мм. Гиперергическими у детей и подростков считают реакции с диаметром инфильтрата 17 и более, у взрослых - 21 мм и более, а также везикуло-некротические реакции независимо от размера инфильтрата с лимфангоитом или без него; усиливающейся реакцией на туберкулин считают увеличение инфильтрата на 6 мм и более по сравнению с предыдущей реакцией.
V. МАССОВАЯ ТУБЕРКУЛИНОДИАГНОСТИКА У ДЕТЕЙ И ПОДРОСТКОВ
При массовой туберкулинодиагностике пробу Манту с 2 ТЕ ППД-Л применяют:
а) для раннего выявления начальных и локальных форм туберкулеза у детей и подростков. С этой целью проводят наблюдение за динамикой послевакцинной аллергии и выявление первичного инфицирования ("виража" туберкулиновых реакций), а также определяют гиперергические и усиливающиеся реакции у ранее инфицированных туберкулезом лиц;
б) для отбора контингентов, подлежащих ревакцинации против туберкулеза, а также перед первичной вакцинацией детей в возрасте 2 месяца и более, не вакцинированных в роддоме;
в) для определения инфицированности МБТ и риска первичного инфицирования.
Правильная интерпретация реакции на пробу Манту с 2 ТЕ для своевременного выявления групп повышенного риска заболевания и определения инфицированности МБТ обеспечивают соблюдением точной техники проведения туберкулиновой пробы и оценки реакции на нее.
5.1. Организация массовой туберкулинодиагностики
В организованных коллективах массовая туберкулинодиагностика проводится специально обученным медицинским персоналом учреждения или бригадным методом, который является предпочтительным. При бригадном методе обследования детей и подростков формирование специальных бригад (2 медсестры и врач) для массовой туберкулинодиагностики среди организованных детей (детские ясли, сады, школы) и ревакцинации БЦЖ в декретированных возрастных группах школьников возлагают на детские поликлиники. Из имеющихся штатов поликлиник и детских учреждений главным врачом поликлиники выделяется медицинский персонал, а также утверждается график его работы в детских коллективах. Неорганизованным детям раннего и дошкольного возраста пробы Манту с 2 ТЕ ППД-Л ставят в детской поликлинике. В сельской местности туберкулинодиагностику производят районные сельские участковые больницы и фельдшерско-акушерские пункты.
Методическое руководство проведением пробы Манту осуществляет врач-педиатр противотуберкулезного диспансера (кабинета). При отсутствии противотуберкулезного диспансера (кабинета) работу выполняет заведующий поликлиническим отделением по детству (районный педиатр) совместно с участковым врачом-фтизиатром.
Здоровым детям и подросткам, инфицированным МБТ, а также с положительной (сомнительной) послевакцинной туберкулиновой чувствительностью и детям с отрицательной реакцией на туберкулин, но не подлежащим ревакцинации БЦЖ, все профилактические прививки можно производить непосредственно после оценки результатов пробы Манту. В случае установления "виража" туберкулиновых реакций, а также гиперергической или усиливающейся реакции на туберкулин, без функциональных и локальных проявлений туберкулеза у детей, профилактические прививки проводятся не раньше чем через 6 месяцев.
Результаты пробы Манту у детей и подростков фиксируют в учетной форме N 063/у, в медицинской карте ребенка (форма N 026/у) и в истории развития ребенка (форма N 112/у). При этом отмечают: а) предприятие - изготовитель туберкулина, номер серии, срок годности; б) дату проведения пробы; в) введение препарата в правое или левое предплечье; г) результат пробы - в виде размера инфильтрата (папулы) в мм; при отсутствии инфильтрата указывают размер гиперемии.
При поступлении ребенка в детский стационар, санаторий или санаторно-оздоровительное учреждение в историю развития, медицинскую карту ребенка (ф. N 112/у или ф. N 026/у) или в выписку из истории болезни обязательно переносят все данные о предыдущих внутрикожных туберкулиновых пробах. Сведения о профилактических прививках и результатах туберкулиновых проб (форма N 063/у) передают в подростковые кабинеты амбулаторно-поликлинических учреждений при достижении ребенком 15-летнего возраста, а также по месту учебы подростка - в средние специальные учебные заведения (ПТУ, техникумы, училища), в вуз.
При правильной организации мероприятий по раннему выявлению туберкулеза ежегодно туберкулинодиагностикой должно охватываться 90 - 95% детского и подросткового населения административной территории.
Проба Манту с 2 ТЕ ППД-Л безвредна как для здоровых детей и подростков, так и для лиц с различными соматическими заболеваниями. Однако перенесенные заболевания и предшествующие прививки могут влиять на чувствительность кожи ребенка к туберкулину, усиливая или ослабляя ее. Это затрудняет последующую интерпретацию динамики чувствительности к туберкулину и является основой при определении перечня противопоказаний.
Противопоказания для постановки туберкулиновых проб с 2 ТЕ в период массовой туберкулинодиагностики:
- кожные заболевания, острые и хронические инфекционные и соматические заболевания (в том числе эпилепсия) в период обострения;
- аллергические состояния, ревматизм в острой и подострой фазах, бронхиальная астма, идиосинкразии с выраженными кожными проявлениями в период обострения.
С целью выявления противопоказаний врач (медицинская сестра) перед постановкой туберкулиновых проб проводит изучение медицинской документации, а также опрос и осмотр подвергаемых пробе лиц. Не допускается проведение пробы Манту в тех детских коллективах, где имеется карантин по детским инфекциям. Пробу Манту ставят через 1 месяц после исчезновения клинических симптомов или сразу после снятия карантина.
Профилактические прививки также могут влиять на чувствительность к туберкулину. Исходя из этого туберкулинодиагностику необходимо планировать до проведения профилактических прививок против различных инфекций (АКДС, кори и т.д.). В случаях, если по тем или иным причинам пробу Манту производят не до, а после проведения различных профилактических прививок, туберкулинодиагностика должна осуществляться не ранее чем через 1 месяц после прививки.
5.2. Проведение и интерпретация пробы Манту
с 2 ТЕ ППД-Л у детей и подростков
С целью раннего выявления туберкулеза пробу Манту с 2 ТЕ ставят всем вакцинированным против туберкулеза детям с 12-месячного возраста и подросткам ежегодно независимо от предыдущего результата.
Детям, не привитым вакциной БЦЖ в период новорожденности, при сохранении медицинских противопоказаний пробу Манту ставят 2 раза в год, начиная с 6-месячного возраста до получения ребенком прививки вакциной БЦЖ-М. Пробу Манту проводят на внутренней поверхности предплечья: правое и левое предплечье чередуют. Рекомендуется проведение туберкулиновой пробы осуществлять в одно и то же время года, преимущественно осенью.
С целью установления первичного инфицирования при массовой туберкулинодиагностике необходимо направлять к фтизиатру следующих детей:
- с подозрением на "вираж" туберкулиновых проб;
- с усиливающейся чувствительностью к туберкулину;
- с гиперергической чувствительностью к туберкулину.
Дети, направляемые к фтизиатру, должны иметь при себе сведения:
- о вакцинации (ревакцинации БЦЖ);
- о результатах туберкулиновых проб по годам;
- о контакте с больным туберкулезом;
- о флюорографическом обследовании окружения ребенка;
- о перенесенных хронических и аллергических заболеваниях;
- о предыдущих обследованиях у фтизиатра;
- данные клинико-лабораторного обследования (общий анализ крови и мочи);
- заключение соответствующих специалистов при наличии сопутствующей патологии.
При решении врачом вопроса о том, связана ли положительная реакция на туберкулин у ребенка (подростка) с инфицированием МБТ или она отражает послевакцинную аллергию, следует учитывать:
- интенсивность положительной туберкулиновой реакции;
- количество полученных прививок БЦЖ;
- наличие и размер послевакцинных рубчиков;
- срок, прошедший после прививки;
- наличие или отсутствие контакта с больным туберкулезом;
- наличие клинических признаков заболевания.
При интерпретации динамики чувствительности к туберкулину следует также учитывать, что на интенсивность реакций на пробу Манту может влиять ряд факторов, определяющих общую реактивность организма: наличие соматической патологии, общая аллергическая настроенность организма, фаза овариального цикла у девушек, индивидуальный характер чувствительности кожи, сбалансированность питания ребенка и пр. Выраженное воздействие на результаты массовой туберкулинодиагностики оказывают неблагоприятные экологические факторы: повышенный радиационный фон, наличие вредных выбросов химических производств и т.д. На результаты туберкулинодиагностики могут влиять различные нарушения в методике ее проведения: применение нестандартного и некачественного инструментария, погрешности в технике постановки и чтения результатов пробы Манту, нарушение режима транспортирования и хранения туберкулина.
Инфицированными МБТ следует считать лиц, у которых при наличии достоверных данных о динамике чувствительности к туберкулину по пробе Манту с 2 ТЕ ППД-Л отмечают:
- впервые положительную реакцию (папула 5 мм и более), не связанную с иммунизацией вакциной БЦЖ ("вираж");
- стойко (на протяжении 4 - 5 лет) сохраняющуюся реакцию с инфильтратом 12 мм и более;
- резкое усиление чувствительности к туберкулину (на 6 мм и более) в течение одного года (у туберкулиноположительных детей и подростков);
- постепенное, в течение нескольких лет, усиление чувствительности к туберкулину с образованием инфильтрата размерами 12 мм и более.
Все дети (старше трех лет), у которых произошел переход ранее отрицательных туберкулиновых реакций в положительные, а также дети с усиливающейся чувствительностью к туберкулину при наличии контакта с больным туберкулезом, после исключения активного туберкулезного процесса, берутся на учет ПТД по VI группе.
Первая положительная реакция на туберкулин у двух-трехлетнего ребенка может быть проявлением поствакцинальной аллергии. Избежать случаев гипо- или гипердиагностики при решении вопроса о необходимости наблюдения в противотуберкулезном диспансере позволит объективная оценка состояния ребенка, эпидемиологического анамнеза, а также динамическое наблюдение за ребенком в "0" группе с повторной туберкулинодиагностикой через 3 месяца. Осмотр данных детей проводят в учреждениях общей лечебной сети.
Нарастание чувствительности к туберкулину (в т.ч. и гиперергические реакции) у детей и подростков с соматической патологией, бактериальной инфекцией, аллергическими, частыми простудными заболеваниями иногда связано не с инфицированием МБТ, а с влиянием перечисленных неспецифических факторов. При трудности интерпретации характера чувствительности к туберкулину дети также подлежат предварительному наблюдению в "0" группе диспансерного учета с обязательным проведением лечебно-профилактических мероприятий на педиатрическом участке (гипосенсибилизация, санация очагов инфекции, дегельминтизация, достижение периода ремиссии при хронических заболеваниях) под контролем детского фтизиатра. Повторное обследование в диспансере проводят через 1 - 3 месяца. Снижение после неспецифического лечения чувствительности к туберкулину свидетельствует о неспецифическом характере аллергии. Детям с частыми клиническими проявлениями неспецифической аллергии пробу Манту 2 ТЕ рекомендуется ставить на фоне приема десенсибилизирующих средств в течение 7 дней (5 дней до постановки и 2 дня после нее). Сохранение чувствительности к туберкулину на прежнем уровне либо ее дальнейшее нарастание, несмотря на лечебно-профилактические мероприятия, подтверждает инфекционный характер аллергии и требует последующего диспансерного наблюдения ребенка.
Диагностические мероприятия при постановке ребенка на учет в диспансерную группу включают:
- туберкулинодиагностику (проба Манту с 2 ТЕ, накожная градуированная проба);
- рентгено-томографическое обследование;
- общие клинические анализы крови и мочи.
Целью ежегодного проведения пробы Манту заведомо инфицированным МБТ детям и подросткам является выявление лиц с гиперергическими реакциями или с резким усилением реакций меньшего размера, что указывает на риск развития локального туберкулеза.
С целью отбора детей и подростков для ревакцинации БЦЖ пробу Манту с 2 ТЕ ППД-Л ставят в декретированных возрастных группах - 7 лет (0 - 1 классы средней школы) и 14 лет (8 - 9 классы). Ревакцинацию проводят не инфицированным туберкулезом, клинически здоровым лицам с отрицательной реакцией на пробу Манту с 2 ТЕ ППД-Л.
VI. ИНДИВИДУАЛЬНАЯ ТУБЕРКУЛИНОДИАГНОСТИКА
Индивидуальная туберкулинодиагностика применяется для диагностики локального туберкулеза по клиническим показаниям, независимо от срока постановки предшествующей пробы. Противопоказаний, кроме индивидуальной непереносимости туберкулина, не имеется.
Диагностическую туберкулиновую пробу с использованием очищенного туберкулина в стандартном разведении (2 ТЕ) можно проводить в противотуберкулезных диспансерах, детских поликлиниках, соматических и инфекционных стационарах.
Диагностическую туберкулиновую пробу с использованием сухого очищенного туберкулина (Приложение N 1) можно проводить только в противотуберкулезных диспансерах, туберкулезных стационарах и санаториях.
6.1. Основные показания для проведения индивидуальной
туберкулинодиагностики как диагностического теста
Индивидуальная туберкулинодиагностика как диагностический тест проводится в следующих случаях:
- при наличии хронических заболеваний различных органов и систем с торпидным, волнообразным течением, при неэффективности традиционных методов лечения и наличии дополнительных факторов риска по инфицированию МБТ и заболеванию туберкулезом (контакт с больным туберкулезом, отсутствие вакцинации против туберкулеза, социальные факторы риска и т.д.);
- для определения активности туберкулезного процесса;
- для определения локализации туберкулезного процесса;
- для оценки эффективности проведенного противотуберкулезного лечения.
Для индивидуальной диагностики используют пробу Манту с 2 ТЕ очищенного туберкулина в стандартном разведении, накожная градуированная проба, внутрикожные пробы Манту с различными разведениями сухого очищенного туберкулина, определение внутрикожного туберкулинового титра. Техника проведения данных методик диагностики отражена в инструкции по применению аллергена туберкулезного очищенного сухого.
6.2. Применение туберкулиновой пробы в группах риска
заболевания туберкулезом
Дети, нуждающиеся в постановке туберкулиновой пробы с 2 ТЕ 2 раза в год в условиях общей лечебной сети:
- больные сахарным диабетом, язвенной болезнью, болезнями крови, системными заболеваниями, ВИЧ-инфицированные, получающие длительную гормональную терапию (более 1 месяца);
- с хроническими неспецифическими заболеваниями (пневмонией, бронхитом, тонзиллитом), субфебрилитетом неясной этиологии;
- не вакцинированные против туберкулеза, независимо от возраста ребенка.
В приютах, центрах временной изоляции несовершеннолетних правонарушителей, приемниках-распределителях и в других учреждениях для детей и подростков из социальных групп риска, не имеющих медицинской документации, туберкулиновую пробу Манту с 2 ТЕ ППД-Л проводят при поступлении ребенка в это учреждение и далее 2 раза в год в течение 2-х лет при непрерывном медицинском наблюдении с последующим переходом на ежегодную туберкулинодиагностику.
Детям и подросткам из социальных групп риска (включая мигрантов и беженцев), имеющим медицинскую документацию, при оформлении в детские и подростковые коллективы туберкулиновую пробу Манту с 2 ТЕ ППД-Л проводят, если после предыдущей пробы прошло более 6 месяцев, с последующей постановкой 1 раз в год при регулярном медицинском наблюдении.
Все дети и подростки из социальных групп риска, имеющие выраженную реакцию на туберкулин (папула размером 15 мм и более), должны быть обследованы и наблюдаться в противотуберкулезных диспансерах (в VI-Б группе).
VII. НАБОР ИНСТРУМЕНТАРИЯ И МАТЕРИАЛОВ
ДЛЯ ПРОВЕДЕНИЯ ТУБЕРКУЛИНОДИАГНОСТИКИ
1. Бикс размером 18 x 14 см со стерильными ватными шариками.
2. Туберкулиновые шприцы одноразового использования с тонкими короткими иглами с коротким косым срезом.
3. Линейки миллиметровые длиной 100 мм из пластмассы.
4. Флакон емкостью 50 мл с нашатырным спиртом.
5. Флакон емкостью 50 мл с этиловым спиртом.
6. Иглы инъекционные N 0840 для извлечения туберкулина из флакона.
7. Пинцеты анатомические длиной 15 см.
VIII. СОСТАВЛЕНИЕ ПЛАНА ТУБЕРКУЛИНОДИАГНОСТИКИ
И РАСЧЕТ ПОТРЕБНОСТИ ОЧИЩЕННОГО ТУБЕРКУЛИНА
В СТАНДАРТНОМ РАЗВЕДЕНИИ
Составление плана туберкулинодиагностики в зоне обслуживания амбулаторно-поликлинических учреждений осуществляют главные врачи учреждений при участии противотуберкулезных диспансеров.
Сводный план, предусматривающий количество обследуемых детей, подростков и взрослых, как с целью ранней диагностики, так и отбора контингентов для ревакцинации БЦЖ по области, городу, району, составляет центр государственного санитарно-эпидемиологического надзора совместно с главными педиатрами (терапевтами) и противотуберкулезными диспансерами.
В плане туберкулинодиагностики по области, городу, району предусматривают:
- учет всех детей, подростков и взрослых, подлежащих ежегодной туберкулинодиагностике, с выделением возрастных групп, подлежащих ревакцинации;
- календарный план обследования контингентов;
- подготовку медицинского персонала для проведения туберкулинодиагностики;
- приобретение необходимого количества инструментария;
- расчет потребности в туберкулине.
Потребность в очищенном туберкулине в стандартном разведении (2 ТЕ ППД-Л) исчисляют из расчета две дозы по 0,1 мл на каждого обследуемого. При этом необходимо учитывать, что в ампуле содержится 30 доз (3 мл), которые используют на постановку пробы 15 людям. Один литр туберкулина содержит 10000 доз, которые используют для обследования 5000 человек.
Приложение N 1
к Инструкции по применению
туберкулиновых проб
РЕКОМЕНДАЦИИ
ПО ПРИМЕНЕНИЮ АЛЛЕРГЕНА ТУБЕРКУЛЕЗНОГО ОЧИЩЕННОГО
СУХОГО (СУХОГО ОЧИЩЕННОГО ТУБЕРКУЛИНА)
Сухой очищенный туберкулин представляет собой смесь фильтратов убитых нагреванием культур микобактерий туберкулеза (МБТ) человеческого и бычьего видов, очищенных ультрафильтрацией, осажденных трихлоруксусной кислотой, обработанных этиловым спиртом и эфиром для наркоза, растворенных в фосфатно-буферном растворе с сахарозой и лиофилизированных. Препарат имеет вид сухой компактной массы или аморфного порошка серовато-белого цвета, легко растворяется в прилагаемом растворителе - карболизированном растворе натрия хлорида. Препарат выпускают в ампулах; одна ампула содержит 50000 туберкулиновых единиц (ТЕ).
Биологические и иммунологические свойства. Действующее начало препарата аллерген - туберкулопротеин, вызывает при постановке кожных туберкулиновых проб у инфицированных или вакцинированных лиц специфическую реакцию гиперчувствительности замедленного типа в виде местной реакции - гиперемии и инфильтрата (папулы).
Назначение. Препарат предназначен для диагностики туберкулеза в условиях противотуберкулезного диспансера или специализированной клиники.
Способ применения и дозировка. Применяют для постановки внутрикожной пробы Манту с различными дозами туберкулина, для накожных и подкожных туберкулиновых проб (градуированная кожная проба, подкожная проба, определение туберкулинового подкожного и внутрикожного титра, эозинофильно-туберкулиновая проба, гемо-белково-туберкулиновая проба и другие).
Туберкулиновые пробы проводят пациентам в положении сидя, т.к. у эмоционально лабильных людей инъекция может стать причиной обморока.
Разведения сухого очищенного туберкулина готовят следующим образом: ампулу протирают марлей, смоченной 70° этиловым спиртом, затем шейку ампулы подпиливают ножом для вскрытия ампул и отламывают. Аналогичным образом вскрывают ампулу с растворителем.
Для внутрикожных проб сухой очищенный туберкулин разводят следующим образом: содержимое ампулы разводят 1 мл растворителя и получают таким образом основное разведение - 50000 ТЕ в 1 мл.
1-е разведение, соответствующее 1000 ТЕ в 0,1 мл, готовят, добавив в ампулу с основным разведением еще 4 мл растворителя - карболизированного раствора натрия хлорида <*> (либо во флакон наливают 2 мл карболизированного изотонического раствора натрия хлорида и добавляют туда 0,5 мл основного разведения).
--------------------------------
<*> Растворитель - карболизированный раствор натрия хлорида готовят в аптеке прибавлением к 100 мл стерильного 0,9% раствора натрия хлорида 0,25 г кристаллического фенола; растворитель стерилизуют в автоклаве.
Все последующие разведения готовят, разводя предыдущее в соотношении 1:10, тщательно их перемешивая. Например, 2-е разведение: к 1 мл 1-го разведения добавить 9 мл растворителя, что соответствует 100 ТЕ в 0,1 мл. Аналогичным образом из 2-го разведения готовят 3-е (10 ТЕ в 0,1 мл) и т.д.
Для получения 2 ТЕ в 0,1 мл к 1 мл 3-го разведения туберкулина следует добавить 4 мл растворителя.
Категорически запрещается готовить разведения сухого очищенного туберкулина без добавления 0,25% фенола к 0,9% раствору натрия хлорида.
Разведения туберкулина сохраняют в асептических условиях не более 2 ч.
Туберкулиновые пробы с использованием сухого очищенного туберкулина ставят по назначению фтизиатра. Постановку и оценку туберкулиновых проб проводит врач или специально обученная медицинская сестра под наблюдением врача.
Внутрикожная проба Манту.
Внутрикожную пробу Манту проводят строго асептически следующим образом: вскрывают ампулу и готовят соответствующее разведение, как описано выше. Одноразовым туберкулиновым шприцем со стерильной иглой N 845 набирают 0,2 мл туберкулина, затем на шприц надевают прилагаемую к нему стерильную иглу и в ватный тампон выпускают туберкулин вместе с пузырьками воздуха до метки 0,1 мл. Кожу средней трети внутренней поверхности предплечья обрабатывают 70° этиловым спиртом и просушивают стерильной ватой. Кожу фиксируют снизу левой рукой так, чтобы на внутренней поверхности она была натянута, и вводят строго внутрикожно 0,1 мл препарата. При этом образуется инфильтрат беловатого цвета (лимонная корочка) диаметром 8 - 10 мм. Для каждого обследуемого употребляют отдельный стерильный шприц и иглу.
Определение туберкулинового внутрикожного титра.
Сухой туберкулин в разведениях 1 ТЕ в 0,1 мл, 0,1 ТЕ в 0,1 мл и 0,01 ТЕ в 0,1 мл (готовят, как описано выше) вводят по методу Манту одновременно в одно предплечье. При отрицательных результатах пробу с более концентрированным туберкулином (3-е разведение) повторяют на другой руке не ранее чем через 96 часов. При отсутствии реакции на 3-е разведение туберкулина пробы со вторым и первым разведениями ставят последовательно через 36 ч каждое в разные предплечья.
Титрование завершают по достижении положительной реакции на внутрикожную пробу (папула не менее 5 мм в диаметре), полученной на наименьшее разведение туберкулина.
Градуированная скарификационная накожная проба.
Градуированную кожную пробу производят одновременно растворами сухого очищенного туберкулина 100%, 25%, 5% и 1%.
Для приготовления 100% туберкулина, содержащего 100000 ТЕ в 1,0 мл, 2 ампулы с препаратом вскрывают, как описано выше, содержимое ампул разводят последовательно в 1 мл растворителя. Для приготовления растворов 25% туберкулина в стерильный флакон наливают 1,5 мл карболизированного растворителя и добавляют туда 0,5 мл 100% раствора туберкулина. Для приготовления туберкулина 5%-ной концентрации во флакон наливают 2 мл растворителя и добавляют туда 0,5 мл 25% раствора туберкулина. Для получения 1% концентрации во флакон с 2 мл растворителя добавляют 0,5 мл 5% раствора туберкулина.
Капли с приготовленным раствором туберкулина наносят пипетками на подготовленную (см. выше) кожу предплечья на расстоянии 2 - 3 см друг от друга. В верхней части предплечья наносят каплю 100% раствора, а ниже - капли убывающей концентрации. Еще ниже в качестве контроля наносят каплю растворителя. Для каждого раствора используют отдельные маркированные пипетки.
Кожу фиксируют, как при постановке внутрикожной пробы (см. выше). Затем оспопрививательным ланцетом нарушают целостность поверхностных слоев кожи в виде царапины длиной 5 мм, проведенной через каплю туберкулина в направлении продольной оси руки. Плоской стороной ланцета производят втирание туберкулина (2 - 3 раза). Скарификацию проводят сначала через каплю растворителя, затем последовательно через капли 1%, 5%, 25% и 100% растворов туберкулина. Скарифицированный участок кожи оставляют открытым на 5 мин. для подсушивания капель туберкулина. Для каждого обследуемого используют стерильный ланцет.
Для определения туберкулинового подкожного титра, проведения подкожной пробы, для эозинофильно-туберкулиновой, гемо-белково-туберкулиновой и других проб сухой очищенный туберкулин и его разведения применяют по специальным методикам.
Учет результатов. Результаты накожной и внутрикожных туберкулиновых проб оценивают через 72 часа, измеряя прозрачной миллиметровой линейкой поперечный к оси руки диаметр инфильтрата (папулы). Зону гиперемии при этом не учитывают. При величине папулы от 0 до 1 мм реакцию считают отрицательной, от 2 до 4 мм - сомнительной, от 5 мм и более - положительной. У детей и подростков реакцию 17 мм и более, у взрослых 21 мм и более, а также везикуло-некротическую реакцию независимо от размера инфильтрата с лимфангоитом или без него считают гиперергической.
Реакция на внутрикожное и накожное введение туберкулина зависит от уровня специфической реактивности организма:
а) в случае отсутствия состояния специфической реактивности местных и общих явлений не наблюдают - реакцию на туберкулин оценивают как отрицательную;
б) при инфицировании МБТ или наличии поствакцинальной аллергии наблюдают местную реакцию в виде инфильтрата (папулы) и гиперемии. В некоторых случаях у лиц с высокой степенью гиперчувствительности замедленного типа к туберкулину местные реакции, наряду с большой папулой, могут сопровождаться лимфангоитами и лимфаденитами. Кроме того, иногда наблюдают общую реакцию: недомогание, головные боли, повышение температуры и т.д.
Противопоказания для постановки туберкулиновых проб.
При дифференциальной диагностике туберкулеза и других заболеваний противопоказания к постановке пробы учитывают индивидуально. Нежелательно проводить туберкулинодиагностику с использованием сухого очищенного туберкулина в период обострения хронических аллергических заболеваний.
Форма выпуска. Препарат выпускают в ампулах вместимостью 5 мл; каждая ампула содержит 50000 ТЕ. К препарату прилагают растворитель - карболизированный раствор натрия хлорида (0,9% раствор натрия хлорида с 0,25% фенола), в ампулах вместимостью 1 мл. В одной пачке (коробке) 5 ампул с сухим очищенным туберкулином, 5 ампул с растворителем, инструкция по применению препарата и нож для вскрытия ампул.
Условия хранения и транспортирования. Препарат хранят в закрытых, сухих, темных помещениях при температуре от 2 до 8 °C, транспортируют всеми видами крытого транспорта в условиях, исключающих замораживание и перегрев выше 25 °C.
Приложение N 2
к Инструкции по применению
туберкулиновых проб
РЕКОМЕНДАЦИИ
ПО ПРИМЕНЕНИЮ АЛЛЕРГЕНА ТУБЕРКУЛЕЗНОГО
РЕКОМБИНАНТНОГО В СТАНДАРТНОМ РАЗВЕДЕНИИ (РАСТВОРА
ДЛЯ ВНУТРИКОЖНОГО ВВЕДЕНИЯ)
Аллерген туберкулезный рекомбинантный в стандартном разведении (далее - препарат) представляет собой рекомбинантный белок, продуцируемый генетически модифицированной культурой Escherichia coli BL21(DE3)/pCFP-ESAT. Препарат содержит два связанных между собой антигена - CFP10 и ESAT6, присутствующие в вирулентных штаммах микобактерий туберкулеза, в том числе M.tuberculosis и M.bovis. Эти антигены отсутствуют в штаммах БЦЖ M.bovis, из которого готовятся вакцины туберкулезные - БЦЖ и БЦЖ-М. Одна доза (0,1 мл) препарата содержит: рекомбинантный белок CFP10-ESAT6 (0,2 мкг), фенол (0,25 мг) в качестве консерванта, полисорбат 80 (твин 80) в качестве стабилизатора, натрий фосфорно-кислый двузамещенный 2-водный, натрия хлорид, калий фосфорно-кислый однозамещенный, воду для инъекций - до 0,1 мл.
Биологические и иммунологические свойства.
Препарат предназначен для повышения качества диагностики туберкулезной инфекции. Действие препарата основано на выявлении клеточного иммунного ответа на специфические для микобактерий туберкулеза (далее - МБТ) антигены.
Препарат не обладает сенсибилизирующим действием, не токсичен. При внутрикожном введении вызывает у лиц с туберкулезной инфекцией специфическую кожную реакцию гиперчувствительности замедленного типа (далее - ГЗТ).
По результатам проведенных исследований установлено, что чувствительность (частота положительных ответных реакций у лиц с активной туберкулезной инфекцией) внутрикожной пробы с препаратом сопоставима с чувствительностью туберкулиновой пробы, а его специфичность (частота отсутствия реакции на препарат у здоровых лиц) выше, чем у туберкулина, так как в отличие от туберкулина у вакцинированных БЦЖ, но не инфицированных МБТ лиц препарат не вызывает ответную реакцию ГЗТ. В связи с тем, что препарат не вызывает реакцию ГЗТ, связанную с вакцинацией БЦЖ, проба с препаратом не может быть использована вместо туберкулинового теста для отбора лиц на первичную вакцинацию и ревакцинацию БЦЖ.
Препарат используется во всех возрастных группах с целью:
1) диагностики туберкулеза и оценки активности процесса;
2) дифференциальной диагностики туберкулеза;
3) дифференциальной диагностики поствакцинальной и инфекционной аллергии (гиперчувствительности замедленного типа);
4) наблюдения за эффективностью лечения в комплексе с другими методами.
Назначение.
Для практического использования внутрикожную пробу с препаратом применяют в противотуберкулезных учреждениях или, при отсутствии таковых, по назначению врача-фтизиатра и при его методическом обеспечении.
Для раннего выявления туберкулеза внутрикожную пробу с препаратом проводят:
лицам, направленным в противотуберкулезное учреждение для дообследования на наличие туберкулезного процесса;
лицам, относящимся к группам высокого риска по заболеванию туберкулезом с учетом эпидемиологических, медицинских и социальных факторов риска;
лицам, направленным к фтизиатру по результатам массовой туберкулинодиагностики.
Факторами высокого риска заболевания туберкулезом являются:
1) эпидемиологические (контакт с больным туберкулезом человеком или животным);
2) медико-биологические:
сахарный диабет, язвенная болезнь, психоневрологическая патология, частые ОРВИ в анамнезе;
хронические заболевания различных органов и систем при торпидном, волнообразном течении и неэффективности традиционных методов лечения;
длительный прием (более месяца) цитостатических, глюкокортикоидных препаратов, иммунодепрессантов;
ВИЧ-инфекция, перинатальный контакт у детей по ВИЧ-инфекции;
3) социальные:
алкоголизм, наркомания, пребывание в местах лишения свободы, безработица;
беспризорность детей и подростков, попадание детей в детские приюты, детские дома, социальные центры и т.д.;
миграция.
Для дифференциальной диагностики туберкулеза и других заболеваний внутрикожную пробу с препаратом проводят в комплексе с клинико-лабораторным и рентгенологическим обследованием в условиях противотуберкулезного учреждения.
Для наблюдения за пациентами, состоящими на учете у фтизиатра с различными проявлениями туберкулезной инфекции, в условиях противотуберкулезного учреждения (все контингенты ПТД) внутрикожную пробу с препаратом проводят при контрольном обследовании во всех группах диспансерного учета с интервалом 3 - 6 месяцев.
Способ применения и дозировка.
Назначение и методическое руководство проведением пробы осуществляет врач-фтизиатр. Проба проводится детям, подросткам и взрослым специально обученной медицинской сестрой, имеющей допуск к проведению внутрикожных тестов. Препарат вводят строго внутрикожно. Для проведения пробы применяют только туберкулиновые шприцы и тонкие короткие иглы с косым срезом. Перед употреблением необходимо проверить дату их выпуска и срок годности. Запрещается применять шприцы, предназначенные для инъекций инсулина.
Резиновую пробку флакона с препаратом обрабатывают 70% этиловым спиртом. Для забора препарата из флакона используется тот же шприц, который будет использован для инъекции (СП 3.3.2342-08 от 03.03.2008). Если туберкулиновые шприцы имеют съемные иглы, пробку флакона прокалывают отдельной иглой для подкожных или внутримышечных инъекций, которую после каждого забора препарата в шприц оставляют в пробке, накрыв стерильной салфеткой. Туберкулиновым шприцем набирают 0,2 мл (две дозы) препарата и выпускают раствор до метки 0,1 мл в стерильный ватный тампон. Флакон с препаратом после вскрытия допускается хранить не более 2 часов в защищенном от света месте.
Пробу проводят обследуемым в положении сидя. После обработки участка кожи на внутренней поверхности средней трети предплечья 70% этиловым спиртом в верхние слои натянутой кожи, параллельно ее поверхности, вводят 0,1 мл препарата. При постановке пробы, как правило, в коже образуется папула в виде "лимонной корочки" беловатого цвета диаметром 7 - 10 мм. Если на одном предплечье ставилась проба с туберкулином, препарат вводят в другое предплечье.
Лицам, у которых в анамнезе имелись проявления неспецифической аллергии, пробу рекомендуется проводить на фоне приема десенсибилизирующих препаратов в течение 7 дней (5 дней до постановки пробы и 2 дня после нее).
Учет и интерпретация результатов.
В учетных документах после постановки пробы с препаратом отмечают:
а) название препарата;
б) предприятие-изготовитель, номер серии, срок годности;
в) дату проведения пробы;
г) результат - реакция на пробу.
Результат пробы оценивает врач или обученная медсестра через 72 часа с момента ее проведения путем измерения поперечного (по отношении к оси предплечья) размера гиперемии и инфильтрата (папулы) в миллиметрах прозрачной линейкой. Гиперемию учитывают только в случае отсутствия инфильтрата.
Ответная реакция на пробу считается:
отрицательной - при полном отсутствии инфильтрата и гиперемии или при наличии "уколочной реакции";
сомнительной - при наличии гиперемии без инфильтрата;
положительной - при наличии инфильтрата (папулы) любого размера.
Условно различают следующие ответные кожные реакции на препарат:
слабо выраженная - при наличии инфильтрата размером до 5 мм;
умеренно выраженная - при размере инфильтрата 5 - 9 мм;
выраженная - при размере инфильтрата 10 мм и более;
гиперергическая - при размере инфильтрата 15 мм и более, при везикуло-некротических изменениях и (или) лимфангоите, лимфадените независимо от размера инфильтрата.
В отличие от реакции ГЗТ кожные проявления неспецифической аллергии (в основном гиперемия) на препарат, как правило, наблюдаются сразу после постановки пробы и через 48 - 72 ч обычно исчезают.
Отрицательная реакция на пробу.
Кожная ГЗТ к препарату, как правило, отсутствует:
1) у лиц, не инфицированных МБТ;
2) у лиц, ранее инфицированных МБТ с неактивной туберкулезной инфекцией;
3) у больных туберкулезом в период завершения инволюции туберкулезных изменений при отсутствии клинических, рентгено-томографических, инструментальных и лабораторных признаков активности процесса;
4) у лиц, излечившихся от туберкулеза.
Одновременно проба с препаратом может быть отрицательной у больных туберкулезом с выраженными иммунопатологическими нарушениями, обусловленными тяжелым течением туберкулезного процесса, у лиц на ранних стадиях инфицирования МБТ, на ранних стадиях туберкулезного процесса, у лиц, имеющих сопутствующие заболевания, сопровождающиеся иммунодефицитным состоянием. В связи с этим при наличии характерных клинико-рентгенологических признаков туберкулеза отрицательная реакция на препарат не должна препятствовать проведению дальнейших мероприятий по диагностике туберкулезной инфекции.
Лица с сомнительной и положительной реакцией на препарат подлежат обследованию на туберкулез.
Лица старше 18 лет, у которых впервые установлена сомнительная или положительная проба с препаратом, подлежат полному клинико-рентгенологическому обследованию в противотуберкулезном диспансере. По итогам обследования, при отсутствии у указанной группы лиц признаков локального туберкулеза, им показано наблюдение у фтизиатра по "0" группе диспансерного учета с проведением лечебно-профилактических мероприятий (по показаниям).
Детям и подросткам при наличии сомнительной или положительной реакции на препарат показано полное обследование на туберкулез с последующим лечением и наблюдением в соответствующей группе диспансерного учета. При отрицательном результате реакции на препарат лечение по поводу туберкулезной инфекции не показано. Повторная постановка пробы - через 2 месяца.
Противопоказания для постановки пробы:
1) острые и хронические (в период обострения) инфекционные заболевания, за исключением случаев, подозрительных на туберкулез;
2) соматические и др. заболевания в период обострения;
3) распространенные кожные заболевания;
4) аллергические состояния;
5) эпилепсия.
В детских коллективах, где имеется карантин по детским инфекциям, проба проводится только после снятия карантина.
В случаях дифференциальной диагностики локального туберкулеза и других заболеваний, кроме индивидуальной непереносимости туберкулина, противопоказаний для постановки пробы с препаратом не имеется.
Побочное действие.
У отдельных лиц, как и при проведении туберкулинодиагностики, могут наблюдаться кратковременные признаки общей неспецифической реакции: недомогание, головная боль, повышение температуры тела.
Взаимодействие с другими лекарственными препаратами.
Здоровым лицам с отрицательным результатом пробы профилактические прививки (кроме БЦЖ) можно проводить непосредственно после оценки и учета результата пробы.
Если профилактические прививки уже проведены, то пробу с препаратом осуществляют не ранее чем 1 месяц после прививки.
Приложение N 5
к Приказу Минздрава России
от 21 марта 2003 г. N 109
ИНСТРУКЦИЯ
ПО ВАКЦИНАЦИИ И РЕВАКЦИНАЦИИ ПРОТИВ ТУБЕРКУЛЕЗА
ВАКЦИНАМИ БЦЖ И БЦЖ-М
I. Общая часть
Федеральным законом от 17 сентября 1998 г. N 157-ФЗ "Об иммунопрофилактике инфекционных болезней" предусмотрено обязательное проведение профилактических прививок против девяти инфекционных заболеваний, в том числе и туберкулеза.
Национальный календарь профилактических прививок утвержден Приказом Минздрава России от 27 июня 2001 г. N 229 "О национальном календаре профилактических прививок и календаре профилактических прививок по эпидемическим показаниям" (признан Минюстом России не нуждающимся в государственной регистрации, письмо от 31.07.2001 N 07/7800-ЮД). В соответствии с ним определен новый календарь вакцинопрофилактики туберкулеза.
Специфическую профилактику туберкулеза можно проводить только зарегистрированными в Российской Федерации препаратами - вакциной туберкулезной (БЦЖ) сухой для внутрикожного введения и вакциной туберкулезной (БЦЖ-М) сухой (для щадящей первичной иммунизации).
В субъектах Российской Федерации с удовлетворительной эпидемической ситуацией по туберкулезу возможно проведение одной ревакцинации БЦЖ. Увеличение или уменьшение интервала между прививками БЦЖ в субъекте Российской Федерации согласовывается с Минздравом России.
Прививки проводит специально обученная медицинская сестра.
В медицинской карте врачом в день вакцинации (ревакцинации) должна быть сделана подробная запись с указанием результатов термометрии, развернутым дневником, назначением введения вакцины БЦЖ (БЦЖ-М) с указанием метода введения (в/к), дозы вакцины (0,05 или 0,025), серии, номера, срока годности и изготовителя вакцины. Паспортные данные препарата должны быть лично прочитаны врачом на упаковке и на ампуле с вакциной.
Перед вакцинацией (ревакцинацией) врач и медицинская сестра должны обязательно ознакомиться с инструкцией по применению вакцины, а также предварительно информировать родителей ребенка (подростка) об иммунизации и местной реакции на прививку.
Проведение прививок на дому разрешают в исключительных случаях решением комиссии, о чем должна быть запись в медицинской карте, и проводят в присутствии врача.
Проведение вакцинации новорожденных в родильном доме (отделении патологии) допускается в детской палате в присутствии врача. В этих случаях формирование укладки для вакцинации производят в специальной комнате.
Все необходимые для проведения вакцинации (ревакцинации) БЦЖ предметы (столы, биксы, лотки, шкафы и т.д.) должны быть маркированы. Вакцинацию в родильном доме проводят в утренние часы. В день вакцинации во избежание контаминации никакие другие парентеральные манипуляции ребенку не проводят, в том числе обследование ребенка на фенилкетонурию и врожденный гипотиреоз.
В связи с ранней выпиской из акушерских стационаров, при отсутствии противопоказаний, вакцинация новорожденных против туберкулеза может проводиться с третьих суток жизни; выписка возможна через час после вакцинации при отсутствии реакции на нее.
Наблюдение за вакцинированными и ревакцинированными детьми, подростками и взрослыми проводят врачи и медицинские сестры общей лечебной сети. Через 1, 3, 6, 12 месяцев после вакцинации или ревакцинации они должны проверить прививочную реакцию с регистрацией размера и характера местной реакции (папула, пустула с образованием корочки, с отделяемым или без него, рубчик, пигментация и т.д.). Эти сведения должны быть зарегистрированы:
- у посещающих детские учреждения детей и подростков - в учетных формах N 063/у и N 026/у;
- у неорганизованных детей - в учетной форме N 063/у и в истории развития ребенка (форма N 112).
Сведения о характере и размере осложнений после введения вакцины БЦЖ и БЦЖ-М фиксируют в учетных формах N 063/у; N 026/у (например, "лимфаденит 2,0 x 2,0 см со свищем"). Если причиной осложнений оказывается нарушение техники введения вакцины, применяют меры по их устранению.
Лечебно-профилактические учреждения направляют детей и подростков с осложнениями в противотуберкулезный диспансер, где они наблюдаются и получают лечение.
На все случаи осложнений составляют карту (см. Приложение) с точным указанием серии, срока годности вакцины БЦЖ или БЦЖ-М и изготовителя, которую направляют в центр государственного санитарно-эпидемиологического надзора (района, города, области), контролирующий качество прививок. Копии карт отправляют в Республиканский центр по осложнениям противотуберкулезной вакцины Минздрава России при НИИ фтизиопульмонологии ММА им. И.М. Сеченова Минздрава России. Сведения о характере осложнений фиксируют также в учетных формах N 063/у; N 112/у.
Прививки против туберкулеза должны проводиться строго согласно инструкциям к применению вакцин БЦЖ и БЦЖ-М.
Для проведения вакцинации необходимо:
- вакцина туберкулезная (БЦЖ) сухая для внутрикожного введения (вакцина БЦЖ);
- вакцина туберкулезная БЦЖ-М сухая (для щадящей иммунизации);
- туберкулин - аллерген туберкулезный, очищенный в стандартном разведении для внутрикожного применения жидкий;
- одноразовые туберкулиновые шприцы вместимостью 1,0 мл с иглами;
- этиловый спирт (этанол) (70%), антисептическое средство хлорамин-Б (5%).
II. Применение вакцины туберкулезной (БЦЖ) сухой
для внутрикожного введения
Препарат представляет собой живые микобактерии вакцинного штамма БЦЖ-1, лиофилизированные в 1,5% растворе глутамината натрия. Пористая масса, порошкообразная или в виде таблетки белого или кремового цвета, гигроскопична.
Прививочная доза содержит 0,05 мг в 0,1 мл растворителя.
Биологические и иммунологические свойства.
Живые микобактерии штамма БЦЖ-1, размножаясь в организме привитого, приводят к развитию длительного иммунитета к туберкулезу.
Назначение.
Препарат предназначен для специфической профилактики туберкулеза.
Способы применения и дозировки.
Вакцину БЦЖ применяют внутрикожно в дозе 0,05 мг в объеме 0,1 мл. Первичную вакцинацию осуществляют здоровым новорожденным детям на 3 - 7 день жизни.
Ревакцинации подлежат дети в возрасте 7 и 14 лет, имеющие отрицательную реакцию на пробу Манту с 2 ТЕ ППД-Л. Реакцию считают отрицательной при полном отсутствии инфильтрата, гиперемии или при наличии уколочной реакции (1 мм). Инфицированные туберкулезными микобактериями дети, имеющие отрицательную реакцию на пробу Манту, ревакцинации не подлежат. Интервал между постановкой пробы Манту и ревакцинацией должен быть не менее 3 дней и не более 2 недель.
Прививки должен проводить специально обученный медицинский персонал родильного дома (отделения), отделения выхаживания недоношенных, детских поликлиник или фельдшерско-акушерских пунктов. Вакцинацию новорожденных проводят в утренние часы в специально отведенной комнате после осмотра детей педиатром. В поликлиниках отбор подлежащих прививкам детей предварительно проводит врач (фельдшер) с обязательной термометрией в день проверки, учетом медицинских противопоказаний и данных анамнеза. При необходимости проводят консультацию с врачами-специалистами, исследование крови и мочи. В истории новорожденного (медицинской карте) указывают дату прививки, серию и контрольный номер вакцины, предприятие-изготовитель, срок годности препарата.
Для вакцинации (ревакцинации) применяют одноразовые туберкулиновые шприцы вместимостью 1,0 мл с плотно пригнанными поршнями и тонкими иглами с коротким срезом. Запрещается применять шприцы и иглы с истекшим сроком годности и безыгольные инъекторы. После каждой инъекции шприц с иглой и ватные тампоны замачивают в дезинфицирующем растворе (5% хлорамине), затем централизованно уничтожают. Запрещается применение для других целей инструментов, предназначенных для проведения прививок против туберкулеза. В комнате для прививок вакцину хранят (в холодильнике, под замком) и разводят. Лиц, не имеющих отношения к вакцинации БЦЖ, в прививочную комнату не допускают. Во избежание контаминации недопустимо совмещение в один день прививки против туберкулеза с другими парентеральными манипуляциями.
Ампулы с вакциной перед вскрытием тщательно просматривают.
Препарат не подлежит применению:
- при отсутствии этикетки на ампуле или неправильном ее заполнении;
- при истекшем сроке годности;
- при наличии трещин и насечек на ампуле;
- при изменении физических свойств препарата (сморщенная таблетка, изменение цвета и т.д.);
- при наличии посторонних включений или не разбивающихся при встряхивании хлопьев в разведенном препарате.
Сухую вакцину разводят непосредственно перед употреблением стерильным 0,9% раствором натрия хлорида, приложенным к вакцине. Растворитель должен быть прозрачным, бесцветным и не иметь посторонних примесей.
Шейку и головку ампулы обтирают спиртом, место запайки (головку) надпиливают и осторожно, с помощью пинцета, отламывают. Затем надпиливают и отламывают шейку ампулы, завернув надпиленный конец в стерильную марлевую салфетку.
Для получения дозы 0,05 мг БЦЖ в 0,1 мл в ампулу с 20-дозной вакциной переносят стерильным шприцем, вместимостью 2,0 мл с длинной иглой 2 мл 0,9% раствора натрия хлорида, а в ампулу с 10-дозной вакциной - 1 мл 0,9% раствора натрия хлорида. Вакцина должна полностью раствориться в течение 1 минуты после 2 - 3-кратного встряхивания. Не допускается выпадение осадка или образование хлопьев, не разбивающихся при встряхивании.
Разведенную вакцину необходимо предохранять от действия солнечного и дневного света (цилиндр из черной бумаги) и употреблять сразу после разведения. Неиспользованную вакцину уничтожают кипячением в течение 30 минут, автоклавированием при 126 °C 30 мин. или погружением в дезинфицирующий раствор (5% раствор хлорамина) на 60 мин.
Для одной прививки шприцем набирают 0,2 мл (2 дозы) разведенной вакцины, затем выпускают через иглу в стерильный ватный тампон 0,1 мл вакцины, чтобы вытеснить воздух и подвести поршень шприца под нужную градуировку - 0,1 мл. Перед каждым набором вакцина должна обязательно аккуратно перемешиваться с помощью шприца 2 - 3 раза. Одним шприцем вакцина может быть введена только одному ребенку.
Вакцину БЦЖ вводят строго внутрикожно на границе верхней и средней трети наружной поверхности левого плеча после предварительной обработки кожи 70° спиртом. Иглу вводят срезом вверх в поверхностный слой натянутой кожи. Сначала вводят незначительное количество вакцины, чтобы убедиться, что игла вошла точно внутрикожно, а затем всю дозу препарата (всего 0,1 мл). При правильной технике введения должна образоваться папула беловатого цвета диаметром 7 - 9 мм, исчезающая обычно через 15 - 20 мин.
Введение препарата под кожу недопустимо, так как при этом может образоваться холодный абсцесс.
Запрещено наложение повязки и обработка йодом или другими дезинфицирующими растворами места введения вакцины.
Реакция на введение.
На месте внутрикожного введения вакцины БЦЖ развивается специфическая реакция в виде папулы размером 5 - 10 мм в диаметре.
У новорожденных нормальная прививочная реакция появляется через 4 - 6 недель. Реакция подвергается обратному развитию в течение 2 - 3 месяцев, иногда и в более длительные сроки. У ревакцинированных местная реакция развивается через 1 - 2 недели. Место реакции следует предохранять от механического раздражения, особенно во время водных процедур.
У 90 - 95% вакцинированных на месте прививки должен образоваться поверхностный рубчик до 10,0 мм в диаметре. Осложнения после вакцинации и ревакцинации встречаются редко и обычно носят местный характер.
Противопоказания.
К вакцинации:
1) Недоношенность 2 - 4 степени (при массе тела при рождении менее 2500 г).
2) Вакцинацию откладывают при острых заболеваниях и обострениях хронических заболеваний (внутриутробная инфекция, гнойно-септические заболевания, гемолитическая болезнь новорожденных среднетяжелой и тяжелой формы, тяжелые поражения нервной системы с выраженной неврологической симптоматикой, генерализованные кожные поражения и т.п.) до исчезновения клинических проявлений заболевания.
3) Иммунодефицитное состояние (первичное).
4) Генерализованная инфекция БЦЖ, выявленная у других детей в семье.
5) ВИЧ-инфекция у матери.
Детям, не привитым в период новорожденности, после исключения противопоказаний назначается вакцина БЦЖ-М.
К ревакцинации:
1. Острые инфекционные и неинфекционные заболевания, обострение хронических заболеваний, в том числе аллергических. Прививку проводят через 1 месяц после выздоровления или наступления ремиссии.
2. Иммунодефицитные состояния, злокачественные новообразования любой локализации. При назначении иммунодепрессантов и лучевой терапии прививку проводят не ранее чем через 6 месяцев после окончания лечения.
3. Туберкулез, диагноз инфицирования МБТ в анамнезе.
4. Положительная и сомнительная реакция Манту с 2 ТЕ ППД-Л.
5. Осложненные реакции на предыдущее введение вакцины БЦЖ (келоидный рубец, лимфаденит и др.).
При контакте с инфекционными больными в семье, детском учреждении и т.д. прививки проводят по окончании срока карантина или максимального срока инкубационного периода для данного заболевания.
Лица, временно освобожденные от прививок, должны быть взяты под наблюдение и учет и привиты после полного выздоровления или снятия противопоказаний. В случае необходимости проводят соответствующие клинико-лабораторные обследования.
Дети, не вакцинированные в период новорожденности, получают вакцину БЦЖ-М. Детям в возрасте 2 месяцев и старше предварительно проводят пробу Манту 2 ТЕ ППД-Л и вакцинируют только туберкулин-отрицательных.
Другие профилактические прививки могут быть проведены с интервалом не менее 1 месяца до и после ревакцинации БЦЖ.
Форма выпуска.
В ампулах, содержащих 0,5 мг (10 доз) или 1,0 мг препарата (20 доз) в комплекте с растворителем - 0,9% раствором натрия хлорида - по 1 или 2 мл в ампуле, соответственно.
В одной пачке содержится 5 ампул вакцины БЦЖ и 5 ампул 0,9% раствора натрия хлорида (5 комплектов).
Срок годности вакцины БЦЖ - 2 года.
Условия хранения и транспортирования.
Препарат хранить при температуре 5 - 8 °C.
Транспортирование всеми видами транспорта при температуре 5 - 8 °C.
III. Применение вакцины туберкулезной (БЦЖ-М) сухой
(для щадящей первичной иммунизации)
Препарат представляет собой живые микобактерии вакцинного штамма БЦЖ-1, лиофилизированные в 1,5% растворе глутамината натрия. Пористая масса порошкообразная или в виде таблетки белого или кремового цвета. Гигроскопична. Прививочная доза содержит 0,025 мг препарата в 0,1 мл растворителя.
Биологические и иммунологические свойства.
Живые микобактерии штамма БЦЖ-1, размножаясь в организме привитого, приводят к развитию длительного иммунитета к туберкулезу.
Назначение.
Препарат предназначен для щадящей специфической профилактики туберкулеза.
Способы применения и дозировки.
Вакцину БЦЖ-М применяют внутрикожно в дозе 0,025 мг в 0,1 мл растворителя.
Вакциной БЦЖ-М прививают:
1. В роддоме недоношенных новорожденных с массой тела 2000 г и более, при восстановлении первоначальной массы тела - за день перед выпиской.
2. В отделениях выхаживания недоношенных новорожденных лечебных стационаров (2-й этап выхаживания) - детей с массой тела 2300 г и более перед выпиской из стационара домой.
3. В детских поликлиниках - детей, не получивших противотуберкулезную прививку в роддоме по медицинским противопоказаниям и подлежащих вакцинации в связи со снятием противопоказаний.
4. На территориях с удовлетворительной эпидемиологической ситуацией по туберкулезу вакцину БЦЖ-М применяют для вакцинации всех новорожденных.
Детей, которым не была проведена вакцинация в первые дни жизни, вакцинируют в течение первых двух месяцев в детской поликлинике или другом лечебно-профилактическом учреждении без предварительной туберкулинодиагностики.
Детям старше 2-месячного возраста перед вакцинацией необходима предварительная постановка пробы Манту с 2 ТЕ ППД-Л. Вакцинируют детей с отрицательной реакцией на туберкулин. Реакцию считают отрицательной при полном отсутствии инфильтрата (гиперемии) или наличия уколочной реакции (1,0 мм). Интервал между пробой Манту и вакцинацией должен быть не менее 3 дней и не более 2 недель.
Прививки должен проводить специально обученный медицинский персонал родильного дома (отделения), отделения выхаживания недоношенных, детских поликлиник или фельдшерско-акушерских пунктов. Вакцинацию новорожденных проводят в утренние часы в специально отведенной комнате после осмотра детей педиатром. Проведение прививок на дому запрещается. Отбор подлежащих прививкам детей предварительно проводит врач (фельдшер) с обязательной термометрией в день прививки, учетом медицинских противопоказаний и данных анамнеза. При необходимости проводят консультацию с врачами-специалистами и исследование крови и мочи. В истории болезни новорожденного (медицинской карте) указывают дату прививки, серию и контрольный номер вакцины, предприятие-изготовитель, срок годности препарата.
Для вакцинации применяют одноразовые стерильные туберкулиновые шприцы вместимостью 1,0 мл с плотно пригнанными поршнями и тонкими короткими иглами с коротким срезом. Запрещается применять шприцы и иглы с истекшим сроком годности и безыгольные инъекторы. После каждой инъекции шприц с иглой и ватные тампоны замачивают в дезинфицирующем растворе (5% хлорамине), затем централизованно уничтожают. Запрещается применение для других целей инструментов, предназначенных для проведения прививок против туберкулеза. В комнате для прививок вакцину хранят (в холодильнике, под замком) и разводят. Лиц, не имеющих отношения к вакцинации БЦЖ, в прививочную комнату не допускают. Во избежание контаминации недопустимо совмещение в один день прививки против туберкулеза с другими парентеральными манипуляциями.
Ампулы с вакциной перед вскрытием тщательно просматривают. Препарат не подлежит применению:
- при отсутствии этикетки на ампуле или неправильном ее заполнении;
- при истекшем сроке годности;
- при наличии трещин и насечек на ампуле;
- при изменении физических свойств препарата (сморщенная таблетка, изменение цвета и т.д.);
- при наличии посторонних включений или неразбивающихся хлопьев в разведенном препарате.
Сухую вакцину разводят непосредственно перед употреблением стерильным 0,9% раствором натрия хлорида, приложенного к вакцине. Растворитель должен быть прозрачным, бесцветным и не иметь посторонних включений.
Шейку и головку ампулы протирают спиртом, место запайки (головку) надпиливают и осторожно, с помощью пинцета, отламывают. Затем надпиливают и отламывают шейку ампулы, завернув надпиленный конец в стерильную марлевую салфетку.
Для получения дозы 0,025 мг БЦЖ-М в 0,1 мл в ампулу с вакциной переносят стерильным шприцем с длинной иглой 2 мл 0,9% раствора натрия хлорида. Вакцина должна полностью раствориться в течение 1 мин. после 2 - 3-кратного встряхивания.
Не допускается выпадение осадка или образование хлопьев, не разбивающихся при встряхивании.
Разведенную вакцину необходимо предохранять от действия солнечного и дневного света (цилиндр из черной бумаги) и употреблять сразу после разведения. Неиспользованную вакцину уничтожают кипячением в течение 30 мин., автоклавированием при 126 °C 30 мин. или погружением в дезинфицирующий раствор (5% раствор хлорамина) на 60 мин.
Для одной прививки стерильным шприцем набирают 0,2 мл (2 дозы) разведенной вакцины, затем выпускают через иглу в стерильный ватный тампон 0,1 мл вакцины, чтобы вытеснить воздух и подвести поршень под нужную градуировку - 0,1 мл. Перед каждым набором двух доз вакцину обязательно аккуратно перемешивают с помощью шприца 2 - 3 раза. Одним шприцем вакцина может быть введена только одному ребенку.
Вакцину БЦЖ-М вводят строго внутрикожно на границе верхней и средней трети наружной поверхности левого плеча после предварительной обработки кожи 70° спиртом. Иглу вводят срезом вверх в поверхностный слой натянутой кожи. Сначала вводят незначительное количество вакцины, чтобы убедиться, что игла вошла точно внутрикожно, а затем всю дозу препарата (всего 0,1 мл). При правильной технике введения должна образоваться папула беловатого цвета диаметром не менее 7 - 9 мм, исчезающая обычно через 15 - 20 мин.
Введение препарата под кожу недопустимо, так как при этом может образоваться холодный абсцесс.
Запрещено наложение повязки и обработка йодом и другими дезинфицирующими растворами места введения вакцины.
Реакция на введение.
На месте внутрикожного введения вакцины БЦЖ-М развивается специфическая реакция в виде папулы размером 5 - 10 мм в диаметре.
У новорожденных нормальная прививочная реакция проявляется через 4 - 6 недель. Реакция подвергается обратному развитию в течение 2 - 3-х месяцев, иногда и в более длительные сроки.
Место реакции следует предохранять от механического раздражения, особенно во время водных процедур.
Осложнения после вакцинации встречаются редко и обычно носят местный характер.
Противопоказания для вакцинации вакциной БЦЖ-М новорожденных:
1. Недоношенность - масса тела при рождении менее 2000 г.
2. Вакцинацию откладывают при острых заболеваниях и обострениях хронических заболеваний (внутриутробная инфекция, гнойно-септические заболевания, гемолитическая болезнь новорожденных среднетяжелой и тяжелой формы, тяжелые поражения нервной системы с выраженной неврологической симптоматикой, генерализованные кожные поражения и т.п.) до исчезновения клинических проявлений заболевания.
3. Иммунодефицитное состояние (первичное).
4. Генерализованная инфекция БЦЖ, выявленная у других детей в семье.
5. ВИЧ-инфекция у матери.
Лица, временно освобожденные от прививок, должны быть взяты под наблюдение и учет и привиты после полного выздоровления или снятия противопоказаний. При необходимости проводят соответствующие клинико-лабораторные обследования.
Дети, не вакцинированные в период новорожденности, получают вакцину БЦЖ-М после отмены противопоказаний.
Форма выпуска.
В ампулах, содержащих 0,5 мг препарата (20 доз) в комплекте с растворителем - 0,9% раствором натрия хлорида по 2 мл в ампуле.
В одной пачке содержится 5 ампул вакцины БЦЖ-М и 5 ампул 0,9% раствора натрия хлорида (5 комплектов).
Срок годности вакцины БЦЖ-М - 1 год.
Условия хранения и транспортирования.
Препарат хранится при температуре 5 - 8 °C.
Транспортирование всеми видами транспорта при температуре 5 - 8 °C.
IV. Осложнения после введения вакцины БЦЖ и БЦЖ-М
Причинами возникновения осложнений после иммунизации туберкулезной вакциной, помимо биологических свойств штамма, могут являться нарушения техники внутрикожного введения препарата, показаний к проведению прививки, а также сопутствующая патология у ребенка до прививки и в период развития местной прививочной реакции.
Осложнения делят на четыре категории:
1-я категория - локальные кожные поражения (подкожные инфильтраты, холодные абсцессы, язвы) и регионарные лимфадениты;
2-я категория - персистирующая и диссеминированная БЦЖ - инфекция без летального исхода (волчанка, оститы и др.);
3-я категория - диссеминированная БЦЖ - инфекция, генерализованное поражение с летальным исходом, которое отмечают при врожденном иммунодефиците;
4-я категория - пост-БЦЖ - синдром (проявления заболевания, возникшего вскоре после вакцинации БЦЖ, главным образом аллергического характера: узловатая эритема, кольцевидная гранулема, сыпи и т.п.).
Учитывая важность своевременного выявления и необходимость проведения адекватных мероприятий в случаях возникновения осложнения после введения вакцины БЦЖ или БЦЖ-М, показан следующий комплекс организационных действий по своевременному выявлению заболевания, последующему лечению и диспансерному наблюдению за детьми с данной патологией.
Алгоритм (последовательность) действия врача включает в себя следующие этапы обследования ребенка после введения ему противотуберкулезной вакцины:
1 этап. При осмотре педиатром в условиях детской поликлиники необходимо помнить, что каждого ребенка, привитого внутрикожно туберкулезной вакциной, до заживления местной прививочной реакции осматривает педиатр в возрасте 1, 3, 6, 12 месяцев. При осмотре педиатр обращает внимание на место введения вакцины и состояние региональных (шейных, подмышечных, над- и подключичных) лимфатических узлов.
Изъязвление на месте введения вакцины более 10 мм, или увеличение свыше 10 мм одного из указанных периферических лимфатических узлов, или длительное, свыше 6 месяцев, незаживление местной прививочной реакции являются показанием для направления ребенка на консультацию к детскому фтизиатру. Показано дополнительное обследование у детского фтизиатра также детей с подмышечными (аксиллярными), над-, подключичными лимфаденитами, выявленными случайно при рентгенологическом обследовании органов грудной клетки по поводу небольшого увеличения лимфатического узла, "виража" туберкулиновых реакций, гиперчувствительности к туберкулину, симптомов туберкулезной интоксикации, частых простудных заболеваний, наличии костного очага, расцененного как остеомиелит, хронические синовииты и артриты.
2 этап. В условиях детской поликлиники фтизиатр на основании клинических проявлений заболевания определяет объем диагностических мероприятий для подтверждения диагноза. Клинические критерии поствакцинальных осложнений, позволяющие отличить их от неспецифических поражений, приведены ниже.
Лимфадениты (региональные, чаще подмышечные (аксиллярные), иногда над- или подключичные, встречаются в основном у детей раннего возраста):
- увеличение лимфатических узлов до IV ("фасоли"), V ("лесного ореха") и позже - VI ("грецкого ореха") размеров;
- консистенция лимфатических узлов вначале - мягкая, эластическая, позже - плотная;
- пальпация лимфатических узлов безболезненна;
- кожа над ними не изменена или розоватого цвета;
- может сопровождаться казеификацией с прорывом казеозных масс наружу и образованием свища с умеренным или обильным гнойным отделяемым.
Инфильтрат развивается в месте введения вакцины:
- в центре может быть изъязвление;
- размер от 15 до 30 мм и более;
- сопровождается увеличением региональных лимфатических узлов.
Холодный абсцесс (скрофулодерма):
- опухолевидное образование без изменения кожи над ним;
- пальпация безболезненная, в центре определяют флюктуацию;
- нередко сопровождается реактивным увеличением подмышечных лимфатических узлов;
- изъязвление (в случае несвоевременного диагностирования холодного абсцесса и его самопроизвольного вскрытия).
Язва (дефект кожи и подкожно-жировой клетчатки в месте введения вакцины):
- размер язвы от 10 до 20 - 30 мм в диаметре (края ее подрыты, инфильтрация вокруг выражена слабо, дно покрыто обильным гнойным отделяемым).
Келоидный рубец (опухолевидное образование в месте введения вакцины различной величины, возвышающееся над уровнем кожи). В отличие от рубца, формирующегося при нормальном течении вакцинного процесса, келоид:
- имеет плотную, иногда хрящевидную консистенцию;
- в толще келоида имеются хорошо видимые при осмотре капилляры;
- форма рубца округлая, эллипсовидная, иногда звездчатая;
- поверхность гладкая, глянцевая;
- окраска от бледно-розовой, интенсивно розовой с синюшным оттенком до коричневатой;
- сопровождается чувством зуда в его области, к зуду присоединяются болевые ощущения.
Оститы - поражение костной системы (клиническая картина соответствует очагу поражения). Критерием, позволяющим предположить поствакцинальную этиологию процесса, является возраст ребенка от 6 мес. до 1 года и ограниченность очага поражения.
В условиях детской поликлиники проводят следующие дополнительные исследования:
- лабораторные методы: общие анализы крови и мочи;
- туберкулинодиагностику: проба Манту с 2 ТЕ ППД-Л (если осложнение диагностируют через 12 месяцев или позже после иммунизации туберкулезной вакциной);
- обзорную рентгенограмму органов грудной клетки.
3 этап. После клинико-рентгенологического обследования ребенка с подозрением на осложнение направляют в специализированное противотуберкулезное отделение для верификации диагноза и назначения лечения.
В условиях противотуберкулезного диспансера проводят дополнительное рентгено-томографическое обследование и верификацию диагноза.
Томографическое исследование органов грудной клетки показано:
- при наличии патологических изменений на обзорной рентгенограмме органов грудной клетки, требующих томографии средостения для верификации диагноза;
- при выявлении костно-суставной патологии.
При подозрении на БЦЖ-остит дополнительно проводят обзорные рентгенографии пораженного отдела в двух проекциях, которые позволяют выявить характерные признаки патологии, регионарный остеопороз, атрофию кости, очаги деструкции в эпиметафизарных отделах длинных трубчатых костей с тенями плотных включений, секвестров, контактную деструкцию суставных поверхностей, сужение суставной щели, уплотнение теней мягких тканей суставов.
Для верификации диагноза БЦЖита используют преимущественно бактериологические методы (выделение культуры возбудителя с доказательством его принадлежности к M.bovis BCG с помощью определения ее биологических свойств: скорости роста, морфологии, тинкториальных свойств, нитрат-редуктазной пробы, каталазной активности, лекарственной устойчивости, с обращением особого внимания на лекарственную чувствительность к циклосерину). По возможности используют также молекулярно-биологические методы идентификации возбудителя.
В случае невозможности верифицировать принадлежность возбудителя к M.bovis BCG диагноз поствакцинального осложнения устанавливают на основании комплексного обследования (клинического, рентгенологического, лабораторного). После постановки диагноза фтизиатр на основании клинических проявлений заболевания определяет объем мероприятий для лечения ребенка и назначает противотуберкулезную терапию.
Лечение поствакцинального осложнения проводит фтизиатр, в условиях противотуберкулезного диспансера, по общим принципам лечения ребенка, больного внелегочным туберкулезом, с индивидуализацией в зависимости от вида осложнения и распространенности процесса. Госпитализация в специализированный стационар показана в случае невозможности адекватного проведения терапии в амбулаторных условиях. Проведение любых других профилактических прививок во время лечения ребенка (подростка) по поводу осложнения категорически запрещается.
Заключительным 4 этапом алгоритма врачебных мероприятий после постановки диагноза поствакцинального осложнения на месте введения вакцины БЦЖ является информирование о выявленном осложнении медицинских учреждений, занимающихся данными проблемами, а именно:
- незамедлительно ставят в известность руководителя медицинского учреждения и направляют экстренное извещение в центр государственного санитарно-эпидемиологического надзора;
- составляют "Карту регистрации больного с осложнениями после иммунизации туберкулезной вакциной" (Приложение) и направляют в Республиканский центр по осложнениям противотуберкулезной вакцины Минздрава России при НИИ фтизиопульмонологии Минздрава России;
- обо всех случаях осложнений и необычных реакций или несоответствиях физических свойств туберкулезной вакцины сообщают в ГИСК им. Л.А. Тарасевича Минздрава России.
V. Организация вакцинации новорожденных
1. Организует вакцинацию новорожденных главный врач родильного дома (зав. отделением).
2. Главный врач родильного дома (отделения) выделяет не менее двух медсестер для прохождения специальной подготовки по технике введения вакцины.
3. При направлении в детскую поликлинику обменной карты (учетная форма N 0113/у) родильный дом (отделение) отмечает в ней дату внутрикожной вакцинации, серию вакцины, срок ее годности и название института-изготовителя.
4. Родильный дом (отделение) информирует родителей, что через 4 - 6 недель после внутрикожной вакцинации у ребенка должна развиться местная прививочная реакция, при появлении которой ребенка необходимо показать участковому врачу-педиатру. Место реакции категорически запрещается обрабатывать любыми растворами и смазывать различными мазями.
5. Детям, родившимся вне родильного дома, а также новорожденным, которым по каким-либо причинам не была сделана прививка, вакцинация проводится в детской поликлинике (в детском отделении больницы, на фельдшерско-акушерском пункте) специально обученной методике внутрикожной вакцинации медицинской сестрой (фельдшером).
Для вакцинации новорожденных внутрикожным методом в детской комнате родильного дома (отделения) необходимо иметь:
Холодильник для хранения вакцины БЦЖ и БЦЖ-М при температуре не выше +8 °C.
Шприцы 2 - 5-граммовые одноразового применения для разведения вакцины - 2 - 3 шт.
Шприцы одноразовые туберкулиновые с хорошо пригнанным поршнем и тонкой короткой иглой с коротким косым срезом - не менее 10 - 15 шт. на один день работы.
Иглы инъекционные N 840 для разведения вакцины - 2 - 3 шт.
Этиловый спирт (70%), регистрационный N 74/614/11(12).
Хлорамин (5%), регистрационный N 67/554/250. Готовят в день вакцинации.
Все необходимые для внутрикожной вакцинации предметы должны храниться под замком в отдельном шкафчике. Использование их для каких-либо других целей категорически запрещается.
При проведении вакцинации детей, которые не были вакцинированы в период новорожденности, в поликлинике необходимо дополнительно иметь инструментарий для проведения туберкулиновой пробы Манту.
VI. Организация ревакцинации против туберкулеза
1. Постановку пробы Манту с 2 ТЕ ППД-Л и противотуберкулезную ревакцинацию осуществляет один и тот же состав специально подготовленных средних медицинских работников детских городских, районных и центральных районных поликлиник, объединенных в бригады по 2 человека.
2. Состав бригады и планы-графики их работы ежегодно оформляют приказом главного врача соответствующего лечебно-профилактического учреждения.
3. Медицинские сестры, входящие в бригаду, должны хорошо владеть методикой постановки, оценки проб Манту и проведения прививок. Пробы ставит одна медицинская сестра, оценку пробы должны проводить оба члена бригады, а прививки, в зависимости от числа подлежащих лиц, могут проводить одна или обе медицинские сестры. На время работы к бригаде подключается медицинский работник учреждения, где проводят массовую туберкулинодиагностику и ревакцинацию.
4. Медицинские работники на местах проводят отбор на пробы и прививки, организуют поток, отбирают и направляют к фтизиатру лиц, нуждающихся в дообследовании на туберкулез; оформляют документацию, составляют отчет о проделанной работе. Врачи детских и подростковых учреждений, работники госсанэпиднадзора и фтизиатры контролируют работу на местах.
5. В плане-графике работы бригад необходимо предусмотреть повторный выход их в течение года для охвата детей и подростков, отсутствовавших по болезни или имевших временные медицинские отводы при первом массовом обследовании коллектива.
6. В каждом противотуберкулезном диспансере (отделении) выделяется лицо, ответственное за противотуберкулезные прививки, на которое возлагают контроль за работой бригад района, методическую помощь и ревакцинацию неинфицированных лиц.
7. Полный охват контингентов, подлежащих противотуберкулезным прививкам, а также качество внутрикожной ревакцинации обеспечивает главный врач поликлиники, центральной и районной больницы, амбулатории, районный педиатр, главный врач противотуберкулезного диспансера, главный врач государственного центра санитарно-эпидемиологического надзора и лица, непосредственно выполняющие эту работу.
Главные врачи противотуберкулезного диспансера (областного, районного подчинения) должны организовать в детском отделении прием врача для лечения детей (раннего, школьного возрастов) с постпрививочными осложнениями. Лечение должен проводить обученный врач-фтизиопедиатр, прием детей необходимо организовать в определенные дни.
VII. Инструментарий для проведения пробы Манту
перед ревакцинацией и для ревакцинации
При использовании туберкулиновых однограммовых шприцев одноразового применения необходимо на один день работы бригады 150 шприцев с хорошо пригнанными поршнями с коротким косым срезом; 3 - 5 штук 2 - 5-граммовых шприцев с иглами для разведения вакцины. На год количество шприцев и игл планируют из расчета числа подлежащих для ревакцинации лиц: для школьников 1-х классов - 50%; 9-х классов - 30% учащихся.
Перечень инструментария многоразового применения:
Бикс 18 x 14 см для ваты - 1 шт.
Стерилизаторы - укладка для шприцов емкостью 5,0; 2,0 гр. - 2 шт.
Шприцы 2 - 5-миллилитровые - 3 - 5 шт.
Иглы инъекционные N 804 для извлечения туберкулина из флакона и для разведения вакцины - 3 - 5 шт.
Пинцеты анатомические длиной 15 см - 2 шт.
Напильник для вскрытия ампул - 1 шт.
Линейки миллиметровые длиной 100 мм (из пластмассы) - 6 шт. или специальные штангенциркули.
Склянки для медикаментов емкостью 10 мл - 2 шт.
Бутылка емкостью 0,25 - 0,5 л для дезинфицирующих растворов - 1 шт.
Для проведения туберкулинодиагностики и ревакцинации в крупных коллективах бригадным методом, когда работают одновременно 2 медицинские сестры, в условиях непрерывного потока обследуемых следует использовать набор инструментария в соответствии с "Инструкцией по применению туберкулиновых проб".
Инструментарий для производства туберкулиновой пробы и ревакцинации должен быть раздельным и иметь соответствующую маркировку. Одним стерильным шприцем туберкулин или вакцина БЦЖ могут быть введены только одному человеку.
VIII. Составление плана прививок и контроль его выполнения
1. Составление плана противотуберкулезных прививок возлагают на главных врачей центра государственного санитарно-эпидемиологического надзора, родильного дома, детской и общей поликлиники, противотуберкулезного диспансера (в пределах района и объема деятельности каждого учреждения).
2. Сводный план прививок против туберкулеза по району, городу, области составляет центр государственного санитарно-эпидемиологического надзора совместно с главными педиатрами и противотуберкулезными диспансерами.
3. В плане ревакцинации по району, городу, области предусматривают:
учет числа детей и подростков, подлежащих противотуберкулезным прививкам;
календарный план обследования контингентов и проведение ревакцинации БЦЖ с учетом времени проведения других прививок;
подготовка медицинского персонала для проведения прививок и его инструктирование.
4. Учет лиц, подлежащих прививкам в детских и подростковых коллективах, проводят врачи общей педиатрической сети, обслуживающие эти коллективы и учреждения.
5. При составлении плана вакцинации за основу берут рождаемость в данном районе, городе; плана ревакцинации - число детей, подростков и взрослых, подлежащих ревакцинации с учетом процента лиц, отрицательно реагирующих на пробу Манту с 2 ТЕ ППД-Л.
6. Контроль за выполнением плана противотуберкулезных прививок на местах осуществляет центр государственного санитарно-эпидемиологического надзора, которому ежемесячно представляют отчет по форме N 086/у учреждения, проводящие прививки.
7. Потребность в туберкулине исчисляют из расчета две дозы по 0,1 мл на каждое обследуемое лицо. При этом необходимо учитывать, что в ампулах по 3 мл - 30 доз - на обследование 15 человек. Один литр туберкулина содержит 10000 доз, которые используют для обследования 5000 человек.
8. Потребность в вакцине БЦЖ и БЦЖ-М для вакцинации новорожденных исчисляют из расчета 20 - 30 ампул туберкулезной вакцины сухой для внутрикожного введения и растворителя (в комплекте) в месяц на одно родильное отделение, где рождается 5 - 10 детей в день. При этом необходимо учитывать также наличие 10- или 20-дозной вакцины БЦЖ.
9. Потребность в вакцине БЦЖ для ревакцинации в коллективах исчисляют из расчета одна ампула сухой вакцины, содержащей 10 доз, на 5 детей, а содержащей 20 доз, - на 10 детей, подлежащих ревакцинации в коллективах, т.е. 2 дозы на каждого прививаемого. При этом учитывают число детей с хроническими заболеваниями, которые нуждаются в прививках вакциной БЦЖ-М.
10. Количество вакцины при хранении не должно превышать месячный запас.
Приложение
к Инструкции по вакцинации
и ревакцинации против туберкулеза
вакцинами БЦЖ и БЦЖ-М
Учреждение, приславшее карту регистрации
________________________________________
(название, адрес)
________________________________________
КАРТА
регистрации больного с осложнением
после иммунизации туберкулезной вакциной
|
1.
|
Фамилия
|
||||||||||||||||||
|
Имя
|
|||||||||||||||||||
|
Отчество
|
2. Дата рождения __.__.____
3. Пол М Ж
4. Вид поселения: город, село
5. Адрес: область/район/город ____________________________________
нас. пункт _______________________ улица _________________________
дом/корп. __________ кв. __________
6. Дошкольник: посещающий ДДУ, неорганизованный
Школьник: до 15 лет
Подросток: учащийся, работающий, неорганизованный, инвалид
Место обучения/работы _________________________________________
7. Дата вакцинации/ревакцинации I/ревакцинации II __.__.____
8. Тип вакцины: ┌──┐ ┌──┐ ┌──┬──┬──┬──┬──┐
БЦЖ │ │ БЦЖ-М │ │ Серия │ │ │ │ │ │
└──┘ └──┘ └──┴──┴──┴──┴──┘
┌──┬──┬──┬──┬──┐
Номер │ │ │ │ │ │
└──┴──┴──┴──┴──┘
Число лиц, привитых данной серией _____________
9. Срок годности __.__.____
10. Завод-изготовитель: Ставрополь, Москва, импорт, прочее _______
11. Условия хранения _____________________________________________
12. Где проводили прививку: роддом, род. отделение больницы,
поликлиника, школа, детсад, тубкабинет, ПТД, прочее
__________________________________________________________________
13. Осмотрен перед прививкой: врачом, мед. сестрой, прочее
_______________________________ Температура перед вакцинацией __._
14. Индивидуальные особенности ребенка на момент проведения
прививки.
При вакцинации: Недоношенность 2 - 4 ст. (при массе тела при
рождении менее 2500 г),
Острые заболевания (внутриутробная инфекция, гнойно-септические
заболевания, гемолитическая болезнь новорожденных среднетяжелой и
тяжелой формы, тяжелые поражения нервном системы с выраженной
неврологической симптоматикой, генерализованные кожные поражения,
прочее ____________________________),
Иммунодефицитное состояние (первичное), новообразования
злокачественные,
Лучевая терапия/иммунодепрессанты,
Генерализованная инфекция БЦЖ, выявленная у других детей в семье,
ВИЧ-инфекции матери.
При ревакцинации: острые инфекционные и неинфекционные заболевания
_________________________,
Иммунодефицитные состояния, злокачественные заболевания крови и
новообразования _____________________,
Лучевая терапия/иммунодепрессанты.
Больные туберкулезом/лица, перенесшие туберкулез/инфицированные
микобактериями.
Положительная/сомнительная реакция Манту с 2 ТЕ ППД-Л,
Осложненные реакции на предыдущее введение вакцины БЦЖ
__________________________________________________________________
__________________________________________________________________
15. Перенесенные заболевания от момента вакцинации до момента
выявления осложнения:
Хронические: аллергические, желудочно-кишечные, ЛОР,
бронхолегочные, кожные, прочее ___________________________________
инфекционные (малярия, прочее)___________________________________
Острые: грипп, ОРЗ, детские инфекции, травмы, психологические
стрессы, прочее __________________________________________________
16. Контакт с туберкулезным больным: есть, нет
17. Дата обращения __.__._____
18. Куда обратился: поликлиника по месту жит., общесоматический
стационар, учреждение ПТС, прочее ________________________________
19. Жалобы: ___________________________________
20. Принятые меры: направлен в ПТД на обследование, назначено
амбул. лечение, направлен на госпитализацию, прочее
__________________________________________________________________
21. Результаты дообследования:
изменения на месте прививки ______________________________________
(динамика пробы МАНТУ 2 ТЕ)
анализ крови _____________________________________________________
анализ мочи ______________________________________________________
рентгенограмма ___________________________________________________
БК в пунктате ____________________________________________________
цитол./гистол. анализ ____________________________________________
прочее ___________________________________________________________
22. Дата взятия на учет как осложнение БЦЖ __.__.____
23. Диагноз: (локализация, размер) _______________________________
Наличие свища: нет, да (размер) __________________________________
24. Назначенное лечение: _________________________________________
Хирургическое вмешательство: да, нет
25. Причины осложненного течения поствакцинального периода:
__________________________________________________________________
26. Подписи: Дата расследования
__.__.____
Медицинская сестра, проводившая прививку
Участковый педиатр детской поликлиники
Детский фтизиатр
Главный эпидемиолог области
Следующие пункты заполняет эксперт Республиканского центра
осложнений при НИИ фтизиопульмонологии.
27. Причина осложнения по мнению эксперта:
нарушение техники вакцинации;
нарушение правил отбора на вакцинацию;
интеркуррентные заболевания в момент формирования иммунитета;
некачественная вакцина;
причины не определены.
28. Экспертная оценка проведенного расследования: качественно,
удовлетворительно, некачественно
Примечание: ______________________________________________________
Инструкция
по заполнению карты регистрации больного с осложнением
после иммунизации туберкулезной вакциной
В верхнем правом углу ставят штамп противотуберкулезного или другого лечебного учреждения, расследовавшего данный случай осложнения после иммунизации туберкулезной вакциной.
Ф.И.О., пол, даты, тип вакцины, серию, номер заполняют только печатными буквами и строго по клеточкам.
В вопросах, где есть перечень ответов, подчеркивают только один вариант ответа.
Приложение N 6
к Приказу Минздрава России
от 21 марта 2003 г. N 109
ИНСТРУКЦИЯ
ПО ХИМИОТЕРАПИИ БОЛЬНЫХ ТУБЕРКУЛЕЗОМ
Утратила силу. - Приказ Минздрава России от 05.06.2017 N 297.
Приложение N 7
к Приказу Минздрава России
от 21 марта 2003 г. N 109
ИНСТРУКЦИЯ
ПО ОРГАНИЗАЦИИ ДИСПАНСЕРНОГО НАБЛЮДЕНИЯ И УЧЕТА
КОНТИНГЕНТОМ ПРОТИВОТУБЕРКУЛЕЗНЫХ УЧРЕЖДЕНИЙ
I. ГРУППЫ ДИСПАНСЕРНОГО НАБЛЮДЕНИЯ И УЧЕТА ВЗРОСЛЫХ
КОНТИНГЕНТОВ ПРОТИВОТУБЕРКУЛЕЗНЫХ УЧРЕЖДЕНИЙ
1.1. Нулевая группа - (0)
В нулевой группе наблюдают лиц с неуточненной активностью туберкулезного процесса и нуждающихся в дифференциальной диагностике с целью установления диагноза туберкулеза любой локализации. Лиц, у которых необходимо уточнение активности туберкулезных изменений, включают в нулевую-А подгруппу (0-А). Лиц для дифференциальной диагностики туберкулеза и других заболеваний зачисляют в нулевую-Б подгруппу (0-Б).
1.2. Первая группа - (I)
В первой группе наблюдают больных активными формами туберкулеза любой локализации. Выделяют 2 подгруппы:
первая-А (I-A) - больные с впервые выявленным заболеванием;
первая-Б (I-Б) - с рецидивом туберкулеза.
В обеих подгруппах выделяют больных с бактериовыделением (I-А-МБТ+, I-Б-МБТ+) и без бактериовыделения (I-А-МБТ-, I-Б-МБТ-).
Дополнительно выделяют больных (подгруппа I-В), которые прервали лечение или не были обследованы по окончании курса лечения (результат их лечения неизвестен).
1.3. Вторая группа - (II)
Во второй группе наблюдают больных активными формами туберкулеза любой локализации с хроническим течением заболевания. Она включает две подгруппы:
вторая-А (II-А) - больные, у которых в результате интенсивного лечения может быть достигнуто клиническое излечение;
вторая-Б (II-Б) - больные с далеко зашедшим процессом, излечение которых не может быть достигнуто никакими методами и которые нуждаются в общеукрепляющем, симптоматическом лечении и периодической (при возникновении показаний) противотуберкулезной терапии.
Больной переводится (зачисляется) во II-А или II-Б подгруппы на основании заключения ЦВКК (КЭК), с учетом индивидуальных особенностей течения туберкулезного процесса и состояния больного.
Прибывших больных активным туберкулезом включают в соответствующую их состоянию группу диспансерного наблюдения.
1.4. Третья группа - (III)
В третьей группе (контрольной) учитывают лиц, излеченных от туберкулеза любых локализаций с большими и малыми остаточными изменениями или без остаточных изменений.
В рамках I, II и III групп диспансерного наблюдения и учета выделяют больных с туберкулезом органов дыхания (ТОД) и туберкулезом внелегочной локализации (ТВЛ).
1.5. Четвертая группа - (IV)
В четвертой группе учитывают лиц, находящихся в контакте с источниками туберкулезной инфекции. Ее подразделяют на две подгруппы:
четвертая-А (IV-А) - для лиц, состоящих в бытовом и производственном контакте с источником инфекции;
четвертая-Б (IV-Б) - для лиц, имеющих профессиональный контакт с источником инфекции.
II. НЕКОТОРЫЕ ВОПРОСЫ ТАКТИКИ ДИСПАНСЕРНОГО НАБЛЮДЕНИЯ
И УЧЕТА
2.1. Определение активности туберкулезного процесса
1. Туберкулез сомнительной активности
Данным понятием обозначают туберкулезные изменения в легких и других органах, активность которых представляется неясной. Для уточнения активности туберкулезного процесса выделена 0-А подгруппа диспансерного наблюдения, назначение которой состоит в проведении комплекса диагностических мероприятий.
Лиц, состоящих на учете в III и IV группах, у которых возникла необходимость определения активности имеющихся изменений, не переводят в "0" группу. Все вопросы решают при их обследовании и наблюдении в той же группе учета.
Основной комплекс диагностических мероприятий проводят в течение 2 - 3 недель. При необходимости тест-терапии срок диагностики не должен превышать 3 месяцев.
Из нулевой группы пациенты могут быть переведены в первую или направлены в лечебно-профилактические учреждения общей сети.
2. Активный туберкулез
Специфический воспалительный процесс, вызванный микобактериями туберкулеза (МБТ) и определяемый комплексом клинических, лабораторных и лучевых (рентгенологических) признаков.
Больные активной формой туберкулеза нуждаются в проведении лечебных, диагностических, противоэпидемических, реабилитационных и социальных мероприятий.
Всех больных активным туберкулезом, выявленных впервые или с рецидивом туберкулеза, зачисляют только в I группу диспансерного наблюдения. Взятие их на учет во II группу не допускается.
Если при хирургическом вмешательстве у пациента, состоящего в третьей группе, были обнаружены признаки активного туберкулезного процесса, то его оставляют в третьей группе и проводят противотуберкулезную терапию длительностью до 6 месяцев.
Вопрос о взятии на учет впервые выявленных больных туберкулезом и снятии с этого учета решает ЦВКК (КЭК) по представлению фтизиатра или другого специалиста противотуберкулезного учреждения (туберкулезного отделения). О взятии под диспансерное наблюдение и о прекращении наблюдения противотуберкулезное учреждение извещает пациента в письменной форме (Приложения N 1 и 2). Даты извещения регистрируют в специальном журнале.
3. Хроническое течение активных форм туберкулеза
Длительное (более 2 лет), в т.ч. волнообразное (с чередованием затиханий и обострений), течение заболевания, при котором сохраняются клинико-рентгенологические и бактериологические признаки активности туберкулезного процесса.
Хроническое течение активных форм туберкулеза возникает вследствие позднего выявления заболевания, неадекватного и несистематического лечения, особенностей иммунного состояния организма или наличия сопутствующих заболеваний, осложняющих течение туберкулеза.
Из II-А подгруппы пациент может быть переведен в III группу или II-Б подгруппу.
4. Клиническое излечение
Исчезновение всех признаков активного туберкулезного процесса в результате проведенного основного курса комплексного лечения.
Констатация клинического излечения туберкулеза и момент завершения эффективного курса комплексного лечения определяются отсутствием положительной динамики признаков туберкулезного процесса в течение 2 - 3-х месяцев.
Срок наблюдения в I группе не должен превышать 24 месяца, включая 6 месяцев после эффективного хирургического вмешательства. Из I группы больной может быть переведен в III или II группу.
2.2. Бактериовыделители
Больные активной формой туберкулеза, у которых в выделяемых во внешнюю среду биологических жидкостях организма и/или патологическом материале обнаружены МБТ. Из больных внелегочными формами туберкулеза к бактериовыделителям причисляют лиц, у которых МБТ обнаруживают в отделяемом свищей, в моче, менструальной крови или выделениях других органов. Больные, у которых МБТ выделены при посеве пункционного, биопсийного или операционного материала, как бактериовыделители не учитываются.
Множественная лекарственная устойчивость МБТ - это их устойчивость к действию изониазида и рифампицина одновременно, с наличием или без наличия устойчивости к любым другим противотуберкулезным препаратам.
Полирезистентность - это устойчивость МБТ к любым двум и более противотуберкулезным препаратам без одновременной устойчивости к изониазиду и рифампицину.
При наличии клинико-рентгенологических данных об активности туберкулезного процесса больного берут на учет как бактериовыделителя даже при однократном обнаружении МБТ. При отсутствии клинико-рентгенологических признаков активного туберкулезного процесса для взятия больного на учет как бактериовыделителя необходимо двукратное обнаружение МБТ любым методом микробиологического исследования. В этом случае источником бактериовыделения может быть эндобронхит, прорыв казеозного лимфатического узла в просвет бронха или распад небольшого очага, трудно определяемого рентгенологическим методом и др.
Однократное обнаружение МБТ у контингентов III группы при отсутствии клинико-рентгенологических симптомов, подтверждающих реактивацию туберкулеза, требует применения углубленных клинических, лучевых, лабораторных и инструментальных методов обследования с целью установления источника бактериовыделения и наличия или отсутствия активного туберкулеза.
В целях установления бактериовыделения у каждого больного туберкулезом до начала лечения должна быть тщательно исследована мокрота (промывные воды бронхов) и другое патологическое отделяемое не менее трех раз методом бактериоскопии и посевом. Обследование повторяют в процессе лечения ежемесячно до исчезновения МБТ, которое в последующем должно быть подтверждено не менее чем двумя последовательными исследованиями (бактериоскопическими + культуральными) с промежутками в 2 - 3 месяца.
Эпидемический очаг (синоним "очаг заразной болезни") - это место нахождения источника инфекции и окружающая его территория, в пределах которой возможно распространение возбудителя инфекции. Общающиеся с источником инфекции считаются лицами из контакта с бактериовыделителем. Эпидемический очаг учитывают по месту фактического проживания больного. Противотуберкулезные учреждения (отделения, кабинеты) являются очагом туберкулезной инфекции. На этом основании работники противотуберкулезных учреждений отнесены к лицам, находящимся в контакте с бактериовыделителями, и учитываются в четвертой группе диспансерного наблюдения.
2.3. Прекращение бактериовыделения
(синоним "абациллирование")
Исчезновение МБТ из биологических жидкостей и патологического отделяемого из органов больного, выделяемых во внешнюю среду. Необходимо подтверждение двумя отрицательными последовательными бактериоскопическими и культуральными (посев) исследованиями с промежутком в 2 - 3 месяца после первого отрицательного анализа. Отрицательный результат бактериоскопического исследования является основанием для констатации прекращения бактериовыделения только в случаях, когда МБТ определялись при микроскопии диагностического материала и не давали роста при посеве на питательные среды.
При исходе деструктивного туберкулеза в заполненные или санированные полости (в том числе после торакопластики и кавернотомии) больных снимают с эпидемиологического учета через 1 год с момента исчезновения МБТ после 2-кратного микробиологического исследования с интервалом в 2 месяца. При этом на фоне стабилизации клинико-рентгенологической картины МБТ не должны быть обнаружены при микроскопии и посевах.
Решение о взятии на учет бактериовыделителей и снятии их с этого учета принимает ЦВКК (КЭК) по представлению фтизиатра или другого врача-специалиста противотуберкулезного учреждения с направлением соответствующего извещения в центр государственного санитарно-эпидемиологического надзора (ЦГСЭН).
2.4. Остаточные посттуберкулезные изменения
К остаточным изменением относят плотные кальцинированные очаги и фокусы различной величины, фиброзные и цирротические изменения (в том числе с остаточными санированными полостями), плевральные наслоения, послеоперационные изменения в легких, плевре и других органах и тканях, а также функциональные отклонения после клинического излечения. Единичные (числом до 3) мелкие (до 1 см), плотные и обызвествленные очаги, ограниченный фиброз (в пределах 2 сегментов) расценивают как малые остаточные изменения. Все другие остаточные изменения считают большими.
2.5. Деструктивный туберкулез
Активная форма туберкулезного процесса с наличием распада ткани, определяемого комплексом лучевых методов исследования.
Основным методом выявления деструктивных изменений в органах и тканях является лучевое исследование (рентгенологическое - обзорные рентгенограммы, томограммы). При туберкулезе мочеполовых органов большое значение имеет ультразвуковое исследование. При активном туберкулезном процессе рентгенологические исследования проводят не реже 1 раза в 2 месяца (в I-А, I-Б и II-А подгруппах) до клинического излечения, во II-Б подгруппе - по показаниям. Закрытием (заживлением) полости распада считают ее исчезновение, подтвержденное методами лучевой диагностики.
2.6. Обострение (прогрессирование)
Появление новых признаков активного туберкулезного процесса после периода улучшения или усиление признаков болезни при наблюдении в I и II группах до диагноза клинического излечения. При обострении (прогрессировании) больных учитывают в тех же группах диспансерного учета, в которых осуществлялось наблюдение (I и II группы). Возникновение обострения свидетельствует о неэффективном лечении и требует его коррекции.
2.7. Рецидив
Появление признаков активного туберкулеза у лиц, ранее перенесших туберкулез и излеченных от него, наблюдающихся в III группе или снятых с учета в связи с выздоровлением.
Появление признаков активного туберкулеза у спонтанно выздоровевших лиц, ранее не состоявших на учете противотуберкулезных учреждений, расценивают как новое заболевание.
2.8. Основной курс лечения больных туберкулезом
Комплекс лечебных мероприятий, включающий интенсивную фазу и фазу продолжения, для достижения клинического излечения активного туберкулезного процесса.
Продолжительность основного курса лечения больного туберкулезом определяется характером и темпами инволюции процесса - сроками исчезновения признаков активного туберкулеза или констатацией неэффективности лечения с необходимостью коррекции лечебной тактики.
Основным методом лечения является комбинированная химиотерапия - одновременное назначение больному нескольких противотуберкулезных лекарственных препаратов согласно стандартным схемам с индивидуальной коррекцией. При наличии показаний применяют хирургические методы лечения.
2.9. Отягощающие факторы
Факторы, способствующие снижению иммунитета к туберкулезной инфекции, утяжелению течения туберкулеза и замедлению излечения:
- медицинские (различные нетуберкулезные заболевания и патологические состояния);
- социальные (доход ниже прожиточного минимума, повышенная производственная нагрузка, стрессы);
- профессиональные (постоянный контакт с источниками туберкулезной инфекции).
Отягощающие факторы учитывают при наблюдении больных в группах учета, при определении сроков лечения и проведении профилактических мероприятий.
2.10. Формулировка диагноза
При взятии на учет выявленного больного активным туберкулезом (I группа) диагноз формулируют в следующей последовательности: клиническая форма туберкулеза, локализация, фаза, бактериовыделение.
Например:
Инфильтративный туберкулез верхней доли правого легкого (S1, S2) в фазе распада и обсеменения, МБТ+.
Туберкулезный спондилит грудного отдела позвоночника с деструкцией тел позвонков Th 8 - 9, МБТ-.
Кавернозный туберкулез правой почки, МБТ+.
При переводе пациента во II группу (больные с хроническим течением туберкулеза) указывают ту клиническую форму туберкулеза, которая имеет место на текущий момент.
Пример. Во время взятия на учет была инфильтративная форма туберкулеза. При неблагоприятном течении заболевания сформировался фиброзно-кавернозный туберкулез легких (или сохраняется крупная туберкулема с распадом или без него). В переводном эпикризе должен быть указан диагноз фиброзно-кавернозного туберкулеза легких (или туберкулемы).
При переводе пациента в контрольную группу учета (III) диагноз формулируют по следующему принципу: клиническое излечение той или иной формы туберкулеза (выставляют наиболее тяжелый диагноз за период болезни) с наличием остаточных посттуберкулезных изменений (больших, малых) в виде (указать характер и распространенность изменений, характер остаточных изменений).
Примеры:
Клиническое излечение очагового туберкулеза легких с наличием малых остаточных посттуберкулезных изменений в виде единичных мелких плотных очагов и ограниченного фиброза в верхней доле левого легкого.
Клиническое излечение диссеминированного туберкулеза легких с наличием больших остаточных посттуберкулезных изменений в виде многочисленных плотных мелких очагов и распространенного фиброза в верхних долях легких.
Клиническое излечение туберкулемы легких с наличием больших остаточных изменений в виде рубцов и плевральных утолщений после малой резекции (S1, S2) правого легкого.
У больных внелегочным туберкулезом диагнозы формулируют по такому же принципу.
Клиническое излечение туберкулезного коксита справа с частичным нарушением функции сустава.
Клиническое излечение туберкулезного гонита слева с исходом в анкилоз.
Клиническое излечение туберкулезного гонита справа с остаточными изменениями после операции - анкилоз сустава.
Клиническое излечение кавернозного туберкулеза правой почки.
Порядок диспансерного наблюдения и учета взрослых пациентов представлен в таблице 1.
Таблица 1
ПОРЯДОК ДИСПАНСЕРНОГО НАБЛЮДЕНИЯ
И УЧЕТА КОНТИНГЕНТОВ ВЗРОСЛЫХ, СОСТОЯЩИХ НА УЧЕТЕ
ПРОТИВОТУБЕРКУЛЕЗНЫХ УЧРЕЖДЕНИЙ
|
Группа/ подгруппа учета
|
Характеристика контингентов
|
Периодичность посещений врача больным или больного врачом
|
Срок наблюдения в группе учета
|
Лечебно-диагностические и профилактические мероприятия
|
Критерии эффективности диспансерного наблюдения
|
|
1
|
2
|
3
|
4
|
5
|
6
|
|
Нулевая группа
|
|||||
|
0-А
|
Лица, нуждающиеся в определении активности туберкулезного процесса
|
Определяется методикой диагностики
|
Не более 3 месяцев
|
Комплекс диагностических методов, по показаниям - пробная химиотерапия
|
Установление диагноза
|
|
0-Б
|
Лица, нуждающиеся в проведении дифференциально-диагностических мероприятий
|
Определяется методикой диагностики
|
2 - 3 недели
|
Комплекс диагностических мероприятий
|
Установление диагноза
|
|
Первая группа (активный туберкулез)
|
|||||
|
I-A
|
I-A (МБТ+) впервые выявленные больные с бактериовыделением I-A (МБТ-) впервые выявленные больные без бактериовыделения
|
При амбулаторном лечении - ежедневно, при интермиттирующем лечении - 3 раза в неделю, в исключительных случаях - 1 раз в 7 - 10 дней
|
Определяется длительностью основного курса лечения, но не более 24 месяцев с момента взятия на учет
|
Основной курс лечения, при наличии показаний - хирургическое лечение, санаторное лечение.
Мероприятия по социально-трудовой реабилитации.
Санитарнооздоровительные и профилактические мероприятия в очагах инфекции
|
Достижение клинического излечения и перевод в III группу учета 85% пациентов после эффективного основного курса лечения, но не позднее 24 месяцев с момента взятия на учет. Перевод больных во II группу - не более 10% численности I группы
|
|
I-Б
|
I-Б (МБТ+) больные с рецидивом с бактериовыделением I-Б (МБТ-) больные с рецидивом без бактериовыделения
|
||||
|
I-В
|
Больные, самовольно прервавшие лечение и уклонившиеся от обследования
|
-
|
Перевод больных в I-B группу производят через 1 месяц после утраты контакта. Срок пребывания - до возобновления лечения или получения достоверных сведений о судьбе больного (смерть, перевод, отъезд)
|
Индивидуальная работа с больным.
При необходимости - организация обязательного обследования и лечения согласно статье 10 Федерального закона
|
Число пациентов в I-B подгруппе не должно превышать 5% численности всей первой группы!
|
|
Вторая группа (активный туберкулез с хроническим течением)
|
|||||
|
II-A
|
Больные, интенсивное лечение которых может привести к излечению туберкулеза
|
Определяется состоянием больного и проводимым лечением
|
Длительность наблюдения не ограничена
|
Индивидуализированная комплексная химиотерапия с учетом лекарственной чувствительности МБТ, хирургическое и санаторное лечение, дополнительные оздоровительные мероприятия, повышающие эффективность лечения.
Профилактические мероприятия в очаге туберкулезной инфекции
|
Достижение клинического излечения туберкулеза ежегодно у 15% больных после перевода во II-А подгруппу
|
|
II-Б
|
Больные, нуждающиеся в общеукрепляющем, симптоматическом лечении и при возникновении показаний - в противотуберкулезной терапии
|
Определяется состоянием больного и проводимым лечением
|
Длительность наблюдения не ограничена
|
Лечебные мероприятия, продлевающие жизнь.
Хирургическое и санаторное лечение - по показаниям.
Профилактические мероприятия в очаге туберкулезной инфекции
|
Увеличение продолжи тельности жизни больных, уменьшение распространения туберкулезной инфекции за счет противоэпидемической и профилактической работы в очаге
|
|
Третья группа (излеченные больные)
|
|||||
|
III
|
Лица с неактивным туберкулезным процессом после клинического излечения
|
Не реже 1 раза в 6 месяцев. В период проведения противорецидивных курсов - в зависимости от методики их проведения
|
Лица с большими либо малыми остаточными изменениями при наличии отягощающих факторов - 3 года.
Лица с малыми остаточными изменениями без отягощающих факторов - 2 года.
Лица без остаточных изменений - 1 год
|
Комплексное обследование пациентов не реже 1 раза в 6 месяцев (по показаниям - чаще).
Проведение противорецидивных курсов химиотерапии - по показаниям.
При обнаружении в процессе операции активных туберкулезных изменений в органах - проведение комбинированной химиотерапии длительностью до 6 месяцев - по показаниям.
Санаторное и общеукрепляющее лечение.
Мероприятия по социально-трудовой реабилитации
|
При клиническом благополучии - снятие с учета и перевод под наблюдение поликлиники общей лечебной сети по месту жительства с последующим проведением медицинских осмотров 2 раза в год в течение 3 лет после снятия с учета.
Рецидив туберкулеза - не более
чем у 0,5% среднегодовой численности лиц, наблюдавшихся в III группе в отчетном году
|
|
Четвертая группа (контакты)
|
|||||
|
IV-А
|
Лица, состоящие в бытовом (родственном, квартирном) и производственном контакте с больным активной формой туберкулеза с установленным или неустановленным бактериовыделением
|
1 раз в 6 мес. при контакте с бактериовыделителем и 1 раз в год при контакте с больным активной формой туберкулеза без установленного бактериовыделения
|
Длительность наблюдения определяют сроком излечения больного плюс 1 год после прекращения контакта с бактериовыделителем
|
Комплексное обследование 2 раза в год. В первый год после выявления источника инфекции по показаниям проводят курс химиопрофилактики в течение 3 - 6 месяцев.
По показаниям проводят также повторный курс химиопрофилактики, общеукрепляющие мероприятия, способствующие повышению иммунитета, в том числе санаторное лечение.
Противоэпидемические мероприятия в очаге
|
Общая заболеваемость контактных лиц в бациллярных очагах - не более 0,25% от среднегодовой численности
|
|
IV-Б
|
Лица, имеющие профессиональный контакт с источником инфекции: работники противотуберкулезных (туберкулезных) учреждений, работники неблагополучных в отношении туберкулеза скота и птиц хозяйств и лица, имеющие постоянный контакт с источником инфекции
|
Не реже 1 раза в 6 месяцев
|
Определяется сроком работы в условиях профессионального контакта плюс 1 год после его прекращения
|
Комплексное обследование 2 раза в год: первый раз - рентгенограмма органов грудной клетки, анализы крови и мочи, у женщин - осмотр гинеколога; второй раз - осмотр врача-диспансеризатора; лабораторные, лучевые, инструментальные исследования - по показаниям.
Контроль соблюдения правил техники безопасности.
Ежегодно курс общеукрепляющего лечения.
Химиопрофилактика - по показаниям
|
Заболеваемость туберкулезом лиц из профессионального контакта - не более 0,25% от среднегодовой численности
|
Таблица 2
СХЕМА ОБСЛЕДОВАНИЯ ВЗРОСЛЫХ ПАЦИЕНТОВ,
СОСТОЯЩИХ НА ДИСПАНСЕРНОМ УЧЕТЕ
|
Группа/ подгруппа учета
|
Лучевые методы исследования
|
Исследования бактериовыделения
|
|
1
|
2
|
3
|
|
0 (нулевая)
|
Рентгенограммы, томограммы, УЗИ (при туберкулезе мочеполовых органов) перед зачислением в группу, в дальнейшем не реже 1 раза в месяц (по показаниям - чаще)
|
Бактериоскопия (простая, люминесцентная), посев перед зачислением в группу, в дальнейшем ежемесячно
|
|
I-A, I-Б II-А
|
Больные туберкулезом органов дыхания
Во время курса химиотерапии:
- в интенсивную фазу - не реже 1 раза в 2 месяца;
- перед решением о переходе к фазе продолжения;
- в фазу продолжения - по показаниям;
- перед завершением курса лечения.
По завершении курса химиотерапии - по показаниям, но не реже 1 раза в 6 мес.
Больные внелегочным туберкулезом
По показаниям, но не реже 1 раза в 6 месяцев
|
Во время курса химиотерапии:
- в интенсивную фазу - не реже 1 раза в месяц;
- перед решением о переходе к фазе продолжения;
- в фазу продолжения - в конце ее второго месяца и в дальнейшем - по показаниям;
- перед завершением курса лечения.
По завершении курса химиотерапии - по показаниям,
но не реже 1 раза в 6 мес.
|
|
II-Б
|
По показаниям, но не реже 1 раза в 6 месяцев
|
По показаниям, но не реже 1 раза в 6 месяцев
|
|
III, IV
|
Рентгенограммы перед зачислением в группу учета (томограммы - по показаниям).
В дальнейшем - не реже 1 раза в 6 месяцев, по показаниям - чаще
|
Исследование мокроты, мочи или другого диагностического материала перед зачислением в группу.
В дальнейшем - не реже 1 раза в 6 месяцев, по показаниям - чаще
|
Примечание. Анализы крови, мочи и другие лабораторные исследования (по показаниям) производят пациентам 0 группы и больным I-A, I-Б и II-А подгрупп в интенсивной фазе химиотерапии не реже 1 раза в месяц, в фазе продолжения - не реже 1 раза в 3 месяца; больным II-Б подгруппы - 1 раз в 6 месяцев (по показаниям - чаще), лицам из III и IV групп - 1 раз в 6 месяцев.
Дополнительные исследования, необходимые в ходе химиотерапии, определены в соответствующей инструкции (Приложение N 6 к настоящему Приказу).
Всем пациентам с пиурией, гематурией и альбуминурией производят трехкратные исследования мочи на МБТ.
III. ГРУППЫ ДИСПАНСЕРНОГО НАБЛЮДЕНИЯ И УЧЕТА ДЕТСКИХ
И ПОДРОСТКОВЫХ КОНТИНГЕНТОВ ПРОТИВОТУБЕРКУЛЕЗНЫХ УЧРЕЖДЕНИЙ
3.1. Нулевая группа - (0)
В нулевой группе наблюдают детей и подростков, направленных для уточнения характера положительной чувствительности к туберкулину и/или для проведения дифференциально-диагностических мероприятий с целью подтверждения или исключения туберкулеза любой локализации.
3.2. Первая группа - (I)
В первой группе наблюдают больных активными формами туберкулеза любой локализации, выделяя 2 подгруппы:
первая-А (I-А) - больные с распространенным и осложненным туберкулезом;
первая-Б (I-Б) - больные с малыми и неосложненными формами туберкулеза.
3.3. Вторая группа - (II)
Во второй группе наблюдают больных активными формами туберкулеза любой локализации с хроническим течением заболевания. Больных можно наблюдать в этой группе при продолжении лечения (в т.ч. индивидуального) и более 24 мес.
3.4. Третья группа - (III)
В третьей группе учитывают детей и подростков с риском рецидива туберкулеза любой локализации. Она включает 2 подгруппы:
третья-А (III-A) - впервые выявленные больные с остаточными посттуберкулезными изменениями;
третья-Б (III-Б) - лица, переведенные из I и II групп, а также III-A подгруппы.
3.5. Четвертая группа - (IV)
В четвертой группе учитывают детей и подростков, находящихся в контакте с источниками туберкулезной инфекции. Она подразделяется на 2 подгруппы:
четвертая-А (IV-A) - лица из семейных, родственных и квартирных контактов с бактериовыделителями, а также из контактов с бактериовыделителями в детских и подростковых учреждениях; дети и подростки, проживающие на территории туберкулезных учреждений;
четвертая-Б (IV-Б) - лица из контактов с больными активным туберкулезом без бактериовыделения; из семей животноводов, работающих на неблагополучных по туберкулезу фермах, а также из семей, имеющих больных туберкулезом сельскохозяйственных животных.
3.6. Пятая группа - (V)
В пятой группе наблюдают детей и подростков с осложнениями после противотуберкулезных прививок. Выделяют 3 подгруппы:
пятая-А (V-А) - больные с генерализованными и распространенными поражениями;
пятая-Б (V-Б) - больные с локальными и ограниченными поражениями;
пятая-В (V-В) - лица с неактивными локальными осложнениями, как впервые выявленные, так и переведенные из V-A и V-Б групп.
3.7. Шестая группа - (VI)
В шестой группе наблюдают лиц с повышенным риском заболевания локальным туберкулезом. Она включает 3 подгруппы:
шестая-А (VI-A) - дети и подростки в раннем периоде первичной туберкулезной инфекции (вираж туберкулиновых реакций);
шестая-Б (VI-Б) - ранее инфицированные дети и подростки с гиперергической реакцией на туберкулин;
шестая-В (VI-B) - дети и подростки с усиливающейся туберкулиновой чувствительностью.
Порядок диспансерного наблюдения и учета детских и подростковых контингентов противотуберкулезных учреждений представлен в табл. 3.
Таблица 3
ПОРЯДОК ДИСПАНСЕРНОГО НАБЛЮДЕНИЯ КОНТИНГЕНТОВ ДЕТЕЙ
И ПОДРОСТКОВ, СОСТОЯЩИХ НА УЧЕТЕ ПРОТИВОТУБЕРКУЛЕЗНЫХ
УЧРЕЖДЕНИЙ РОССИЙСКОЙ ФЕДЕРАЦИИ
|
Группа/ подгруппа учета
|
Характеристика контингентов
|
Периодичность посещений врача больным или больного врачом
|
Срок наблюдения в группе учета
|
Лечебно-диагностические и профилактические мероприятия
|
Критерии эффективности диспансерного наблюдения
|
|
1
|
2
|
3
|
4
|
5
|
6
|
|
Нулевая группа
|
|||||
|
0
|
Дети и подростки, нуждающиеся:
- в уточнении характера туберкулиновой чувствительности;
- в диагностике и уточнении активности туберкулеза
|
Определяется методикой диагностики
|
Не более 3 месяцев
|
Комплекс диагностических методов в (условиях стационара или диспансера)
|
Диагностика активности туберкулезных изменений в органах дыхания.
Установление диагноза или этиологии аллергии к туберкулину
|
|
Первая группа (активный туберкулез)
|
|||||
|
I-A
|
Больные с распространенным и осложненным туберкулезом
|
При амбулаторном лечении - не реже 1 раза в 10 дней, после стационарного или санаторного лечения - не реже 1 раза в месяц
|
Не более 24 месяцев с момента взятия на учет
|
Комплексный основной курс лечения; при наличии показаний - хирургическое лечение, санаторное лечение.
Посещение общей школы разрешается только после окончания основного курса лечения
|
Перевод во II группу не более 10% всех больных с активным туберкулезом.
Перевод в III-Б подгруппу лиц с туберкулезной интоксикацией, ограниченными процессами и малыми формами туберкулеза в 95% случаев в сроки до 9 месяцев.
Отсутствие летальности от туберкулеза
|
|
I-Б
|
Больные с малыми и неосложненными формами туберкулеза
|
Не более 9 месяцев с момента взятия на учет
|
|||
|
Вторая группа (активный туберкулез с хроническим течением)
|
|||||
|
II
|
Больные с хроническим течением туберкулеза, нуждающиеся в продолжении лечения
|
Определяется состоянием больного и проводимым лечением
|
Длительность наблюдения не ограничена
|
Индивидуализированная комплексная химиотерапия с учетом лекарственной чувствительности МБТ, хирургическое и санаторное лечение, дополнительные оздоровительные мероприятия.
Посещение общей школы не разрешается
|
Перевод 80% больных в III-Б подгруппу через 12 месяцев
|
|
Третья группа (риск рецидива туберкулеза)
|
|||||
|
III-А
|
Впервые выявленные лица с остаточными посттуберкулезными изменениями
|
Не реже 1 раза в 3 мес.; в период противорецидивных курсов - в зависимости от методики их проведения
|
Не более 12 месяцев
|
Комплексное обследование не реже 1 раза в 6 месяцев.
Проведение противорецидивных курсов химиотерапии - по показаниям.
Мероприятия по социально-трудовой реабилитации.
Посещение общей школы разрешается
|
Отсутствие реактивации туберкулеза.
Перевод под наблюдение поликлиники общей лечебной сети по месту жительства 90% контингента III группы через 24 месяца
|
|
III-Б
|
Лица, переведенные из I, II,
III-A групп
|
Не более 24 мес.
Лиц с выраженными остаточными изменениями, переведенных из I и II групп, наблюдают до перевода в диспансерное отделение для взрослых
|
|||
|
Четвертая группа (контакты)
|
|||||
|
IV-А
|
- Дети и подростки всех возрастов, состоящие в бытовом (семейном, родственном, квартирном) контакте с больными активной формой туберкулеза с бактериовыделением, а также с бактериовыделителями, выявленными в детских и подростковых учреждениях.
- Дети и подростки, проживающие на территории туберкулезных учреждений
|
Не реже 1 раза в 6 месяцев.
В период профилактического лечения - в зависимости от методики его проведения
|
Весь период контакта и не менее 1 года с момента прекращения активности туберкулезного процесса у больного.
Для лиц, контактировавших с умершим от туберкулеза больным, - 2 года
|
Комплексное обследование 2 раза в год.
Режим и методика химиотерапии определяются индивидуально с учетом факторов риска.
Общеукрепляющие мероприятия, способствующие повышению иммунитета, в т.ч. санаторное лечение
|
Отсутствие заболевания туберкулезом в процессе наблюдения и в течение 2 лет после профилактических мероприятий
|
|
IV-Б
|
- Дети из контакта с больными активным туберкулезом без бактериовыделения.
- Дети из семей животноводов, работающих на неблагополучных по туберкулезу фермах, а также из семей, имеющих больных туберкулезом сельскохозяйственных животных
|
||||
|
Пятая группа (осложнения после противотуберкулезных прививок)
|
|||||
|
V-А
|
Больные с персистирующей и диссеминированной БЦЖ-инфекцией, включая поражение костно-суставной системы, гнойно-казеозные лимфадениты (с поражением 2 и более групп)
|
Определяется состоянием больного и проводимым лечением, но не реже 1 раза в 10 дней
|
Длительность наблюдения не ограничена
|
Комплексный основной курс лечения.
При наличии показаний - хирургическое лечение.
Мероприятия по медико-социальной реабилитации.
Посещение общих детских учреждений разрешается
|
Перевод в V-B группу 20% от всех впервые выявленных больных.
Достижение медицинской и социально-трудовой реабилитации
|
|
V-Б
|
Больные с ограниченными и локальными поражениями: гнойно-казеозный лимфаденит одной группы, лимфадениты без свища, холодный абсцесс, язва, инфильтрат размером более 1 см, растущий келоидный рубец
|
Определяется состоянием больного и проводимым лечением, но не реже 1 раза в месяц
|
Не менее 12 месяцев
|
||
|
V-В
|
Лица с неактивной БЦЖ-инфекцией:
- впервые выявленные лимфаденит в фазе кальцинации, нерастущий келоидный рубец;
- переведенные из V-A и V-Б групп
|
Не реже 1 раза в 6 месяцев.
В период профилактического лечения определяется методикой его проведения
|
Длительность наблюдения не ограничена
|
||
|
Шестая группа (повышенный риск заболевания туберкулезом)
|
|||||
|
VI-А
|
Дети и подростки в раннем периоде первичной туберкулезной инфекции (вираж туберкулиновых реакций)
|
Не реже 1 раза в 6 месяцев.
В период лечения определяется методикой его проведения
|
Не более 1 года.
При наличии медико-социальных факторов риска, а также для лиц, контактировавших с больным, умершим от туберкулеза, - 2 года
|
Комплексное обследование 2 раза в год.
Режим и методику химиотерапии определяют индивидуально с учетом факторов риска
|
Отсутствие заболеваний туберкулезом
|
|
VI-Б
|
Дети и подростки, ранее инфицированные, с гиперергической реакцией на туберкулин.
Дети и подростки из социальных групп риска с выраженными реакциями на туберкулин
|
||||
|
VI-В
|
Дети и подростки с усиливающейся туберкулиновой чувствительностью
|
||||
Примечания. При выявлении активного туберкулеза, виража туберкулиновых реакций и гиперергии у детей и подростков необходимо обследование всех членов семьи в 2-недельный срок.
Медико-социальными факторами риска являются: отсутствие вакцинации БЦЖ при рождении, сопутствующая хроническая патология, наличие у источника инфекции устойчивых штаммов МБТ, социально-дезадаптированные, многодетные, малообеспеченные семьи, мигранты и беженцы.
1. Дети и подростки из I-A группы могут быть допущены в коллективы при наличии следующих обязательных критериев: выраженная положительная динамика; отсутствие микобактерий туберкулеза при бактериоскопических исследованиях и 3-кратные отрицательные посевы на микобактерии туберкулеза; закрытие полостей распада.
2. Лица, у которых выявлено нарастание чувствительности к туберкулину, в течение первых 3 мес. наблюдаются в нулевой группе. В VI-B группу учета их переводят только при дальнейшем нарастании чувствительности или наличии медико-социальных факторов риска.
3. Больных активным туберкулезом при наличии анамнеза, клинико-рентгенологических и других данных, свидетельствующих о связи с противотуберкулезной вакцинацией, наблюдают в V-A и V-Б группах учета. В V-B группу их переводят после излечения только при сохранении остаточных посттуберкулезных изменений.
4. В I-A группе учета выделяют больных с распадом легочной ткани и бактериовыделением.
5. Остаточные посттуберкулезные изменения в органах дыхания у детей и подростков определяются как:
- незначительные: единичные кальцинаты в лимфатических узлах и легких, фиброз в пределах одного сегмента;
- умеренно выраженные: мелкие кальцинаты в нескольких группах лимфатических узлов, группа плотных и кальцинированных очагов в легких, фиброз в пределах доли или 1 - 2 сегментов в обоих легких;
- выраженные: массивная кальцинация в нескольких группах внутригрудных лимфатических узлов, очаги в легких, пневмосклероз в 2 - 3 долях или в 1 доле с наличием бронхоэктазов.
Таблица 4
СХЕМА ОБСЛЕДОВАНИЯ ДЕТЕЙ И ПОДРОСТКОВ,
СОСТОЯЩИХ НА ДИСПАНСЕРНОМ УЧЕТЕ
|
ГДУ
|
Лучевые методы исследования
|
Туберкулиновые пробы
|
Лабораторные исследования
|
|
1
|
2
|
3
|
4
|
|
0
|
Рентгено-томографическое обследование при постановке на учет, в дальнейшем по показаниям
|
При взятии и снятии с учета проба в Манту с 2 ТЕ ППД-Л.
Для дифференциальной диагностики поствакцинальной и инфекционной аллергии обязательно проведение титрования с определением порога чувствительности к туберкулину
|
Общие клинические анализы крови, мочи при взятии на учет, далее по показаниям.
Для диагностики туберкулезного процесса обязательно исследование мокроты и биоптатов на МБТ трехкратно
|
|
I-A
|
Рентгено-томографическое обследование органов дыхания перед зачислением в группу, далее 1 раз в 2 месяца, в ходе химиотерапии в интенсивную фазу - не реже 1 раза в 2 месяца, перед решением о переходе к фазе продолжения и перед завершением курса химиотерапии; в фазу продолжения - по показаниям
При внелегочном туберкулезе - рентгено-томографическое обследование пораженных органов по показаниям, обзорная рентгенограмма органов грудной клетки не реже 1 раза в 6 месяцев
|
При взятии на учет: проба Манту с 2 ТЕ ППД-Л и титрование с определением порога чувствительности к туберкулину.
Далее 1 раз в 6 месяцев полный комплекс туберкулинодиагностики
|
Общие клинические анализы крови, мочи ежемесячно в период лечения, далее 1 раз в 3 месяца.
Исследование мокроты при взятии на учет трехкратно до начала лечения, при бактериовыделении 1 раз в месяц до абациллирования. При отсутствии бактериовыделения 1 раз в
2 - 3 месяца
|
|
I-Б
|
|||
|
II
|
Проба Манту с 2 ТЕ ППД-Л 1 раз в 6 мес.
|
||
|
III-А
|
Рентгено-томографическое обследование при постановке на учет и снятии с учета; в ходе наблюдения - по показаниям
|
При взятии на учет: проба Манту с 2 ТЕ ППД-Л и титрование с определением порога чувствительности к туберкулину
|
Общие клинические анализы крови, мочи 1 раз в 6 месяцев, при противорецидивных курсах химиотерапии 1 раз в месяц
|
|
III-Б
|
Рентгено-томографическое обследование при постановке на учет и снятии с учета; в ходе наблюдения - 2 раза в год
|
Далее 1 раз в 6 месяцев полный комплекс туберкулинодиагностики
|
Исследование мокроты 1 раз в год
|
|
IV-A
|
Рентгено-томографическое обследование при постановке на учет и снятии с учета; в ходе наблюдения - по показаниям
|
При взятии и снятии с учета: проба Манту с 2 ТЕ ППД-Л и титрование с определением порога чувстви-ельности к туберкулину
|
Общие клинические анализы крови, мочи при профилактическом лечении ежемесячно, в дальнейшем - по показаниям. Исследование мокроты на МБТ по показаниям
|
|
IV-Б
|
|||
|
V-A
|
Рентгено-томографическое обследование при постановке на учет и снятии с учета; в ходе наблюдения - по показаниям
|
Проба Манту с 2 ТЕ ППД-Л 1 раз в 6 месяцев
|
Общие клинические анализы крови, мочи ежемесячно в процессе лечения, в дальнейшем - по показаниям. Исследование на МБТ биоптата пораженного участка при диагностике заболевания
|
|
V-Б
|
|||
|
V-B
|
|||
|
VI-A
|
Рентгено-томографическое обследование органов дыхания при постановке на учет. При снятии с учета обзорная рентгенограмма органов грудной клетки; томограммы средостения - только в случае нарастания чувствительности к туберкулину
|
При взятии и снятии с учета: проба Манту с 2 ТЕ ППД-Л и титрование с определением порога чувствительности к туберкулину.
В ходе наблюдения - 1 раз в 6 месяцев полный комплекс туберкулинодиагностики
|
Общие клинические анализы крови, мочи при профилактическом лечении ежемесячно, в дальнейшем - по показаниям. Исследование мокроты на МБТ по показаниям
|
|
VI-Б
|
|||
|
VI-B
|
Примечания. 1. Больные туберкулезом органов дыхания при госпитализации должны быть обследованы специалистами по внелегочному туберкулезу.
2. Всем лицам, наблюдаемым в группах диспансерного учета с патологией в анализах мочи и/или наличием в анамнезе заболеваний почек, независимо от группы диспансерного учета проводят 3-кратные исследования мочи на МБТ.
3. У детей старше 10 лет и подростков при динамическом наблюдении после завершения курса лечения в группах I, II, III, а также при наблюдении в группах IV, V, VI может использоваться малодозная цифровая рентгеновская аппаратура.
4. При нарастании чувствительности к туберкулину в процессе диспансерного наблюдения по IV и VI группам диспансерного учета показано внеплановое рентгено-томографическое обследование органов грудной клетки.
5. Все дети при постановке в I и III-A группы учета подлежат ультразвуковому исследованию (УЗИ) органов брюшной полости (в VI группе - по показаниям).
Приложение N 1
к Инструкции по организации
диспансерного наблюдения и учета
контингентов противотуберкулезных
учреждений
ИЗВЕЩЕНИЕ N _______
О ВЗЯТИИ НА УЧЕТ ПРОТИВОТУБЕРКУЛЕЗНОГО
УЧРЕЖДЕНИЯ (ОБРАЗЕЦ)
Уважаемый(ая) ________________________________________________!
Центральная врачебно-контрольная комиссия (ЦВКК), клинико-экспертная комиссия (КЭК) противотуберкулезного диспансера извещает Вас о том, что Вы взяты на диспансерный учет в связи больной(ая) туберкулезом. Вы нуждаетесь в лечении и диспансерном наблюдении в соответствии с состоянием Вашего здоровья. Сообщаем Вам также, что проведение назначенных лечебно-оздоровительных мероприятий, соблюдение правил внутреннего распорядка противотуберкулезных учреждений и санитарно-гигиенических правил, установленных для больных туберкулезом, является Вашей обязанностью в соответствии со статьями 9, 10 и 13 Федерального закона от 18 июня 2001 г. N 77-ФЗ "О предупреждении распространения туберкулеза в Российской Федерации".
Помните: туберкулез излечим. Но благополучный исход заболевания возможен только в результате правильно проведенного лечения. Ваше здоровье - в Ваших руках.
Адрес диспансера: ____________________________________________
Телефон регистратуры _________________________________________
Ваш участковый врач в диспансере - ___________________________
(кабинет N _____)
Дни и часы приема Вашего врача:
Понедельник - Вторник -
Среда - Четверг -
Пятница -
Дата выдачи извещения _____________
Председатель ЦВКК (КЭК) ___________________
Приложение N 2
к Инструкции по организации
диспансерного наблюдения и учета
контингентов противотуберкулезных
учреждений
ИЗВЕЩЕНИЕ N _______
О СНЯТИИ С УЧЕТА ПРОТИВОТУБЕРКУЛЕЗНОГО
УЧРЕЖДЕНИЯ (ОБРАЗЕЦ)
Уважаемый(ая) ________________________________________________!
Центральная врачебно-контрольная комиссия (ЦВКК), клинико-экспертная комиссия (КЭК) противотуберкулезного диспансера извещает Вас о том, что Вы сняты с диспансерного учета в связи с выздоровлением и переданы под наблюдение участкового терапевта поликлиники по месту Вашего жительства. Советуем Вам быть в контакте с участковым терапевтом и не пренебрегать его рекомендациями по обследованию и оздоровительным мероприятиям.
Сообщаем Вам, что согласно Постановлению Правительства Российской Федерации от 25 декабря 2001 г. N 892 Вы подлежите профилактическим медицинским осмотрам 2 раза в год в течение первых 3 лет после снятия с учета противотуберкулезного учреждения.
Дата выдачи извещения _______________________
Председатель ЦВКК ___________________________
Приложение N 8
к Приказу Минздрава России
от 21 марта 2003 г. N 109
ПОЛОЖЕНИЕ
ОБ ОРГАНИЗАЦИИ ДЕЯТЕЛЬНОСТИ ДНЕВНОГО СТАЦИОНАРА
В ПРОТИВОТУБЕРКУЛЕЗНЫХ УЧРЕЖДЕНИЯХ
I. ОБЩИЕ ПОЛОЖЕНИЯ
1. Отделение дневного стационара создается как структурное подразделение противотуберкулезного учреждения (диспансера, больницы), клиники медицинского образовательного и научно-исследовательского учреждения.
2. Коечная мощность и профиль дневного стационара определяются руководителем противотуберкулезного учреждения, в составе которого он создан, по согласованию с соответствующим органом управления здравоохранением субъекта Российской Федерации.
3. Штаты отделения дневного стационара устанавливаются в соответствии с штатными нормативами.
4. В соответствии с профилем койки отделения дневного стационара являются составной частью коечного фонда противотуберкулезного учреждения (диспансера, больницы). Мощность коечного фонда противотуберкулезного учреждения определяется суммой числа коек для круглосуточного и дневного пребывания больных.
5. Порядок направления и госпитализации в отделение дневного стационара, выписки или перевода в другое учреждение утверждаются руководителем противотуберкулезного учреждения. Вопрос о направлении больного в дневной стационар решается индивидуально в каждом конкретном случае лечащим врачом и согласовывается с заведующим отделением.
6. Режим работы дневного стационара определяется руководителем противотуберкулезного учреждения с учетом объема проводимых мероприятий.
7. Отделение дневного пребывания осуществляет следующие функции:
- оказание квалифицированной медицинской помощи больным в рамках компетенции специалистов лечебно-профилактического учреждения;
- проведение профилактических, диагностических, лечебных и реабилитационных мероприятий больным, не нуждающимся в круглосуточном медицинском наблюдении, с применением современных медицинских технологий в соответствии со стандартными протоколами ведения больных;
- оказание экстренной медицинской помощи больным при угрожающих жизни состояниях;
- обеспечение лабораторного и инструментального обследования;
- осуществление диспансерного наблюдения за больными туберкулезом;
- проведение экспертизы временной нетрудоспособности пациентов и направление на медико-социальную экспертизу;
- ведение учетной и отчетной документации;
- соблюдение принципа преемственности в работе с другими лечебно-профилактическими учреждениями в процессе лечения и обследования больных.
8. Вопрос обеспечения питанием пациентов дневного стационара решается в установленном порядке.
9. Ликвидация отделения дневного стационара осуществляется по решению руководителя лечебно-профилактического учреждения при согласовании с соответствующим органом управления здравоохранением.
II. ПОКАЗАНИЯ К ПРЕБЫВАНИЮ В ОТДЕЛЕНИИ ДНЕВНОГО СТАЦИОНАРА
2.1. Показания к пребыванию в отделении дневного стационара
для взрослых больных
1. Клинические показания.
В дневной стационар могут быть направлены больные, по состоянию здоровья не нуждающиеся в медицинском наблюдении в вечернее и ночное время, в том числе:
- впервые выявленные больные активным туберкулезом органов дыхания;
- больные с рецидивом туберкулеза органов дыхания или повторным заболеванием;
- больные с хроническим течением туберкулеза органов дыхания;
- больные туберкулезом внелегочной локализации;
- больные, нуждающиеся в углубленном комплексном диагностическом обследовании.
2. Социальные и бытовые показания:
- больные, отказывающиеся от лечения в условиях круглосуточного стационара;
- больные, проживающие недалеко от расположения дневного стационара.
2.2. Показания к пребыванию в отделении дневного стационара
для детей и подростков
1. Клинические показания.
В отделение дневного стационара могут быть направлены больные дети и подростки, по состоянию здоровья не нуждающиеся в медицинском наблюдении в вечернее и ночное время, в том числе:
- впервые выявленные больные активным туберкулезом органов дыхания с малыми и ограниченными формами;
- больные с туберкулезом в фазе рассасывания и уплотнения для проведения противорецидивного курса или продолжения лечения после интенсивной фазы;
- больные туберкулезом с ограниченными процессами внелегочной локализации;
- больные, нуждающиеся в углубленном комплексном диагностическом обследовании;
- дети и подростки из групп риска по заболеванию туберкулезом для проведения превентивной химиотерапии и химиопрофилактики;
- больные с впервые выявленным туберкулезом в фазе кальцинации для определения активности процесса.
Наличие у больного ребенка или подростка бактериовыделения является противопоказанием для лечения в условиях дневного стационара.
2. Социальные и бытовые показания:
- больные, отказывающиеся от лечения в условиях круглосуточного стационара;
- больные, проживающие недалеко от расположения дневного стационара;
- удовлетворительные жилищно-бытовые условия в семье ребенка;
- прочная обратная связь между лечащим врачом, медицинским персоналом ЛПУ по месту жительства и родителями ребенка.
III. ПРОТИВОПОКАЗАНИЯ ДЛЯ ПРЕБЫВАНИЯ В ДНЕВНОМ СТАЦИОНАРЕ
В отделении дневного стационара противопоказано лечение больных, состояние которых оценивается как тяжелое и средней тяжести.
Вопрос о лечении больного в дневном стационаре при наличии бактериовыделения решается лечебно-контрольной комиссией учреждения с учетом степени эпидемической опасности.
Приложение N 9
к Приказу Минздрава России
от 21 марта 2003 г. N 109
ИНСТРУКЦИЯ
ПО ОРГАНИЗАЦИИ ДЕЯТЕЛЬНОСТИ БАКТЕРИОЛОГИЧЕСКИХ ЛАБОРАТОРИЙ
ПРОТИВОТУБЕРКУЛЕЗНЫХ УЧРЕЖДЕНИЙ
I. ОБЩАЯ ЧАСТЬ
Микробиологические исследования являются неотъемлемой частью при постановке диагноза туберкулеза, контроле динамики бактериовыделения, выборе рациональных схем лечения и коррекции химиотерапевтической тактики, оценке эффективности и результатов лечения, прогнозировании течения процесса.
Целями микробиологического исследования являются:
- выявление этиологического агента заболевания;
- верификация специфической этиологии заболевания и идентификация возбудителя;
- определение степени активности специфического процесса;
- динамическое наблюдение за эффективностью лечения;
- динамическое наблюдение за лекарственной чувствительностью микобактериальной популяции;
- подтверждение абациллирования больного по окончании курса химиотерапии;
- эпидемиологический надзор за распространением лекарственной устойчивости микобактерий туберкулеза при оценке эффективности национальной программы борьбы с туберкулезом;
- обследование лиц из групп повышенного риска, имеющих туберкулезную симптоматику;
- динамическое микробиологическое наблюдение за диспансерными группами.
В связи со значительным ростом объема микробиологических исследований, выполняемых в целях лабораторной диагностики туберкулеза, повышением их медицинской и социальной значимости перед органами управления здравоохранением встают следующие первоочередные задачи:
- сформировать многоуровневую структуру бактериологических лабораторий;
- внедрить принцип этапности диагностики туберкулеза, регламентировав функции лабораторных подразделений противотуберкулезных учреждений и общей лечебной сети (ОЛС) по выявлению больных туберкулезом;
- внедрить унифицированные методы микробиологических исследований, используемые при диагностике и лечении туберкулеза, в лабораториях лечебно-профилактических учреждений, в том числе ведомственных;
- ввести единые отчетно-учетные формы и систему ежегодных отчетов;
- обеспечить регулярное осуществление контроля качества (внутрилабораторного и внешнего) микробиологических исследований, выполняемых при диагностике и лечении туберкулеза.
II. ОРГАНИЗАЦИЯ И ЭТАПЫ ЛАБОРАТОРНОЙ
ДИАГНОСТИКИ ТУБЕРКУЛЕЗА
С целью повышения эффективности лабораторной диагностики, унификации применяемых методов и обеспечения качества микробиологических исследований при выявлении, диагностике и лечении туберкулеза на территории Российской Федерации вводится единая система проведения лабораторных исследований, включающая три этапа:
1) Первичное исследование диагностического материала в учреждениях ОЛС и в противотуберкулезных учреждениях. Целью данного этапа является определение наличия/отсутствия кислотоустойчивых микобактерий в мокроте или другом диагностическом материале методом прямой микроскопии среди лиц с подозрением на туберкулез по клиническим и/или рентгенологическим симптомам. На данном этапе выявляется наиболее эпидемически опасная категория пациентов.
По решению местных органов управления здравоохранением, принимаемому с учетом географических особенностей, плотности населения, транспортных возможностей и других социально-экономических факторов, микроскопические исследования могут проводиться централизованно на базе лабораторий центральных районных больниц. При этом необходимо предусмотреть организацию регулярной и своевременной доставки диагностического материала из прикрепленных учреждений, а также обеспечить адекватную организацию мест сбора диагностического материала с соблюдением необходимых санитарно-эпидемических норм. Централизация исследований способствует лучшему управлению контролем качества выполнения исследований.
2) Диагностика микобактерий туберкулезного комплекса культуральными методами в противотуберкулезных учреждениях. На этом этапе осуществляется верификация положительных или сомнительных результатов первичного лабораторного исследования, а также диагностика случаев туберкулеза с отрицательными результатами первичного исследования диагностического материала методами микроскопии. Этот этап обеспечивают бактериологические лаборатории противотуберкулезных учреждений.
3) Определение лекарственной устойчивости к противотуберкулезным препаратам и идентификация выделенного возбудителя в бактериологических лабораториях противотуберкулезных учреждений (II - IV уровни) - сложные и затратные исследования, требующие соответствующего лабораторного оснащения и обученного персонала.
На бактериологические лаборатории противотуберкулезных учреждений возлагаются обязанности по оказанию организационно-методической помощи КДЛ ОЛС, обучению их персонала и внешний контроль качества выполняемых КДЛ микроскопических исследований путем повторного исследования части препаратов.
К работе с материалом, зараженным туберкулезными и нетуберкулезными микобактериями (III - IV группы), допускаются лаборатории, имеющие специальное разрешение в соответствии с федеральными санитарными правилами, нормами и гигиеническими нормативами.
Бактериоскопическое исследование является первым, наиболее быстрым, простым и дешевым методом выявления кислотоустойчивых микобактерий. Однако метод, даже при использовании самой совершенной микроскопической техники (люминесцентной), не позволяет обнаружить микобактерии при содержании их менее 5000 - 10000 микробных тел в 1 мл материала. Такое количество микобактерий в мокроте коррелирует с далеко зашедшими прогрессирующими формами процесса, тогда как на начальной стадии заболевания количество выделяемых больными микобактерий ниже предела обнаружения этим методом.
Микроскопическое обнаружение кислотоустойчивых микобактерий не позволяет дифференцировать микобактерии комплекса Mycobacterium tuberculosis (возбудители туберкулеза) от нетуберкулезных ("атипичных") и сапрофитических микобактерий.
Культуральный метод выявления микобактерий позволяет выявлять микобактерии туберкулеза при наличии в исследуемом патологическом материале нескольких десятков жизнеспособных особей возбудителя. Это особенно важно при исследовании олигобациллярного диагностического материала от впервые выявленных или уже леченных больных, выделяющих малое количество микобактерий.
В вопросах диагностики и лечения больных туберкулезом бактериологические лаборатории противотуберкулезных учреждений должны обеспечить решение следующих задач:
- подтвердить туберкулезную природу заболевания;
- определить таксономическую принадлежность возбудителя;
- определить его лекарственную чувствительность;
- внедрить систему внутрилабораторного и внешнего контроля качества лабораторных исследований;
- осуществлять персонифицированный учет больных туберкулезом и мониторинг состояния микобактериальной популяции;
- осуществлять совместно с лечащими врачами интерпретацию данных микробиологических исследований.
При формировании клинического диагноза и оценке эффективности лечения больного должны учитываться результаты микроскопических и культуральных исследований, включающие микроскопическое исследование мазка осадка диагностического материала, выделение возбудителя (посев), дифференциацию выделенной культуры, определение ее лекарственной чувствительности. В качестве методов, альтернативных классическому культуральному исследованию, возможно использование автоматизированных и полуавтоматизированных систем ускоренной культуральной диагностики, основанной на использовании жидких питательных сред и различных способах индикации роста микобактерий.
С целью быстрой идентификации микобактерий туберкулезного комплекса в качестве дополнительных допускается использование методов, основанных на амплификации фрагментов генома микобактерий (полимеразная цепная реакция - ПЦР), других молекулярно-генетических методов. ПЦР-анализ может быть применен для исследования мокроты, промывных вод бронхов, мочи и спинномозговой жидкости, а также культур микроорганизмов. Технология проведения ПЦР приводится в описаниях и инструкциях по применению соответствующих наборов (тест-систем). Лаборатории, использующие такие методы, должны быть устроены соответствующим образом для исключения кросс-контаминации образцов.
Алгоритм первичного лабораторного обследования описан в Приложениях N 10 и N 11 к настоящему Приказу. Унифицированные методики и учетно-отчетные формы используются лечебно-профилактическими учреждениями независимо от ведомственной принадлежности.
Кратность и сроки микробиологических исследований в ходе лечения и наблюдения различных групп пациентов определены в инструкциях по химиотерапии больных туберкулезом и по организации диспансерного наблюдения и учету контингентов противотуберкулезных учреждений.
III. СТРУКТУРА И ФУНКЦИИ БАКТЕРИОЛОГИЧЕСКИХ ЛАБОРАТОРИЙ
ПРОТИВОТУБЕРКУЛЕЗНЫХ УЧРЕЖДЕНИЙ
3.1. Бактериологические лаборатории (I уровень)
Основной задачей бактериологических лабораторий первого уровня является проведение микроскопических и культуральных исследований диагностического материала, поступающего от больных с клиническо-рентгенологической симптоматикой туберкулеза на этапе выявления, диагностики и лечения (контроль эффективности химиотерапии по бактериовыделению).
В функции бактериологических лабораторий I уровня входит:
- оценка качества, отбор и регистрация образцов пригодного для исследования диагностического материала;
- предварительная обработка материала;
- посев осадка диагностического материала на стандартные питательные среды, инкубация; еженедельный просмотр посевов;
- приготовление, окраска и микроскопия мазков из осадка;
- передача выделенных культур кислотоустойчивых микобактерий для дальнейших исследований в курирующую микробиологическую лабораторию;
- соблюдение техники безопасности при выполнении лабораторных процедур и обеспечение персонала индивидуальными средствами защиты;
- внутрилабораторный контроль и обеспечение качества выполняемых исследований;
- участие в Федеральной системе внешней оценки качества клинических лабораторных исследований;
- предоставление годовых статистических отчетов в курирующую лабораторию;
- предоставление списков выявленных больных для полицевого учета.
3.2. Бактериологические лаборатории (II уровень)
Бактериологические лаборатории второго уровня - это лаборатории районных, городских, областных, краевых и республиканских противотуберкулезных учреждений, осуществляющие микробиологические исследования при выявлении, диагностике, дифференциальной диагностике и лечении больных туберкулезом.
Функции этих лабораторий включают функции бактериологических лабораторий I уровня, а также исследования, связанные с дифференциацией выделенных культур и контролем эффективности химиотерапии по бактериовыделению и оценке лекарственной чувствительности возбудителя.
В функции микробиологической лаборатории II уровня входит:
- оценка качества, отбор и регистрация образцов пригодного для исследования диагностического материала;
- предварительная обработка материала;
- посев на стандартные питательные среды, инкубация;
- еженедельный просмотр посевов;
- приготовление, окраска и микроскопия мазков из осадка;
- выделение чистых культур микобактерий;
- определение лекарственной устойчивости выделенных в лаборатории и полученных из бактериологических пунктов культур микобактерий;
- в лабораториях районных и городских противотуберкулезных учреждений - к препаратам основного ряда;
- в лабораториях областных, краевых, окружных и республиканских противотуберкулезных учреждений - к препаратам основного и резервного ряда;
- дифференциация микобактерий комплекса М.tuberculosis;
- передача культур нетуберкулезных микобактерий для идентификации в бактериологические лаборатории III или IV уровней;
- внутрилабораторный контроль и обеспечение качества выполняемых лабораторных исследований;
- участие в Федеральной системе внешней оценки качества клинических лабораторных исследований;
- курация и участие в контроле работы клинико-диагностических лабораторий ОЛС бактериологических лабораторий I уровня, включенных в зону их курации;
- подготовка кадров для бактериологических лабораторий I уровня и клинико-диагностических лабораторий ОЛС;
- организационно-методическая работа;
- предоставление ежегодных статистических отчетов;
- полицевой (персонифицированный) учет обследуемых больных.
3.3. Бактериологические лаборатории (III уровень) -
референс-лаборатории федеральных округов
Бактериологические лаборатории третьего уровня - референс-лаборатории федеральных округов являются ведущими лабораториями соответствующего федерального округа, обеспечивающими полный спектр микробиологических исследований, реализующими научно-практические, организационно-методические и информационные задачи в области лабораторной диагностики туберкулеза, контроля качества исследований.
В их функции входят:
- бактериоскопия, культуральная диагностика и идентификация выделенных кислотоустойчивых микобактерий; дифференциация микобактерий комплекса Mycobacterium tuberculosis и определение таксономической принадлежности нетуберкулезных микобактерий;
- определение лекарственной чувствительности выделенных микобактерий к противотуберкулезным препаратам основного и резервного ряда;
- видовая идентификация, определение лекарственной чувствительности переданных из бактериологических лабораторий II уровня культур кислотоустойчивых микобактерий, в том числе нетуберкулезных;
- проведение экспертных и консультативных лабораторных исследований материала, предоставляемого лечебно-профилактическими учреждениями регионов федерального округа для решения спорных вопросов диагностики туберкулеза;
- курация, участие в инспекционном контроле и организационно-методическая работа в бактериологических лабораториях II уровня;
- предоставление экспертных заключений и внесение в территориальные органы управления здравоохранением предложений по совершенствованию деятельности клинико-диагностических лабораторий по лабораторной диагностике туберкулеза;
- повышение квалификации врачей, лаборантов, биологов и технологов регионов России в области лабораторной диагностики туберкулеза;
- систематическое проведение и совершенствование методов внутрилабораторного контроля качества микробиологических исследований;
- участие в Федеральной системе внешней оценки качества клинических лабораторных исследований;
- участие в организации мероприятий по внешнему контролю качества лабораторной диагностики туберкулеза в лабораторных подразделениях противотуберкулезных учреждений и общей лечебной сети, осуществляемых Федеральной системой внешней оценки качества клинических лабораторных исследований;
- контроль уровня квалификации персонала лабораторий противотуберкулезных учреждений курируемых федеральных округов на основе ежегодных статистических отчетов, представление в территориальные органы управления здравоохранением предложений по рациональному использованию, повышению квалификации, аттестации, подготовке и переподготовке специалистов;
- взаимодействие с комитетами по лицензированию медицинской деятельности субъектов Российской Федерации, а также с другими заинтересованными ведомствами для координации усилий по совершенствованию лабораторной диагностики туберкулеза;
- сбор и анализ ежегодной отчетной документации по установленной форме;
- подготовка материалов и участие в совещаниях (коллегиях) территориальных органов управления здравоохранением по вопросам оказания противотуберкулезной помощи населению;
- экспертиза проектов и программ противотуберкулезных мероприятий (в части лабораторной диагностики туберкулеза), поступающих в территориальные органы управления здравоохранением;
- организация и проведение совещаний, тематических конференций и семинаров для специалистов лабораторной службы курируемых регионов.
3.4. Бактериологические лаборатории (IV уровень) -
федеральная референс-лаборатория Минздрава России
Федеральная референс-лаборатория Минздрава России является ведущим лабораторным учреждением, определяющим и реализующим научно-практические, организационно-методические и информационные задачи, координирующим деятельность лабораторий в области лабораторной диагностики туберкулеза в Российской Федерации.
В ее функции входит:
- бактериоскопия, культуральная диагностика и видовая идентификация выделенных кислотоустойчивых микобактерий, включая комплекс Mycobacterium tuberculosis и нетуберкулезных микобактерий;
- определение лекарственной чувствительности выделенных микобактерий к противотуберкулезным препаратам основного и резервного ряда;
- экспертные исследования по видовой идентификации, определению лекарственной чувствительности переданных из бактериологических лабораторий II и III уровней культур кислотоустойчивых микобактерий, в том числе нетуберкулезных;
- экспертные и консультативные лабораторные исследования материала, предоставляемого лечебно-профилактическими учреждениями регионов России для решения спорных вопросов диагностики туберкулеза;
- курация, участие в инспекционном контроле и организационно-методическая работа в бактериологических лабораториях II и III уровней;
- предоставление экспертных заключений и внесение в органы управления здравоохранением предложений по совершенствованию деятельности клинико-диагностических лабораторий по лабораторной диагностике туберкулеза;
- повышение квалификации врачей, лаборантов, биологов и технологов регионов России в области лабораторной диагностики туберкулеза;
- систематическое проведение и совершенствование методов внутрилабораторного контроля качества микробиологических исследований;
- участие в Федеральной системе внешней оценки качества клинических лабораторных исследований;
- участие в организации мероприятий по внешнему контролю качества лабораторной диагностики туберкулеза в лабораторных подразделениях противотуберкулезных учреждений и общей лечебной сети, осуществляемых Федеральной системой внешней оценки качества клинических лабораторных исследований;
- контроль уровня квалификации персонала лабораторий противотуберкулезных учреждений на основе ежегодных статистических отчетов, представление в территориальные органы управления здравоохранением предложений по рациональному использованию, повышению квалификации, аттестации, подготовке и переподготовке специалистов;
- взаимодействие с комитетами по лицензированию медицинской деятельности субъектов Российской Федерации, а также с другими заинтересованными ведомствами для координации усилий по совершенствованию лабораторной диагностики туберкулеза;
- подготовка материалов и участие в совещаниях (коллегиях) территориальных органов управления здравоохранением по вопросам оказания противотуберкулезной помощи населению;
- экспертиза проектов и программ противотуберкулезных мероприятий (в части лабораторной диагностики туберкулеза), поступающих в территориальные и федеральные органы управления здравоохранением;
- организация и проведение совещаний, тематических конференций и семинаров для специалистов лабораторной службы регионов России;
- курация и инспекционный контроль региональных референс-лабораторий;
- ведение Федерального музея культур микобактерий;
- разработка и апробация новых методов лабораторной диагностики туберкулеза;
- экспертиза и разработка нормативных и методических документов, учетно-отчетных форм;
- сбор и анализ ежегодной отчетной документации по установленной форме;
- мониторинг деятельности бактериологических лабораторий противотуберкулезных учреждений;
- бактериологический мониторинг распространения штаммов М.tuberculosis на территории Российской Федерации.
Штатные нормативы персонала бактериологических лабораторий I, II, III и IV уровней противотуберкулезных учреждений устанавливаются в соответствии с утвержденным объемом практических, организационно-методических и контрольных функций.
IV. КОНТРОЛЬ КАЧЕСТВА ЛАБОРАТОРНОЙ ДИАГНОСТИКИ ТУБЕРКУЛЕЗА
Контроль качества лабораторных исследований осуществляется в нескольких направлениях:
а) внутрилабораторный контроль качества выполняемых исследований;
б) внешний контроль качества микроскопических и культуральных лабораторных исследований, включая:
i) заочную оценку качества с использованием контрольных образцов;
ii) повторный анализ клинических образцов и препаратов в лабораториях более высокого уровня;
iii) инспекционный контроль, осуществляемый в рамках лицензирования и аккредитации, в том числе кураторские визиты.
Федеральная система внешней оценки качества клинических лабораторных исследований (ФСВОК) совместно с федеральными и региональными референс-лабораториями контролирует клинико-диагностические и бактериологические лаборатории путем заочной оценки качества с использованием контрольных образцов.
Участие в ФСВОК является одним из основных и обязательных видов деятельности клинико-диагностических и бактериологических лабораторий по обеспечению требуемого качества выполняемых исследований.
Внешняя оценка качества лабораторных исследований позволяет своевременно выявить недостатки в работе лабораторий, оказать им организационно-методическую и консультативную помощь, выработать адекватные рекомендации по устранению обнаруживаемых ошибок и совершенствованию используемых методик.
Внешнюю оценку качества лабораторных исследований в рамках ФСВОК осуществляют лаборатории II, III и IV уровней совместно с Центром внешнего контроля качества клинических лабораторных исследований Минздрава России.
Федеральная и региональные референс-лаборатории совместно с Центром внешнего контроля качества клинических лабораторных исследований Минздрава России участвуют в:
- разработке методов внешней оценки качества микробиологических исследований при выявлении, диагностике и лечении туберкулеза;
- подготовке сопроводительной документации к контрольным образцам для участников ФСВОК;
- анализе результатов внешней оценки качества, мониторинге и повышении качества лабораторной диагностики туберкулеза;
- определении производственной базы, размещении заказов на изготовление контрольных образцов и выполнении их экспертного анализа;
- информировании лабораторий о результатах оценки выполненных исследований, оказании консультативно-методической помощи отдельным лабораториям;
- подготовке информации для органов управления здравоохранением о качестве лабораторной диагностики туберкулеза в отдельных регионах и в Российской Федерации в целом.
Приложение N 10
к Приказу Минздрава России
от 21 марта 2003 г. N 109
ИНСТРУКЦИЯ
ПО УНИФИЦИРОВАННЫМ МЕТОДАМ МИКРОСКОПИЧЕСКИХ ИССЛЕДОВАНИЙ
ДЛЯ ВЫЯВЛЕНИЯ КИСЛОТОУСТОЙЧИВЫХ МИКОБАКТЕРИЙ
В КЛИНИКО-ДИАГНОСТИЧЕСКИХ ЛАБОРАТОРИЯХ
ЛЕЧЕБНО-ПРОФИЛАКТИЧЕСКИХ УЧРЕЖДЕНИЙ
Обнаружение кислотоустойчивых микобактерий в диагностическом материале имеет важное значение для выявления бактериовыделителей - наиболее эпидемически опасных больных туберкулезом.
Присутствие кислотоустойчивых микобактерий в диагностическом материале может быть установлено при микроскопическом и/или культуральном исследовании. Однако микроскопическое исследование не позволяет дифференцировать микобактерии комплекса Mycobacterium tuberculosis (возбудителей туберкулеза) от нетуберкулезных ("атипичных") микобактерий - возбудителей микобактериозов, а также кислотоустойчивых сапрофитов, не вызывающих заболевания человека. Тем не менее, оно остается одним из основных на первичных этапах обследования больных, а также при динамическом наблюдении за состоянием микобактериальной популяции в процессе лечения. Преимущество бактериоскопии заключается в быстроте получения результата (от 1 часа) и относительной простоте исследования.
Видовая идентификация микобактерий, позволяющая с уверенностью отнести выявленные кислотоустойчивые микроорганизмы к возбудителю туберкулеза, возможна только при выделении культуры микобактерий.
I. ОБЩИЕ ПОЛОЖЕНИЯ
Метод прямой бактериоскопии является методом быстрого, доступного и экономически эффективного выявления и оценки содержания кислотоустойчивых микобактерий в нативном диагностическом материале (чаще всего в мокроте) без предварительной гомогенизации и обработки детергентами.
Исследование осуществляется с помощью световой микроскопии мазков, окрашенных по Ziehl-Neelsen, или люминесцентной микроскопии с окраской флюорохромными красителями. Результаты выражаются в полуколичественных категориях, отражающих содержание микобактерий в исследуемом препарате.
II. ПОКАЗАНИЯ И ПРОТИВОПОКАЗАНИЯ К ПРИМЕНЕНИЮ МЕТОДА
Метод осуществляется в клинико-диагностических лабораториях ОЛС при проведении первичного обследования у лиц с подозрением на заболевание туберкулезом:
- у лиц, обращающихся за медицинской помощью с респираторными жалобами и/или
- с симптомами интоксикации, характерными для туберкулеза ("выявление по обращаемости"),
- у лиц с изменениями, выявленными лучевыми методами, а также
- при активном обследовании лиц, входящих в группы риска по заболеванию туберкулезом.
Первичное бактериоскопическое обследование осуществляется всеми лечебно-профилактическими учреждениями системы здравоохранения и составляет диагностический минимум, дополняя клинико-рентгенологические симптомы, данные анамнеза пациента.
При положительных или сомнительных результатах первичного обследования, а также при отрицательных, но с наличием клинико-рентгенологических симптомов, пациент направляется в противотуберкулезное учреждение для подтверждения или исключения диагноза туберкулеза более совершенными диагностическими методами.
Противопоказаний к применению метода нет. Однако следует помнить, что результаты бактериоскопии не могут быть единственным основанием при постановке клинического диагноза.
III. ВОЗМОЖНОСТИ МЕТОДА МИКРОСКОПИЧЕСКОГО ИССЛЕДОВАНИЯ
ПРИ ВЫЯВЛЕНИИ КИСЛОТОУСТОЙЧИВЫХ МИКОБАКТЕРИЙ
Пределы метода световой микроскопии при окраске мазков по Ziehl-Neelsen позволяют выявить кислотоустойчивые микобактерии при их содержании порядка 5000 - 10000 и более микробных клеток в 1 мл мокроты, что характерно для больных с прогрессирующими формами процесса. Больные с малыми формами заболевания без деструкции легочной ткани выделяют значительно меньшее количество микобактерий, что может быть ниже предела обнаружения методом микроскопического исследования.
Чувствительность этого метода можно повысить, используя кратность обследования пациента. В большинстве стран при первичном выявлении больного туберкулезом практикуется сбор и исследование не менее 3 проб мокроты. Результаты многочисленных исследований показали, что многократные микроскопические обследования больного позволяют распознавать более 90% случаев бациллярных форм туберкулеза. Установлено, что результативность микроскопической диагностики легочного туберкулеза повышается следующим образом: при однократном исследовании выявляется 80 - 83% бактериовыделителей, двукратном - на 10 - 14% больше и при исследовании трех проб мокроты - еще на 5 - 8% больше.
Таким образом, при подозрении на легочную форму туберкулеза следует исследовать не менее трех проб мокроты.
Эффективность бактериоскопии существенно возрастает, если контролируется качество собираемого материала. Нарушение технологий подготовки мазков может быть причиной отрицательного результата микроскопического исследования.
Отрицательный результат микроскопического исследования не исключает диагноз туберкулеза, так как в мокроте пациентов может содержаться меньше микобактерий, чем позволяет выявить микроскопия.
IV. ОРГАНИЗАЦИЯ РАБОЧЕГО МЕСТА И ОБОРУДОВАНИЕ
ДЛЯ МИКРОСКОПИЧЕСКИХ ИССЛЕДОВАНИЙ
В лабораториях, функции которых ограничены только микроскопическим исследованием мазков из нативного материала, рекомендуется использовать световую микроскопию. Микроскопическое исследование на кислотоустойчивые микобактерии должно проводиться в отдельной комнате с соблюдением правил безопасности и поточности движения и обработки материала. В объединенных клинико-диагностических лабораториях для микроскопических исследований на кислотоустойчивые микобактерии должно выделяться отдельное помещение. Стены, потолки и полы должны быть покрыты гладким, не адсорбирующим материалом, который можно легко мыть и дезинфицировать. Кроме того, этот материал должен быть устойчивым к химическим реактивам, используемым в лаборатории. Пол не должен быть скользким, межкомнатные пороги отсутствовать. Необходимо достаточное освещение.
В помещении для микроскопии должно быть четыре зоны:
I. Зона для приема и регистрации диагностического материала:
1. Окно для приема образцов.
2. Рабочий стол для осмотра, дезинфекции и последующей регистрации поступающих образцов.
3. Полка для хранения бланков с результатами анализов.
II. Зона для приготовления и окраски мазков:
4. Стол для приготовления мазков (желательно под вытяжкой или в боксе с наличием вытяжного устройства).
5. Контейнер для отработанных инфекционных материалов.
6. Лабораторная раковина для окрашивания мазков.
7. Вспомогательный рабочий стол для сушки мазков.
III. Рабочее место для микроскопии:
8. Стол для микроскопии.
9. Раковина для мытья рук.
IV. Место для регистрации результатов исследований:
10. Стол для учета и регистрации результатов исследований.
11. Рабочий стол и весы.
12. Шкаф для посуды и реактивов.
Помещение должно иметь, по крайней мере, 2 раковины (или одну раковину с двумя отделениями - для окраски мазков и для мытья рук) и четыре стола или 4 изолированных рабочих места.
Столы должны быть удобными для работы. Рабочие поверхности должны быть широкими, гладкими, легко обрабатываться и дезинфицироваться, быть устойчивыми к применяемым химическим веществам.
В лаборатории должны использоваться стулья, высоту сиденья которых можно регулировать.
Необходимо иметь достаточно места для хранения реактивов и архива исследованных мазков.
Доступ в лабораторию должны иметь только ее сотрудники. Диагностический материал поступает в лабораторию через окно для приема на специальный стол. На этом столе должен иметься специальный легко дезинфицируемый лоток, на котором производят осмотр флаконов с материалом. При наличии следов протечки необходимо уничтожить (автоклавирование или кипячение) поврежденный флакон, продезинфицировать обнаруженные вне его следы протечки и запросить новый образец, сделав отметку в сопроводительном бланке.
По завершении приема материала, проверки правильности маркировки поступивших образцов и ее соответствия данным направлений и сопроводительных документов соответствующую информацию вносят в регистрационный лабораторный журнал. Затем материал передают в основную рабочую зону для приготовления мазков.
Место для микроскопии включает рабочий стол с микроскопом.
По завершении микроскопического исследования в следующей зоне лаборатории результаты микроскопии заносят в лабораторный регистрационный журнал и в специальные бланки результатов анализа.
Бланки с результатами анализов передают в зону приема материала, откуда они передаются в соответствующие подразделения или учреждения, направившие материал для исследования.
Рекомендуемый список оборудования, реактивов и расходных материалов, необходимых для работы лабораторий, осуществляющих прямую микроскопию мазка с окраской по Ziehl-Neelsen или флюорохромными красителями, представлен в Приложении N 1 настоящей Инструкции.
V. РЕЖИМЫ И КРАТНОСТЬ МИКРОСКОПИЧЕСКОГО
ОБСЛЕДОВАНИЯ ПАЦИЕНТОВ
При первом обращении больного к врачу с симптомами, подозрительными на туберкулез, необходимо в течение 2 - 3 дней исследовать не менее 3 порций мокроты, собранных под наблюдением медицинского персонала.
Для того, чтобы уменьшить число ежедневных визитов пациента в лечебное учреждение для посещения врача и сдачи 3 утренних проб мокроты (это потребует 3 - 4 последовательных визита), практикуется следующая тактика.
Первую пробу мокроты пациент собирает при первом посещении лечебного учреждения под непосредственным наблюдением медицинского работника (см. ниже). По завершении процедуры сбора мокроты пациент получает стерильный флакон для сбора мокроты на следующий день. Одновременно медицинский работник, ответственный за сбор материала, объясняет пациенту необходимость сбора мокроты и правила ее сбора в домашних условиях.
Вторую пробу пациенту предлагается собирать самостоятельно утром следующего дня и доставить ее в лабораторию.
Третья проба собирается под наблюдением медицинского работника в день второго посещения после сдачи второй пробы материала.
Результативность бактериоскопического исследования непосредственно зависит от качества диагностического материала. В случаях, если в направлении на исследование указана мокрота, именно этот патологический материал должен быть доставлен и исследован в лаборатории. Материал в виде слюны не должен подменять мокроту.
VI. СБОР ДИАГНОСТИЧЕСКОГО МАТЕРИАЛА
Материал для исследования на кислотоустойчивые микобактерии собирают в стерильные флаконы с плотно завинчивающимися крышками. Применение герметизированных флаконов преследует двоякую цель:
- предотвращение просачивания содержимого и загрязнения окружающей больного среды чрезвычайно стойкими к физическим воздействиям микобактериями и предохранение сохраняющегося во флаконе исследуемого материала от загрязнения широко распространенными в окружающей среде кислотоустойчивыми микобактериями.
В связи с этим флаконы для сбора качественного диагностического материала должны отвечать ряду обязательных требований:
- должны быть изготовлены из ударостойкого материала, не допускающего просачивания жидкости; желательно использовать флаконы одноразового применения (контейнеры для сбора материала), изготовленные из горючего материала, легко поддающегося расплавлению при автоклавировании или сжигании;
- флаконы должны иметь удобные, плотно завинчивающиеся или герметически закрывающиеся крышки;
- объем флаконов должен составлять 20 - 50 мл, что вполне достаточно для проведения всех видов исследований;
- флаконы должны иметь широкое отверстие (не менее 35 мм в диаметре), чтобы пациент мог легко сплевывать мокроту внутрь флакона, не подвергая загрязнению его наружную поверхность;
- флаконы должны быть изготовлены из прозрачного материала, чтобы можно было оценить количество и качество собранной пробы, не открывая крышку;
- материал, из которого изготовлены флаконы, должен легко подвергаться маркировке и надежно сохранять ее на всем протяжении хранения, транспортировки и проведения исследования.
При отсутствии возможности использовать одноразовые флаконы можно применять толстостенные флаконы из стекла (карманные плевательницы многоразового пользования).
Перед выдачей пациенту такие плевательницы должны быть подвергнуты стерилизации, тщательно вымыты и повторно простерилизованы. При применении флаконов многоразового пользования во избежание лабораторного загрязнения диагностического материала необходимо постоянно следить за качеством мытья и стерилизации этих флаконов.
Для получения оптимальных результатов при исследовании клинических материалов необходимо соблюдать следующие условия:
- при исследовании мокроты желательно соблюдать правила сбора материала, изложенные выше;
- собранный материал необходимо как можно быстрее доставлять в лабораторию; в случае невозможности немедленной доставки материал сохраняется в холодильнике при 5 - 10 °C не более 3 дней; при более длительном хранении во избежание получения неверных результатов необходима консервация материала;
- при перевозке материала необходимо тщательно следить за сохранностью флаконов и точностью маркировки.
Для исследования на туберкулез используется разнообразный материал. Так как туберкулез легких является наиболее частой формой туберкулезного поражения, основной материал составляют мокрота и другие виды отделяемого трахеобронхиального дерева.
При легочных процессах чаще всего исследуют следующие материалы: мокроту; отделяемое верхних дыхательных путей, полученное после аэрозольной ингаляции; промывные воды бронхов; бронхоальвеолярные смывы; материал, получаемый при бронхоскопии, транстрахеальной и внутрилегочной биопсии; аспират из бронхов; мазки из гортани; экссудаты; промывные воды желудка (преимущественно у детей).
Мокрота. У пациентов, выделяющих мокроту в достаточном количестве, для исследования собирают ее утреннюю порцию. Качественным материалом можно считать мокроту, имеющую слизистый или слизисто-гнойный характер, а также содержащую плотные белесоватые включения. Желтоватый, серый или бурый цвет мокроты позволяет предположить диагностическую ценность материала. Достаточный объем исследуемой порции мокроты составляет 3 - 5 мл, однако допустимо исследование и меньших по объему порций. Некоторые больные выделяют микобактерии нерегулярно, поэтому в целях повышения информативности практикуется повторное (до 3 раз) исследование мокроты. Такая тактика позволяет повысить число положительных находок.
Сбор мокроты для исследования на кислотоустойчивые микобактерии - весьма ответственный этап диагностической процедуры, от четкости проведения которого во многом зависит результат исследования.
При сборе мокроты необходимо иметь в виду, что в момент ее откашливания создается высокий риск воздушно-капельного распространения инфекции. В связи с этим желательно, чтобы сбор мокроты производился в специально выделенном для этих целей отдельном хорошо вентилируемом помещении, оснащенном бактерицидной лампой и средствами дезинфекции, или на открытом воздухе. В промежутках между посещениями отдельных пациентов помещение должно хорошо вентилироваться, чтобы избежать или значительно снизить риск нозокомиального инфицирования.
Сбор мокроты должен производиться в присутствии и при непосредственном участии медицинского персонала.
1. Лицам, ответственным за сбор мокроты, следует объяснить пациенту причины исследования и необходимость откашливать не слюну или носоглоточную слизь, а содержимое глубоких отделов дыхательных путей, что достигается в результате продуктивного кашля, возникающего после нескольких глубоких вдохов.
2. Необходимо предупредить пациента, что он должен предварительно почистить зубы и прополоскать полость рта кипяченой водой, что позволяет механически удалить основную часть вегетирующей в ротовой полости микрофлоры и остатки пищи, загрязняющие мокроту и затрудняющие ее обработку.
3. Участвующий в сбире мокроты медицинский работник в маске, резиновых перчатках и резиновом фартуке должен находиться за спиной пациента, выбирая свое положение таким образом, чтобы направление движения воздуха было от него к пациенту. Медицинский работник должен открыть стерильный флакон для сбора мокроты, снять с него крышку и передать его пациенту.
4. Стоя позади пациента, следует рекомендовать ему держать флакон как можно ближе к губам и сразу же сплевывать в него мокроту по мере ее откашливания. Выделение мокроты усиливается после одного или нескольких глубоких вдохов.
5. По завершении сбора мокроты медицинский работник должен закрыть флакон крышкой, оценить количество и качество собранного материала, занести эти данные в направление. Флакон с собранной порцией мокроты тщательно закрывают завинчивающейся крышкой, маркируют и помещают в специальный бикс или ящик для транспортировки в лабораторию.
Если же пациент не выделяет мокроту или выделяет ее только эпизодически и в скудном количестве, то накануне вечером и рано утром в день сбора мокроты следует дать ему отхаркивающее средство или применить раздражающие ингаляции. Последние провоцируют усиление секреции бронхов, кашель и отделение мокроты. Собранный таким образом материал не подлежит консервации, поэтому приготовление мазков из такого материала необходимо производить в день его сбора.
Для аэрозольных ингаляций пользуются портативными или стационарными аэрозольными ингаляторами. Для проведения ингаляции рекомендуется использовать раствор, в 1 л которого содержится 150 г хлорида натрия (NaCl) и 30 г бикарбоната натрия (Na2CO3). В целях предотвращения загрязнения раствора кислотоустойчивыми сапрофитами, которые нередко содержатся в водопроводной воде и могут привести при микроскопическом исследовании к получению ложноположительного результата, для приготовления раствора используется стерильная дистиллированная вода. Для провокации выделения мокроты необходимо вдохнуть от 30 до 60 мл подогретого до 42 - 45 °C раствора. Продолжительность ингаляции должна составлять не менее 10 - 15 минут. Так как вдыхаемый во время процедуры ингаляции раствор вызывает усиленную саливацию еще до появления кашля и отделения мокроты, в первые минуты после завершения процедуры пациент должен сплюнуть слюну в специально приготовленный лоток с 5% раствором хлорамина или другого дезинфицирующего средства и только после этого собрать мокроту для исследования.
В связи с тем, что аэрозольная ингаляция вызывает выделение водянистого секрета, напоминающего по консистенции слюну, во избежание выбраковки материала в направлении и на флаконе с материалом должна быть обязательная маркировка, указывающая на то, что материал получен после аэрозольной ингаляции.
У большинства пациентов после аэрозольной ингаляции в течение нескольких часов наблюдается остаточная гиперсекреция бронхиального содержимого, поэтому пациенту рекомендуется в течение суток после ингаляции собрать мокроту для второго исследования.
При отсутствии мокроты, невозможности проведения аэрозольной ингаляции или ее безуспешности для исследования на микобактерии берут промывные воды бронхов или желудка.
Промывные воды бронхов. Сбор промывных вод бронхов производится врачом-отоларингологом, поэтому эта процедура доступна только в тех лечебных учреждениях, в которых имеется такой специалист. Пациенту во время вдоха вводят шприцем в трахею 5 - 7 мл стерильного изотонического раствора, который вызывает кашлевой рефлекс. При этом вместе с изотоническим раствором откашливается секрет из глубоких отделов бронхиального дерева. Промывные воды бронхов собирают в стерильный флакон и немедленно направляют в лабораторию.
Пациентам с выраженным глоточным рефлексом указанную процедуру производят после предварительной анестезии надгортанника, гортани и задней стенки глотки.
Более информативным материалом для исследования является материал, получаемый при бронхологических исследованиях: аспират из трахеи и дренирующих бронхов, бронхоальвеолярная лаважная жидкость (БАЛ), а также материалы прицельной катетер- и щеточной биопсии.
Промывные воды желудка исследуют преимущественно у детей младшего возраста, которые плохо откашливают мокроту и часто проглатывают ее. Во избежание смешивания проглоченной мокроты с пищей промывные воды желудка следует брать натощак. Последний прием пищи должен быть не менее чем за 12 часов до взятия промывных вод желудка. Перед забором материала для нейтрализации желудочного содержимого пациенту дают выпить 100 - 150 мл раствора питьевой соды (1 чайная ложка питьевой соды на 1 стакан воды). Раствор приготавливается на стерильной дистиллированной воде для исключения возможности попадания в желудок кислотоустойчивых сапрофитов, которые могут содержаться в водопроводной воде. После этого вводят желудочный зонд и собирают содержимое желудка в стерильный флакон. Материал немедленно доставляют в лабораторию и подвергают обработке, чтобы исключить повреждающее влияние на возбудителя содержащихся в материале желудочных ферментов.
Особенно результативен метод получения промывных вод желудка в сочетании с предварительной аэрозольной ингаляцией. Промывные воды желудка следует забирать через 30 мин. после аэрозольной ингаляции. Такая комбинация двух указанных методов позволяет получать значительно больший процент положительных результатов, чем каждый из них в отдельности. Этот метод получения диагностического материала может оказаться полезным также у пациентов с подавленным кашлевым рефлексом, у которых не удается получить материал даже при провоцирующих ингаляциях.
При внелегочных формах заболевания микобактерии могут поражать практически любой орган, поэтому для исследования пригоден самый разнообразный материал: различные тканевые жидкости (спинномозговая, плевральная, перикардиальная, синовиальная, асцитическая, кровь, гной), пунктаты костного мозга, резецированные ткани того или иного органа, полученные при биопсиях или оперативных вмешательствах, гнойно-некротические массы, грануляции, соскобы синовиальных оболочек, лимфатические узлы или пунктаты их содержимого.
Жидкий материал подлежит обязательному центрифугированию с последующей микроскопией осадка.
При внелегочных формах туберкулеза наряду с материалом из очага поражения желательно параллельно исследовать мокроту, так как внелегочные формы туберкулеза нередко сочетаются с поражением органов дыхания.
Моча (средняя или вся утренняя порция) собирается в стерильную посуду после тщательного туалета наружных половых органов. В лаборатории мочу центрифугируют, используя метод накопления осадка. В дальнейшем исследуют осадок.
В связи с высокой опасностью загрязнения мочи при сборе и низкой результативностью микроскопического исследования анализ мочи на микобактерии должен предусматривать обязательное троекратное исследование осадка.
VII. ХРАНЕНИЕ И ТРАНСПОРТИРОВКА ДИАГНОСТИЧЕСКОГО МАТЕРИАЛА
Хранение материала. Если в данном учреждении не проводятся микроскопические исследования на выявление кислотоустойчивых микобактерий, собранный диагностический материал должен как можно быстрее централизованно доставляться в лабораторию. До момента отправки в лабораторию герметично закрытые флаконы с материалом хранятся в холодильнике, который по окончании каждого рабочего дня опечатывается и запирается. Срок сохранения материала в холодильнике без добавления консервирующих средств не должен превышать 48 - 72 часов. При более длительном хранении необходимо применить консервирующие средства.
Транспортировка. Во время транспортировки материал следует предохранять от воздействия прямых солнечных лучей и тепла. Если транспортировка и хранение занимают не более 48 - 72 часов, материал можно пересылать без консервации. В летний период (особенно в районах с теплым климатом) консервация необходима, если транспортировка занимает более 24 часов. В условиях Крайнего Севера диагностический материал может подвергаться воздействию значительных колебаний температуры. Необходимо иметь в виду, что допускается пересылка материала в замороженном состоянии без консервации. Недопустимо после размораживания повторное замораживание диагностического материала, что ведет к нарушению структуры и тинкториальных свойств бактериальных клеток.
Для транспортировки материала рекомендуется пользоваться биксами или специальными транспортировочными ящиками (контейнерами) с мягкими легко стерилизующимися прокладками на дне и с гнездами или прокладками для флаконов и/или пробирок. Флаконы или пробирки (желательно пластиковые одноразового использования) с диагностическим материалом должны быть плотно закупорены или снабжены завинчивающимися крышками с прокладками. Во избежание протечки жидких материалов и нарушения целости флаконов они должны быть закреплены в транспортировочных ящиках в вертикальном положении и снабжены внешними прокладками, предохраняющими их от повреждения. Прокладки должны быть выполнены из материалов, обладающих высокой адсорбционной способностью, с тем, чтобы в случае протечки они могли адсорбировать жидкость и ограничить участок загрязнения в пределах транспортировочного контейнера.
Мазки для микроскопического исследования транспортируются в специальных планшетах. Для предохранения от перекрестной контаминации при транспортировке они не должны касаться друг друга.
Каждая проба материала должна быть промаркирована, иметь соответствующее направление, а вся партия - заполненный сопроводительный лист (см. Приложение N 2).
Во избежание инфицирования бланков направлений и сопроводительных документов желательно помещать их в чистый конверт или полиэтиленовый пакет и передавать непосредственно в руки водителю автотранспорта, не помещая их в транспортировочный контейнер.
Категорически запрещается заворачивать флакон с материалом в бланк направления. Это необходимо объяснить больному и работнику, ответственному за сбор и транспортировку материала.
На всех этапах сбора, оформления сопроводительных документов, хранения и транспортировки материала работники лаборатории должны проводить инструктаж лиц, непосредственно ответственных за сбор и транспортировку диагностического материала, контролировать качество материала, правильность консервации и транспортировки и своевременность доставки в лабораторию.
При поступлении материала, не отвечающего вышеуказанным требованиям, а также при отсутствии направления и/или маркировки (этикетки) на флаконе с материалом он подлежит уничтожению с обязательным извещением об этом учреждения, направившего материал. Перечисленные вопросы находятся в компетенции руководителя лаборатории.
Вопрос доставки диагностического материала, и/или "мазков", решается в субъектах Российской Федерации в установленном порядке.
График работы сотрудников лаборатории должен предусматривать прием, регистрацию и немедленную обработку доставленного диагностического материала (мазков), а также выдачу взамен стерильной посуды и пр. Возможна передача ответов предыдущих анализов.
Перед отправлением транспортного средства, перевозящего материал, а также при приеме доставленного материала в лаборатории обязательна проверка следующих положений:
- число доставленных в лабораторию флаконов с материалом должно соответствовать их числу, указанному в сопроводительном листе;
- идентификационный номер пробы материала должен быть нанесен на этикетку или боковую поверхность контейнера с материалом; во избежание ошибок при последующих манипуляциях не допускается нанесение маркировки на крышку флакона;
- идентификационный номер маркировки каждого флакона с материалом должен точно соответствовать номеру, указанному в сопроводительном листе;
- каждая проба материала должна иметь заполненный бланк направления с указанием характера необходимого исследования;
- каждая партия материала должна иметь сопроводительный лист, в котором должны быть указаны необходимые данные каждого пациента (см. Приложение N 2 данной Инструкции);
- в сопроводительном листе должны быть указаны дата, время отправки материала и подпись сотрудника, ответственного за отправку.
Сопроводительный лист составляется в 2 экземплярах: один заполненный экземпляр передается в лабораторию; другой - с подписью сотрудника, принявшего материал для исследования, - возвращается в учреждение, направившее материал в лабораторию.
VIII. ПРАВИЛА РАБОТЫ С ДИАГНОСТИЧЕСКИМ МАТЕРИАЛОМ
8.1. Прием диагностического материала
Поступающие для исследования пробы материала принимают на отдельном столе, соблюдая следующие правила:
- прием поступающих проб и их осмотр следует, по возможности, проводить в одноразовых перчатках и масках;
- перед тем как открыть транспортировочный контейнер, необходимо протереть его наружную поверхность тампоном, смоченным соответствующим дезинфицирующим средством (например, 5% раствором хлорамина или фенола);
- аккуратно открыть крышку контейнера и проверить, нет ли на поверхности флаконов следов протечки материала. Ни в коем случае не использовать поврежденные флаконы (разбитые или с трещинами) - уничтожить их (автоклавирование или кипячение) и запросить новый образец, отметив в сопроводительном бланке;
- проверить наличие идентификационных номеров на флаконах с материалом и сверить их с номерами в сопроводительных документах;
- продезинфицировать внутреннюю поверхность транспортировочного контейнера;
- после работы с флаконами уничтожить одноразовые перчатки и вымыть руки с мылом;
- выдать водителю обменную стерильную посуду;
- подписать сопроводительные документы;
- занести в регистрационный лабораторный журнал сведения о каждом пациенте и полученном от него материале.
Бланки направлений следует желательно подвергнуть стерилизации в сухожаровом шкафу в течение 30 минут при 85 °C.
8.2. Техника безопасности при работе
с диагностическим материалом
Приготовление мазков для микроскопического исследования является весьма ответственной процедурой, во многом предопределяющей успех исследования. При этом необходимо иметь в виду, что это одна из самых эпидемически опасных процедур.
Возбудитель туберкулеза Mycobacterium tuberculosis распространяется преимущественно воздушным путем в составе аэрозольных частиц. В процессе подготовки материала для исследования создается высокий риск образования аэрозолей с капельными ядрами диаметром от 1 до 5 мкм. Именно эти мельчайшие частицы составляют ту фазу аэрозоля, которая способна при дыхании проникать в легочные альвеолы и оседать в них, формируя начало инфекционного процесса.
Для предупреждения случаев внутрилабораторного заражения необходимо свести к минимуму возможность образования аэрозолей. Для защиты лабораторных работников от инфицирующих частиц необходима хорошая вентиляция, защитная одежда, маски и неукоснительное соблюдение техники безопасности выполнения лабораторных процедур. Все меры безопасности должны быть направлены на то, чтобы избежать или свести к минимуму опасность заражения во время тех манипуляций, при выполнении которых наблюдается наибольшая возможность образования и рассеивания потенциально опасных инфекционных аэрозолей.
В лабораториях при микроскопическом исследовании основным источником образования инфекционных аэрозолей являются манипуляции по приготовлению мазков.
Оптимальным является приготовление мазков под вытяжкой или в боксе с наличием вытяжного устройства.
Аэрозоли могут образовываться в процессе следующих манипуляций:
- при открывании флаконов с материалом; эта манипуляция особенно опасна, если между наружной стенкой горлышка флакона и внутренней поверхностью крышки находятся частицы высохшей мокроты или если непосредственно перед открыванием флакон подвергался встряхиванию во время транспортировки;
- при приготовлении мазков путем нанесения материала на предметное стекло и распределении его по поверхности стекла;
- при прожигании не очищенных от остатков материала бактериологических петель, которые используются для переноса материала на стекло и приготовления мазка;
- при попытках фиксировать над горелкой невысохший влажный мазок, что приводит к вскипанию и разбрызгиванию частичек материала;
- при незамеченном в процессе работы попадании капель материала на рабочую поверхность столов и отсутствии последующей дезинфекции рабочих поверхностей.
Выполнение всех перечисленных манипуляций требует соблюдения особой осторожности, так как они связаны с высоким риском образования инфекционных аэрозолей.
8.3. Оценка качества и количества мокроты
При исследовании мокроты пациентов с подозрением на туберкулез понятие "качественная мокрота" имеет конкретное определение. Качественной является свежевыделенная мокрота из глубоких отделов дыхательных путей с минимальными примесями слюны или носоглоточной слизи. Наилучшим для исследования считают образец мокроты, в котором имеются слизистые или слизисто-гнойные комочки, что гораздо важнее количества собранной мокроты. Достаточно иметь 3 - 5 мл мокроты, но хорошие результаты исследования могут быть получены и при исследовании меньших объемов мокроты.
Индуцированная, т.е. полученная при аэрозольных ингаляциях или других манипуляциях, мокрота напоминает по внешнему виду и консистенции слюну. Важно, чтобы этот материал по ошибке не был удален как непригодный для исследования. Поэтому в сопроводительном документе необходимо отмечать, что материал был получен после аэрозольных ингаляций.
IX. ПРИГОТОВЛЕНИЕ МАЗКОВ ДЛЯ МИКРОСКОПИЧЕСКИХ ИССЛЕДОВАНИЙ
На практике используются два метода микроскопического исследования:
- метод прямой микроскопии, когда мазок приготавливается непосредственно из необработанного диагностического материала или его осадка (жидкий материал);
- метод микроскопии мазка из осадка материала, подготовленного для культурального исследования путем обработки гомогенизирующими и обеззараживающими средствами и последующего центрифугирования.
Первый метод широко применяется в тех лабораториях, в которых производится только микроскопическое исследование (клинико-диагностические лаборатории общей лечебной сети) с последующей окраской по методу Ziehl-Neelsen и исследованием в световом микроскопе. Однако этот метод менее информативен, чем микроскопия осадка, так как при подготовке осадка происходит его "обогащение" за счет освобождения микробов из окружающей их слизи и осаждения их при центрифугировании.
В тех случаях, когда мазок подвергается окраске флюорохромными красителями и исследуется в люминесцентном микроскопе, необходимо иметь в виду, что качественная и эффективная окраска флюорохромными красителями требует обязательного соблюдения кислотности (pH) мазка, а также освобождения микобактерий от окружающей их слизи, которая препятствует проникновению красителя в микробную клетку. Несоблюдение этих условий приводит к снижению эффективности люминесцентной микроскопии. Поэтому окраску люминесцентными красителями рекомендуется применять преимущественно при исследовании мазков, приготовленных из осадка материала, обработанного детергентами или муколитическими средствами.
9.1. Оборудование и реактивы для приготовления
мазков из диагностического материала при окраске
по методу Ziehl-Neelsen
Перед началом работы оборудование, реактивы и материалы необходимо разместить так, чтобы было удобно работать, и в дальнейшем стараться соблюдать этот привычный порядок.
Все манипуляции по приготовлению мазков должны быть стандартизованными, а для максимальной безопасности все материалы и реагенты всегда должны находиться на одних и тех же постоянных местах и располагаться в одном и том же порядке.
Для приготовления мазков необходимы:
- флаконы с поступившим в лабораторию исследуемым материалом;
- деревянные палочки (аппликаторы) или бактериологическая петля диаметром 3 мм для забора сгустков мокроты и распределения их на стекле;
- одноразовые предметные стекла (обезжиренные, без царапин и сколов), ГОСТ 9284-75;
- не смываемый при окраске маркировочный карандаш для нанесения идентификационного номера на стекло (алмазный карандаш);
- пинцет или щипцы для взятия предметных стекол с мазками;
- емкость (колба, стеклянная банка) с отмытым речным песком, залитым техническим спиртом (70°), для очистки бактериологической петли от остатков материала перед очередной стерилизацией ее в пламени горелки;
- спиртовка или газовая горелка Бунзена для прокаливания петли;
- одноразовые или стерильные стеклянные чашки Петри для отбора гнойных комочков мокроты (материала);
- стерильные пипетки на 10 и 5 мл для переноса мокроты в чашки Петри;
- лотки (подносы), выстланные фильтровальной бумагой, для просушивания приготовленных мазков;
- контейнеры для сбора и последующего автоклавирования инфицированного материала и загрязненной посуды. При отсутствии в лаборатории автоклава для обеззараживания посуды и отработанного диагностического материала используются специальные баки, в которых обеззараживание осуществляется путем кипячения;
- емкость с дезинфицирующим раствором для обработки поверхности стола или других объектов по окончании работы и при случайном попадании на них диагностического материала;
- ватные шарики для обработки загрязненных поверхностей дезинфицирующим раствором.
9.2. Подготовка предметных стекол
Процедура приготовления мазков начинается с подготовки предметных стекол. Необходимо использовать только новые, отмытые и обезжиренные в спирте или смеси Никифорова (96° этиловый спирт + эфир в соотношении 1:1) стекла без царапин и сколов. При повторном использовании стекла могут быть недостаточно хорошо отмыты от предыдущего материала, что может привести к получению ложноположительных результатов. Не рекомендуется использовать саморезанные стекла, которые приводят к значительным аберрациям исследуемого изображения. Стекла должны соответствовать ГОСТу.
Стекла, на которых при микроскопическом исследовании были обнаружены кислотоустойчивые микобактерии, сохраняются в лаборатории в течение 1 года, а затем подлежат обязательному уничтожению и не должны использоваться повторно.
Новые предметные стекла кипятят 15 минут в 1% растворе питьевой соды (10 г двууглекислого натрия на 1 л воды), промывают в 1% растворе соляной кислоты (к 1 л воды добавляют 10 мл концентрированной соляной кислоты), а затем в проточной воде. Протирают насухо.
Для обезжиривания вымытые и высушенные стекла помещают в герметически закрытые емкости со смесью Никифорова или с 96° этиловым спиртом. Стекла должны подвергаться обезжириванию в течение суток. Непосредственно перед приготовлением мазков стекла повторно протираются насухо.
9.3. Приготовление мазков из нативного материала
Как указывалось выше, мазок может быть приготовлен непосредственно из нативного (необработанного) материала или его осадка (при исследовании жидких материалов).
Если мазок будет окрашиваться по методу Ziehl-Neelsen и исследоваться в световом микроскопе, pH мазка не корригируется.
В случае окраски флюорохромными красителями для исследования в люминесцентном микроскопе перед нанесением материала на предметное стекло необходимо добиться нейтрального значения pH (6,8 - 7,0). Уровень pH осадка определяют с помощью бумажной индикаторной полоски.
Перед приготовлением мазка на один конец стекла (или его матовую часть) наносят полный номер пробы исследуемого материала, под которым он зарегистрирован в лабораторном регистрационном журнале при приеме материала. Номер наносят с помощью алмазного карандаша или несмываемого маркера с таким расчетом, чтобы в процессе окраски этот номер сохранился.
Не следует касаться чистой поверхности стекла руками или перчатками.
Приготовление мазков для прямой микроскопии из нативной мокроты.
Если материал поступил в емкость, в которой невозможно обнаружить и выбрать частицы для приготовления мазка, его переносят в чашку Петри, под дно которой подложена черная бумага. При этом проявляют известную осторожность, чтобы избежать образования аэрозолей.
Так как в необработанной нативной мокроте микобактерии наиболее часто располагаются в плотных комочках распада тканей, следует иметь в виду, что результат микроскопического исследования в значительной степени зависит от правильности выбора этих гнойных комочков.
При приготовлении мазков наиболее удобно пользоваться деревянной палочкой, которую перед работой разламывают пополам. Затем из разных участков образца мокроты выбирают 2 - 3 наиболее плотных гнойных небольших комочка, переносят их на стекло, при необходимости разминают его и равномерно распределяют тонким слоем в центре стекла на поверхности приблизительно размером 1 x 2 см в виде овала. Забор комочков производят с помощью сломанных концов палочки, что обеспечивает более надежную фиксацию материала к палочке и облегчает последующее его нанесение на поверхность предметного стекла и приготовление мазка посредством растирания.
На одно предметное стекло следует наносить только один мазок.
Использованные для приготовления мазка палочки удаляют в банку с дезинфицирующим раствором или в контейнер с отработанным заразным материалом. Для каждой порции мокроты используется новая чистая палочка.
Практикуется также приготовление мазков с помощью бактериологических петель или препаровальных игл. Удобно пользоваться двумя петлями или иглами. В случае, когда мазок готовят с помощью бактериологической петли, она может быть использована повторно после очистки от остатков мокроты путем 2 - 3-кратного погружения ее в банку с песком, залитым спиртом, и последующего прожигания в пламени горелки до появления красного цвета. После прокаливания петлю следует охладить, оставив ее на 1 - 2 минуты в штативе-петледержателе.
Песок для очистки петель может использоваться длительное время при условии периодического обновления раствора спирта с таким расчетом, чтобы его уровень превышал уровень песка не менее чем на 3 см.
Приготовления мазка из осадка необработанного нативного материала. Такие мазки приготавливают из полученного после центрифугирования осадка любого жидкого диагностического материала (бронхоальвеолярные смывы, промывные воды бронхов или желудка, моча, пунктаты из закрытых полостей, экссудаты и др.). Осадок представляет собой обогащенную фракцию диагностического материала и значительно чаще позволяет получить положительные результаты. Особенностью существования М.tuberculosis в жидкостях является способность их долгое время находиться во взвешенном состоянии. В связи с этим рекомендуется производить центрифугирование при 3000g (см. Приложение N 11 настоящего Приказа).
Для приготовления мазка надосадочную жидкость аккуратно удаляют, полученный в пробирке осадок перемешивают и с помощью пипетки наносят на стекло 1 - 2 капли осадка, распределяя его тонким слоем в центре стекла на площади не менее 1 см x 2 см.
Необходимо иметь в виду, что мазки из осадка жидких материалов (моча, промывные воды бронхов, экссудаты и пр.) легко смываются в процессе окраски. Поэтому мазки из осадка жидких материалов желательно приготавливать на стеклах, предварительно обработанных яичным белком.
Для этого белок куриного яйца в течение 30 - 40 минут взбивают с чистыми стерильными стеклянными бусами в стерильной посуде и оставляют на 1 - 1,5 часа при комнатной температуре. Затем жидкую часть взбитой смеси отбирают пипеткой, переносят ее в другую посуду и, смачивая в ней ватный тампон, аккуратно наносят ее на чистые обезжиренные предметные стекла, равномерно распределяя по 2/3 их поверхности. 1/3 предметного стекла оставляется не обработанной белком для последующего нанесения на нее номера пробы. Обработанные белком стекла раскладывают на чистой фильтровальной бумаге и высушивают при комнатной температуре. Стекла готовят накануне их использования. Срок хранения не превышает 2-х суток.
Другим способом закрепления осадка жидкого материала является использование сыворотки крови. На чистом стекле каплю сыворотки смешивают с 1 - 2 каплями осадка материала и распределяют смесь по стеклу.
При приготовлении мазка для микроскопического исследования необходимо добиваться правильной его толщины. Если мазок слишком тонкий и содержит мало материала, при микроскопическом исследовании можно получить ложноотрицательный результат.
Если мазок слишком толстый, это затрудняет его фиксацию, материал недостаточно плотно прикрепляется к стеклу и может быть частично или полностью удален при окраске. Кроме того, толстый мазок плохо просматривается при микроскопическом исследовании.
Не рекомендуется готовить мазки способом "растяжки" материала между двух предметных стекол. Такой способ сопровождается образованием биологически опасного аэрозоля.
Через правильно приготовленный неокрашенный мазок можно читать газетный шрифт, расположенный позади стекла на расстоянии 5 - 10 см.
Ограниченная площадь мазка (~ 1 см x 2 см в центре стекла) значительно повышает безопасность манипуляции и последующей микроскопии, так как периферические части и ребра предметного стекла остаются не загрязненными инфекционным материалом.
9.4. Фиксация мазков
Приготовленные вышеуказанным способом мазки помещают на 15 - 30 минут на лотки (подносы), выстланные фильтровальной бумагой, и высушивают при комнатной температуре в вытяжном шкафу или при отсутствии такового - на столе, в специально отведенном месте.
Ни в коем случае не допускается фиксация сырых мазков над пламенем горелки. При окраске по Ziehl-Neelsen стекла с высохшими мазками пинцетом или специальными щипцами берут за конец, на который нанесена маркировка, и трижды медленно проводят через верхнюю треть пламени спиртовки или газовой горелки до исчезновения признаков запотевания стекла. Общая продолжительность пребывания мазка в пламени не должна превышать 3 - 5 секунд. Затем стекла помещают на специальную подставку ("рельсы") для окрашивания.
При окраске мазков флюорохромными красителями рекомендуется фиксация в сухожаровом шкафу при 85 °C в течение 45 минут. Однако при отсутствии такой возможности допускается фиксация над пламенем горелки.
В плане охраны труда оптимальным является метод, предложенный A. Hain. Этот метод фиксации мазков используется как при окраске по Ziehl-Neelsen, так и люминесцентными красителями. Согласно этому методу предметные стекла с мазками раскладывают на жестяные или эмалированные подносы и помещают в сушильный шкаф, где сначала высушивают при 37 °C. Затем температуру повышают до 105 °C и, спустя 10 минут, шкаф выключают. При таком методе достигается надежное прикрепление материала к стеклу и гибель микобактерий, как находящихся в материале мазка, так и случайно попавших на поднос. Фиксирующая температура не должна превышать 105 °C, чтобы не изменить тинкториальные свойства микобактерий.
Высушенные и фиксированные мазки должны сразу же окрашиваться. Нефиксированные мазки ни в коем случае не должны оставляться открытыми на ночь, так как это увеличивает опасность распространения инфекции и возможность переноса ее насекомыми.
Фильтровальная бумага, которой был выстлан лоток (поднос), по окончании фиксации каждой серии мазков подлежит обязательному сжиганию или автоклавированию, а лоток обжигается спиртом. Лотки ежедневно выстилаются чистой бумагой.
X. МЕТОДЫ ОКРАСКИ ДИАГНОСТИЧЕСКИХ ПРЕПАРАТОВ
Для окраски мазков, приготовленных непосредственно из диагностического материала (метод прямой микроскопии), наиболее часто используется метод Ziehl-Neelsen. Однако при большом количестве исследуемых ежедневно мазков в целях ускорения процедуры микроскопии практикуется использование люминесцентной микроскопии.
10.1. Окраска препаратов для световой микроскопии
по методу Ziehl-Neelsen
Метод окраски по Ziehl-Neelsen является наиболее употребляемым и распространенным методом для выявления кислотоустойчивых микобактерий. Он основан на использовании нескольких специальных методических приемов:
- окраска фуксином (с подогреванием) - при одновременном воздействии нагревания и сильного протравливающего действия карболовой кислоты повышается способность красителя проникать в микробную клетку и особенно в структуры ее клеточной стенки, состоящей из липидов, миколовых кислот и восков. Обычные анилиновые красители не проникают в клеточную стенку микобактерий, и последние не окрашиваются;
- обесцвечивание (3 мин.) - последующая обработка мазка 25% раствором серной кислоты или 3% раствором солянокислого спирта приводит к обесцвечиванию красителя, проникшего в структуры, не обладающие достаточной гидрофобностью и стойкостью к разрушению в кислоте (кислотоустойчивостью). Только кислото- и спиртоустойчивые микроорганизмы стойко удерживают краситель и остаются после обесцвечивания окрашенными в малиново-красный цвет;
- контрастирующая окраска (1 мин.) - обесцвеченные элементы мазка докрашивают метиленовым синим для придания контрастности препарату.
10.2. Оборудование и реактивы для окраски
по методу Ziehl-Neelsen
Для окраски мазков по методу Ziehl-Neelsen необходимы:
- раковина или специальный вместительный лоток для окраски;
- специальный штатив ("рельсы") для окраски мазков на предметных стеклах;
- пинцет или щипцы для взятия предметных стекол с мазками;
- газовая или спиртовая горелка для фиксации препарата (если мазки не фиксированы в сушильном шкафу) и подогревания его при окрашивании карболовым фуксином;
- металлический стержень для приготовления ватного тампона, который используется вместо горелки для подогревания препарата при окрашивании карболовым фуксином;
- фильтровальная бумага размером ~ 4 x 1,5 см для окраски мазков карболовым фуксином;
- раствор карболового фуксина;
- 25% раствор серной кислоты или 3% раствор солянокислого спирта;
- дистиллированная вода для промывания мазков;
- 0,3% раствор хлорида метиленового синего;
- штатив для просушивания окрашенных стекол на воздухе в вертикальном или наклонном положении.
Реактивы:
- спирт этиловый 96° марки ОП-2, ТУ 6-09-4512-77;
- кислота соляная концентрированная, ГОСТ 3118-77;
- кислота серная концентрированная, ГОСТ 4204-77;
- фенол кристаллический (карболовая кислота), ГОСТ 6417-72;
- фуксин основной, ТУ 6-09-3804-82;
- метиленовый синий хлорид, ТУ 6-09-945-75;
- глицерин, ЧДА, ГОСТ 6259-75;
- вода дистиллированная, ГОСТ 6709-72.
Приготовление растворов:
Раствор 1. Насыщенный спиртовой раствор фуксина:
- растереть в ступке 0,3 г основного фуксина с 2 - 3 каплями глицерина, добавить по каплям 10 мл 96° этилового спирта.
Раствор 2. Рабочий раствор фенола (5% водный раствор):
- расплавить 5 г кристаллического фенола путем легкого подогревания на водяной бане (температура плавления фенола - 41 °C). Добавить слегка подогретую дистиллированную воду до объема 100 мл.
Раствор 3. Рабочий раствор карболового фуксина:
- в 90 мл полученного раствора фенола (2) добавить 10 мл насыщенного раствора фуксина (1).
Раствор 4. Обесцвечивающие растворы:
а) Раствор серной кислоты
К 75 мл дистиллированной воды осторожно долить 25 мл концентрированной серной кислоты, постепенно наслаивая ее по стенкам сосуда. Смешать. Содержимое нагреется.
Никогда не добавляйте воду в кислоту.
б) Раствор солянокислого спирта
Вместо раствора серной кислоты для обесцвечивания можно использовать 3% солянокислый спирт:
|
Этиловый спирт 96°
|
97 мл
|
|
Концентрированная соляная кислота
|
3 мл.
|
К 97 мл спирта осторожно добавляют 3 мл концентрированной соляной кислоты.
Всегда осторожно вливайте кислоту в спирт, но не наоборот.
Раствор 5. Рабочий раствор метиленового синего:
- растворить 0,3 г хлорида метиленового синего в 100 мл дистиллированной воды.
Хранение растворов. Все приготовленные растворы должны быть профильтрованы через бумажный фильтр и помещены в герметически закрытые емкости из темного стекла. На каждой емкости должна быть надпись с названием содержащегося в ней раствора, датой его приготовления, сроком годности и указанием фамилии специалиста, готовившего раствор. Растворы хранят при комнатной температуре в темном месте.
Рабочий раствор карболового фуксина может храниться не более 2-х недель, так как после этого срока фуксин начинает выпадать в осадок, что изменяет заданные свойства раствора.
Другие рабочие растворы значительно более стойки при хранении. Однако рекомендуется готовить их одновременно с раствором карболового фуксина, т.е. через каждые 2 недели. Это позволит быть уверенным в качестве используемых красителей.
Процедура окраски:
- убедитесь, что подготовленные мазки фиксированы и промаркированы;
- препараты помещают на подставку ("рельсы") так, чтобы они не касались друг друга и расстояние между ними составляло порядка 1 см, а маркировка (номер) была направлена в одну сторону. Максимально на стандартные "рельсы" помещают не более 12 стекол;
- на каждое стекло накладывают полоску фильтровальной бумаги так, чтобы она полностью закрывала мазок. Это делают для того, чтобы краска не разливалась по стеклу. Одновременно за счет использования фильтровальной бумаги предотвращается осаждение на мазок кристаллов краски, которые при микроскопическом исследовании могут быть ошибочно приняты за кислотоустойчивые микобактерии;
- наливают на бумагу раствор карболового фуксина с избытком и нагревают препарат над пламенем горелки до легкого появления паров. При подогревании препарата следят за тем, чтобы краска не закипела, а фильтровальная бумага не высыхала. Подогретый мазок оставляют на 5 минут, чтобы краситель проник в клеточную стенку микобактерий и окрасил ее;
- пинцетом снимают и удаляют фильтровальную бумагу;
- осторожно смывают остатки краски слабой струей дистиллированной воды до тех пор, пока не прекратится видимое отхождение краски. При промывании мазков используют холодную воду или воду комнатной температуры;
- перед тем как нанести на стекло следующий раствор, щипцами или пинцетом берут каждое стекло за маркированный конец и наклоняют, чтобы с него стекла вода; это предотвращает разбавление следующего реактива;
- мазок обесцвечивают 3 минуты одним из обесцвечивающих растворов, полностью покрывая всю поверхность мазка;
- мазок тщательно промывают дистиллированной водой и докрашивают в течение 1 минуты, не превышая экспозицию, 0,3% раствором метиленового синего;
- вновь аккуратно промывают проточной водой, наклоняя каждое стекло, чтобы стекала вода;
- высушивают на открытом воздухе при комнатной температуре в вертикальном или наклонном положении.
Не следует промокать препарат.
В результате микобактерии туберкулеза окрашиваются в малиново-красный цвет, а другие микроорганизмы и клеточные элементы - в голубой.
При использовании 0,3% раствора метиленового синего для окраски фона препарата (контрастирующая окраска) следует иметь в виду, что при толстом мазке или превышении времени окраски этот краситель может как бы "скрыть" кислотоустойчивые микобактерии.
Если в процессе окраски произошло загрязнение краской нижней свободной от мазка поверхности предметного стекла, перед микроскопией следует аккуратно протереть ее тампоном, смоченным солянокислым спиртом.
Препарат исследуют с масляной иммерсией в световом микроскопе.
10.3. Окраска препаратов для люминесцентной микроскопии
Метод основан на наблюдении микроскопических объектов с использованием их способности к свечению. По сравнению с методами обычной микроскопии исследование в свете люминесценции обладает рядом преимуществ: цветное свечение, высокая степень контрастности светящихся объектов на темпом фоне, значительно большая площадь поля зрения.
Суть люминесцентной микроскопии заключается в том, что объекты (бактериальные клетки), окрашенные специальными красителями (флюорохромами), под действием облучения их ультрафиолетом испускают излучение в видимом спектре света. В случае, когда объект не окрашен специальными красителями, ультрафиолетовый свет, проходя через объектив и попадая на препарат, поглощается молекулярными структурами объекта и остается невидимым или почти невидимым для человеческого глаза. Если же какие-либо объекты окрашены специальным красителем, то молекулы красителя под действием ультрафиолета возбуждаются и начинают испускать кванты света в длинноволновой области, иначе говоря - светиться. В этом случае клетка становится источником света определенного спектра и хорошо видна на общем темном контрастном фоне препарата.
Источник света должен содержать в своем спектре длину волны, возбуждающую молекулы красителя, а светофильтры подбираются таким образом, чтобы добиться хорошего расхождения между длинами волн возбуждающего ультрафиолетового света и излучения, испускаемого возбужденными объектами.
При люминесцентной микроскопии используют специальный микроскоп. Источником света в нем служит кварц-галогеновая или ртутная лампа. Для красителей системы аурамин/родамин используют подборку из следующих фильтров (на примере микроскопа РПО8 ЛОМО):
- возбуждающий фильтр ФС 1-4,
- запирающий фильтр СЗС 21-2 и
- нейтральный фильтр БС 8-3.
Светофильтры возбуждения служат для выделения из потока излучения источника света тех лучей, которые обеспечивают возбуждение и свечение объекта; эти фильтры устанавливаются в ветви осветителя.
Запирающий светофильтр служит для ограничения (срезания) света возбуждения и пропускания только света люминесценции; этот фильтр устанавливается в наблюдательной ветви.
Наблюдательные (сменные) фильтры имеют разное назначение: фильтры для защиты глаз от попадания красных и инфракрасных лучей; теплозащитные фильтры и др. В отечественных микроскопах применяются фильтры из стекла БС8 для предохранения объектов микроскопии от выцветания.
Люминесцентные красители (аурамин ОО, родамин С и др.) связываются с воскоподобными структурами микробной клетки. При облучении окрашенных клеток возбуждающим источником света (определенный спектр ультрафиолетового излучения) они начинают светиться оранжевым или ярко-желтым светом на черном или темно-зеленом фоне.
За счет свечения вокруг клетки образуется ореол, благодаря которому видимые размеры светящейся клетки превышают ее физические размеры. В связи с этим окрашенные флюорохромными красителями препараты обычно исследуются при увеличении 250x - 450x, тогда как окрашенные фуксином - при увеличении 800x - 1000x. Разница в увеличении позволяет микроскописту видеть одновременно в 4 - 10 раз большее поле зрения, что существенно сокращает время, необходимое для просмотра мазка. Подсчитано, что если микроскопическое исследование необходимой площади мазка при окраске по Ziehl-Neelsen продолжается приблизительно 10 минут, то для исследования той же площади мазка методом люминесцентной микроскопии потребуется только 2 - 3 минуты.
Наряду с этим при люминесцентной микроскопии отмечается большая резкость и контрастность микроскопической картины, что повышает комфортность микроскопического исследования. Для глаза исследователя значительно легче обнаружить флюоресцирующие оранжевые или ярко-желтые микобактерии на темном (при гашении фона метиленовым синим или перманганатом калия) или темно-красном (при гашении фона акридиновым оранжевым) фоне, чем выявить красные микобактерии на голубом фоне клеточного детрита при окраске по Ziehl-Neelsen. Это делает метод люминесцентной микроскопии особенно ценным при исследовании олигобациллярного материала.
Указанные преимущества наиболее выражены при использовании люминесцентной микроскопии в лабораториях, выполняющих ежедневно большое число исследований (порядка 30 и более).
Мазки для люминесцентной микроскопии предпочтительно готовить из осадка после обработки материала детергентом с последующим отмыванием и центрифугированием. Перед нанесением материала осадка на предметное стекло необходимо добиться нейтрального значения pH (6,8 - 7,0). С этой целью осадок нейтрализуют несколькими каплями 6% раствора соляной кислоты или 6% едкого натра (в зависимости от метода обработки материала), тщательно встряхивают и с помощью бумажной индикаторной полоски определяют уровень pH (оптимально 6,8) осадка.
Во всех сомнительных случаях микроскопической картины для контроля следует использовать микроскопию мазка, повторно окрашенного по методу Ziehl-Neelsen.
10.4. Оборудование и реактивы для окраски
флюорохромными красителями
Для окраски препаратов флюорохромными красителями необходимы:
- раковина или специальный вместительный лоток для проведения окраски;
- специальный штатив ("рельсы") для окраски мазков на предметных стеклах;
- пинцет или щипцы для взятия предметных стекол с мазками:
- газовая или спиртовая горелка для фиксации препарата, если он не фиксирован ранее в сушильном шкафу;
- металлический стержень для приготовления ватного тампона, используемого вместо горелки для фиксации препарата перед окраской, если он не фиксирован ранее в сушильном шкафу;
- раствор флюоресцентных красителей;
- раствор для обесцвечивания мазков;
- раствор для гашения фона обесцвеченного мазка;
- емкость с дистиллированной водой для промывания мазков;
- штатив для просушивания окрашенных стекол на воздухе в вертикальном или наклонном положении.
При окраске флюорохромными красителями ни в коем случае нельзя подогревать мазки и пользоваться фильтровальной бумагой.
Промывание мазков в процессе окраски следует производить только дистиллированной водой, так как водопроводная вода содержит соединения хлора, которые могут изменять флюоресценцию.
Микроскопию производят по возможности сразу же после окончания процедуры окраски люминесцентными красителями и высыхания мазков. В случае невозможности проведения немедленной микроскопии окрашенные мазки рекомендуется сохранять, прикрыв черной бумагой во избежание ослабления флюоресценции.
При окраске мазков необходимо:
- избегать неполного обесцвечивания, т.к. кислотоустойчивые микобактерии практически не обесцвечиваются;
- не делать толстых мазков, так как это затрудняет обесцвечивание и фиксацию мазка на стекле.
Мазки, которые использовались для флюоресцентной микроскопии, в случае сомнений в истинности феномена кислотоустойчивости можно повторно окрасить по методу Ziehl-Neelsen.
В нашей стране наибольшее распространение получили следующие методы окраски микобактерий люминесцентными красителями.
10.4.1. Метод окраски аурамином ОО и родамином С
Реактивы:
- спирт этиловый 96° марки ОП-2, ТУ 6-09-4512-77;
- кислота соляная концентрированная, ГОСТ 3118-77;
- метиленовый синий хлорид, ТУ 6-09-945-75;
- аурамин ОО (аурамин О-Sigma);
- родамин С, ТУ-6-09-2463-77 (родамин В-Sigma);
- вода дистиллированная, ГОСТ 6709-72.
Приготовление растворов:
Раствор 1. Раствор аурамина - родамина:
|
Аурамин ОО
|
1,0 г
|
|
Родамин С
|
0,1 г
|
|
Вода дистиллированная
|
1000 мл.
|
Каждый краситель растворяют отдельно в 150 - 200 мл дистиллированной воды и помещают в термостат при 37 °C на 18 - 24 часа. Затем растворы сливают в одну емкость и доводят общий объем до 1000 мл. Приготовленный раствор красителей хранят в емкости из темного стекла в прохладном, защищенном от света месте.
Аурамин обладает канцерогенной активностью, поэтому не следует допускать попадания на кожу его порошка или раствора.
Раствор 2. Обесцвечивающий раствор:
|
Концентрированная соляная кислота
|
3 мл
|
|
Этиловый спирт 96°
|
97 мл.
|
Аккуратно добавить 3 мл концентрированной соляной кислоты к 97 мл этилового спирта.
Предупреждение: осторожно вливайте кислоту в спирт, но не наоборот.
Раствор 3. Гаситель фона:
|
Метиленовый синий хлорид
|
25 мг
|
|
Вода дистиллированная
|
100 мл.
|
В 100 мл дистиллированной воды растворить 25 мг метиленового синего хлорида.
Хранение растворов.
Написать на этикетке название раствора, концентрацию, дату приготовления и срок хранения. Растворы желательно хранить в темной посуде при комнатной температуре в течение 3 месяцев. Перед использованием растворов их просматривают для исключения преципитата. Если последний обнаружен, раствор можно профильтровать.
Процедура окраски:
- стекла с фиксированными мазками раскладывают на специальные штативы "рельсы" для окраски так, чтобы они не касались друг друга;
- мазки заливают раствором 1 на 1 час.
Предупреждение: нельзя нагревать мазки и использовать полоски фильтровальной бумаги;
- тщательно, но аккуратно промывают мазки дистиллированной водой;
- обесцвечивают раствором 2 (солянокислый спирт) в течение 3 минут;
- промывают дистиллированной водой;
- гашение фона осуществляют раствором 3 в течение 1 минуты. Если препарат имеет интенсивную синюю окраску, можно очень аккуратно повторно промыть его дистиллированной водой;
- мазки высушивают при комнатной температуре в вертикальном или наклонном положении.
10.4.2. Метод окраски аурамином О
Реактивы:
- спирт этиловый 96° марки ОП-2, ТУ 6-09-4512-77;
- кислота соляная концентрированная, ГОСТ 3118-77;
- фенол кристаллический (карболовая кислота), ГОСТ 6417-72;
- аурамин О-Sigma (2465-27-2);
- акридиновый оранжевый, С.I.46005 или перманганат калия, ГОСТ 10163-76;
- вода дистиллированная, ГОСТ 6709-72;
- безводный двузамещенный фосфат натрия, ГОСТ 4172-66.
Приготовление растворов:
Раствор 1. Спиртовой раствор аурамина О:
|
Аурамин
|
0,1 г
|
|
Этиловый спирт 96°
|
10 мл.
|
Растворить аурамин в спирте.
Раствор 2. Раствор фенола:
|
Фенол кристаллический
|
3,0 г
|
|
Дистиллированная вода
|
87 мл.
|
Расплавить кристаллы фенола (температура плавления 41 °C) и растворить его в дистиллированной воде, пользуясь подогреванием на водяной бане. Довести общий объем до 90 мл.
Раствор аурамина О. Смешать растворы 1 и 2 и перелить в плотно закрывающуюся емкость из темного стекла, которую необходимо хранить в прохладном затемненном месте. В процессе хранения раствор может стать мутным, однако это не влияет на качество окрашивания.
Раствор 3. Обесцвечивающий раствор:
|
Концентрированная соляная кислота
|
0,5 мл
|
|
Технический 70° этиловый спирт
|
100 мл.
|
Аккуратно добавить концентрированную соляную кислоту к 70° этиловому спирту.
Растворы 4. Гасители фона:
Для дополнительного окрашивания препаратов можно использовать растворы перманганата калия или акридинового оранжевого.
а) Раствор перманганата калия:
|
Перманганат калия (KMnO4)
|
0,5 г
|
|
Дистиллированная вода
|
100 мл.
|
Растворить пермганганат калия в дистиллированной воде и перелить в плотно закрывающуюся бутыль из темного стекла. На этикетке обозначить название раствора, дату приготовления и срок годности. Готовый раствор может храниться при комнатной температуре в течение 3 месяцев.
б) Раствор акридинового оранжевого:
|
Безводный двузамещенный фосфат натрия (Na2HPO4)
|
0,01 г
|
|
Дистиллированная вода
|
100 мл
|
|
Акридиновый оранжевый
|
0,01 г.
|
Растворить фосфат натрия в дистиллированной воде. Добавить акридиновый оранжевый.
Хранение реактивов. Хранят приготовленные растворы в плотно закрывающейся темной емкости. На этикетке обозначают название раствора, дату приготовления и срок годности. Готовый раствор может храниться при комнатной температуре в темном месте в течение 3 месяцев.
Процедура окраски:
- стекла с фиксированными мазками раскладывают на специальные штативы "рельсы" для окраски так, чтобы они не касались друг друга;
- мазки заливают раствором аурамина О на 15 минут;
- тщательно, но аккуратно промывают мазки дистиллированной водой;
- обесцвечивают раствором 3 (0,5% раствор солянокислого спирта) в течение 2 минут;
- промывают дистиллированной водой каждое стекло до тех пор, пока не смоются все остатки краски;
- гашение фона осуществляют раствором перманганата калия или акридинового оранжевого в течение 2 минут. При использовании перманганата калия время его воздействия не должно превышать 2 минут. Точность экспозиции имеет решающее значение, так как при передержке интенсивность флюоресценции микобактерий может уменьшаться;
- мазки промывают дистиллированной водой;
- мазки высушивают при комнатной температуре в вертикальном или наклонном положении.
Нельзя нагревать мазки и использовать полоски фильтровальной бумаги.
10.4.3. Хранение приготовленных мазков
Приготовленные мазки хранят в защищенном от света месте при комнатной температуре. Используют специальные коробки. Стекла не должны соприкасаться друг с другом для исключения повреждения целостности мазка. Положительные мазки хранят 1 год и более, если больной находится это время в стационаре. Окрашенные флюоресцентными красителями мазки чувствительны к ультрафиолетовому свету, особенно во время процесса бактериоскопии, и способны за несколько секунд обесцветиться. Для исключения этого мазки просматривают достаточно быстро, а при необходимости сделать паузу перекрывают поток света от лампы шторкой. Обесцветившиеся мазки можно повторно окрасить, однако это не всегда приводит к полному восстановлению препарата.
XI. ТЕХНИКА МИКРОСКОПИЧЕСКОГО ИССЛЕДОВАНИЯ ПРЕПАРАТА
11.1. Оборудование и реактивы для проведения
микроскопического исследования препаратов, окрашенных
по методу Ziehl-Neelsen
Для проведения микроскопического исследования при окраске по методу Ziehl-Neelsen необходимы:
- бинокулярный микроскоп;
- иммерсионное масло;
- капельница для нанесения масла на препарат;
- штатив с окрашенными и высушенными мазками, которые должны быть расположены в порядке номеров регистрации;
- емкость с ксилолом, спирто-эфирной смесью или 70° спиртом, фильтровальная бумага для удаления иммерсионного масла с поверхности просмотренного препарата;
- коробки для хранения просмотренных мазков;
- мягкая хлопчатобумажная ткань, бумажные салфетки или марлевые тампоны для протирания линз микроскопа;
- бумага и ручка для записи результатов микроскопического исследования;
- емкость с дезинфицирующим средством.
Для исследования мазков, окрашенных по Ziehl-Neelsen, используют световой бинокулярный микроскоп с иммерсионным объективом 90x или 100x и окулярами 7x или 10x.
11.2. Морфологические характеристики кислотоустойчивых
микобактерий при окраске по методу Ziehl-Neelsen
Кислотоустойчивые микобактерий туберкулеза имеют в длину примерно 1 - 10 мкм, в ширину - 0,2 - 0,6 мкм. Обычно они видны в виде тонких изящных палочек, но иногда можно обнаружить изогнутые или извитые варианты.
При окраске карболовым фуксином микобактерии туберкулеза выявляются в виде тонких, слегка изогнутых палочек малиново-красного цвета, содержащих различное количество гранул. Микроорганизмы, располагающиеся по одиночке, парами или в виде групп, хорошо выделяются на голубом фоне других компонентов препарата. Нередко бактериальные клетки могут располагаться в виде римской цифры "V".
Внутри отдельных микробных клеток могут обнаруживаться участки более интенсивного окрашивания, в результате чего они похожи на "бусы", а более слабо окрашенные участки могут быть видны в виде "полос".
В препарате могут выявляться также измененные коккоподобные кислотоустойчивые формы возбудителя, округлые сферические или мицелиеподобные структуры. Однако в случае обнаружения измененных форм кислотоустойчивых микроорганизмов положительный ответ должен быть подтвержден дополнительными методами исследования.
Некоторые другие микроорганизмы, не относящиеся к М.tuberculosis, могут иметь различные формы - от длинных палочек до кокковидных форм с различной интенсивностью окрашивания.
Различную степень кислотоустойчивой окраски можно наблюдать не только у микобактерий, но и у других микроорганизмов. Это могут быть Rhodococcus, Nocardia, Legionella, а также цисты Cryptosporidium и Isospora.
Быстрорастущие микобактерии могут отличаться по степени кислотоустойчивой окраски - при частичной потере кислотоустойчивой окраски они приобретают фиолетово-малиновый цвет.
11.3. Оборудование и реактивы для проведения
микроскопического исследования препаратов, окрашенных
флюорохромными красителями
Для проведения микроскопического исследования при окраске флюорохромами необходимы:
- люминесцентный микроскоп;
- штатив с окрашенными и высушенными мазками, которые должны быть расположены в порядке номеров регистрации;
- коробки для хранения просмотренных мазков;
- мягкая хлопчатобумажная ткань или марлевые тампоны для протирания линз микроскопа;
- бумага и ручка для записи результатов микроскопического исследования;
- емкость с дезинфицирующим средством.
Для исследования мазков, окрашенных флюорохромными красителями, используют люминесцентный микроскоп с набором объективов и окуляров, позволяющих получить увеличение объекта наблюдения в пределах 250x - 630x. Необходимо использовать объективы, предназначенные для люминесцентной микроскопии.
11.4. Порядок проведения микроскопического исследования
Современные микроскопы являются сложными техническими устройствами, чувствительными к настройке и правилам эксплуатации. Перед началом работы они должны быть настроены и адаптированы под зрение микроскописта. Это лучше поручить инженерной службе, но можно провести самостоятельно, используя рекомендации по настройке и эксплуатации микроскопа (Приложение N 3 настоящей Инструкции). Несоблюдение правил настройки может привести к существенному снижению эффективности микроскопических исследований.
Исследование мазков, окрашенных по методу Ziehl-Neelsen, производится в проходящем свете с помощью светового микроскопа. Исследование рекомендуется производить с помощью бинокулярного микроскопа или монокулярного микроскопа, оснащенного бинокулярной насадкой.
При исследовании мазков, окрашенных флюоресцентными красителями, используется люминесцентный микроскоп. При этом одной из важных особенностей работы с мазками, окрашенными флюорохромами, является то, что они не подлежат длительному наблюдению в выбранном поле зрения, так как интенсивность люминесценции окрашенного объекта быстро снижается. Другой особенностью работы является необходимость строгого соблюдения режима работы люминесцентного микроскопа.
Ртутную лампу нельзя выключать ранее чем через 15 минут после ее зажигания. Повторное включение ртутной лампы допускается только через 10 минут после ее выключения (полного ее охлаждения).
Для предохранения препаратов от выцветания в перерывах между наблюдениями необходимо закрывать лампу шторкой.
Перед началом микроскопического исследования необходимо:
- проверить наличие на столе для микроскопии необходимого для проведения микроскопического исследования оборудования и дополнительных материалов;
- снять чехол, которым накрыт микроскоп;
- осмотреть микроскоп и протереть сухой салфеткой механические части микроскопа;
- убедиться в целости оптической системы;
- включить осветительную систему и убедиться в достаточности освещения;
- с помощью бумажной салфетки или марлевого тампона, смоченного спирто-эфирной смесью, протереть линзы объективов микроскопа;
- убедиться в том, что подготовленные для микроскопии окрашенные препараты достаточно хорошо высушены;
- с помощью вращения винта грубой фокусировки (макровинта) опустить предметный столик, максимально отдалив его от объектива;
- поворотом револьверного устройства установить объектив с малым увеличением (10x) точно над конденсором;
- поместить на столик предметное стекло так, чтобы мазок находился прямо под объективом (при этом обязательно убедиться, что мазок находится в верхней плоскости предметного стекла, а не снизу);
- закрепить препарат на столике с помощью клемм или препаратоводителя;
- с помощью винтов препаратоводителя выбрать участок мазка для начала просмотра;
- раздвинуть окуляры до полного совмещения изображений, видимых правым и левым глазом исследователя;
- глядя сбоку, внимательно контролировать расстояние между стеклом и линзой объектива. Медленно вращая винт грубой фокусировки (макровинт), поднять предметный столик с препаратом к объективу, но не допускать соприкосновения предметного стекла с линзой объектива;
- глядя через окуляр, отрегулировать интенсивность светового потока так, чтобы свет был ярким, но комфортным. Для этого используют регулятор накала лампы, темные или матовые фильтры и лишь в крайнем случае изменяют степень открытия диафрагмы. Положение конденсора не изменяют;
- продолжая смотреть через окуляр, медленно повернуть макровинт, чтобы предметный столик отошел от линзы объектива. Обычно для получения изображения достаточно несколько поворотов винта;
- затем, глядя в окуляр, медленно вращать микровинт до тех пор, пока не появится изображение мазка. Небольшими поворотами микровинта настроить изображение до получения достаточной резкости. Никогда не поднимайте столик микроскопа, глядя в окуляр. Это может привести к соприкосновению фронтальной линзы объектива с предметным стеклом, повреждению линзы или порче препарата;
- глядя правым глазом в правый окуляр, сфокусировать изображение;
- глядя левым глазом в левый объектив, сфокусировать изображение путем поворота дополнительного фокусировочного кольца, расположенного на левом окуляре.
Для исследования объекта с большим увеличением с помощью "сухой" оптической системы, глядя на препарат сбоку, выбрать объектив с более сильным увеличением. Убедиться, что этот объектив не касается предметного стекла, и поворотом револьверного устройства переместить выбранный объектив, установив его непосредственно над препаратом. При этом мазок должен оставаться почти в фокусе объектива.
С помощью микровинта сфокусировать резкость изображения. Правильная настройка света также может улучшить качество изображения.
Все манипуляции по настройке проводятся при сфокусированном на объект микроскопе. При настройке объект должен быть выведен из поля зрения, иными словами, после получения резкого изображения объекта предметное стекло смещается таким образом, чтобы поле зрения под объективом было прозрачным.
Работа с объективом масляной иммерсии.
Порядок работы:
- добиться четкого изображения объекта в поле зрения с помощью сухого объектива малого увеличения и определить наиболее подходящий для исследования участок препарата;
- поворотом револьверного устройства сместить сухой объектив так, чтобы стал свободным доступ к препарату;
- нанести на выбранный участок препарата одну каплю иммерсионного масла. Капля должна свободно упасть на стекло (при этом желательно немного смазать иммерсионным маслом фронтальную линзу объектива). Пипетка капельницы масла ни в коем случае не должна соприкоснуться с мазком. Это может привести к переносу микобактерий с одного мазка на другой, к загрязнению иммерсионного масла и получению ложноположительного результата микроскопического исследования;
- поворотом головки револьверного устройства установить объектив с сильным увеличением (90x - 100x) непосредственно над препаратом;
- глядя сбоку, под контролем глаза медленно вращать макровинт грубой фокусировки и поднимать столик микроскопа до появления мениска в момент соприкосновения фронтальной линзы объектива с поверхностью капли масла;
- глядя в окуляр, с помощью винтов грубой и топкой регулировки произвести настройку на резкость. Во время выполнения этой манипуляции будьте особенно внимательны и смещайте винты на небольшой ход, не допуская бесконтрольно полного оборота винтов.
В случае появления и поле зрения пузырьков воздуха операцию настройки (момент соприкосновения фронтальной линзы объектива с иммерсией) необходимо повторить, предварительно удалив масло с объектива.
При микроскопическом исследовании мазка, окрашенного по Ziehl-Neelsen, следует просматривать не менее 100 полей зрения, чтобы дать количественную оценку препарату и обнаружить единичные микобактерии. В том случае, если результат такого исследования оказывается отрицательным, для подтверждения просматривают дополнительно 200 полей зрения.
При значительном количестве кислотоустойчивых микобактерий достаточно исследовать 20 - 50 полей зрения как при окраске по Ziehl-Neelsen, так и при люминесцентной микроскопии (см. таблицу 2).
При микроскопическом исследовании препарата необходимо быть уверенным, что ни одно поле зрения препарата не просматривается повторно, поэтому рекомендуется просматривать препарат всегда по одной и той же схеме:
- либо 3 параллельных прохода по длине препарата;
- либо 9 параллельных проходов по ширине.
Просматривать препарат начинают с левого верхнего выбранного в мазке поля зрения, постепенно передвигаясь либо вдоль продольной оси препарата до конца мазка, либо смещаясь вниз и затем вновь поднимаясь вверх и т.д., проходя все поля зрения до границы мазка.
При увеличении микроскопа 1000x, т.е. 100x для масляно-иммерсионного объектива и 10x для окуляра, при исследовании одной длины мазка (~ 20 мм) за один продольный проход просматривается около 100 - 120 полей зрения (диаметр поля зрения - 0,16 - 0,2 мм).
При люминесцентной микроскопии с использованием объектива 25x и окуляра 10x площадь поля зрения примерно в 10 раз больше, поэтому можно просматривать меньшее число полей зрения. Однако при отрицательном результате или малом количестве выявляемых микобактерий следует просматривать не менее 100 полей зрения.
По окончании микроскопического исследования каждого препарата следует:
- освободить препарат от механических держателей - клемм или препаратоводителя;
- снять препарат с предметного столика микроскопа;
- сверить идентификационный номер и записать результат микроскопии на специальном листе бумаги, на котором перед началом микроскопии написать в столбик порядковые номера препаратов, подлежащих исследованию;
- затем, удерживая препарат за ребра стекла в участке, где нанесен порядковый номер, положить препарат на покрытый фильтровальной бумагой поднос (лоток) в вытяжной шкаф;
- для удаления иммерсионного масла накрыть препарат полоской фильтровальной бумаги;
- смочить ее несколькими каплями ксилола или толуола;
- через 2 - 3 минуты фильтровальную бумагу удалить;
- очищенный от иммерсионного масла препарат поместить в коробку для просмотренных стекол.
При большом количестве исследуемых препаратов рекомендуется заранее подготовить 2 выстланных фильтровальной бумагой подноса (лотка) - для положительных и отрицательных препаратов - и удаление иммерсионного масла производить по окончании микроскопического исследования одновременно со всех просмотренных препаратов или части их.
В зависимости от результатов микроскопического исследования просмотренный препарат поместить в коробку для положительных или для отрицательных препаратов.
Перед тем как взять для исследования следующий препарат, необходимо протереть иммерсионную линзу кусочком специальной ткани или марлевым тампоном.
По окончании микроскопического исследования всей партии мазков выполнить следующие процедуры:
- с помощью бумажной или марлевой салфетки протереть линзы микроскопа спирто-эфирной смесью или спиртом;
- опустить предметный столик микроскопа, отдалив его от объективов;
- уменьшить интенсивность освещения и выключить источник освещения микроскопа;
- накрыть микроскоп полиэтиленовым или пластиковым пакетом;
- расставить все необходимое для микроскопии оборудование и дополнительные материалы в установленном порядке;
- снять и удалить одноразовые перчатки;
- вымыть руки с мылом;
- перенести результаты микроскопического исследования в лабораторный регистрационный журнал и на бланки ответов.
XII. ПРИЧИНЫ ОШИБОК ПРИ МИКРОСКОПИЧЕСКИХ ИССЛЕДОВАНИЯХ
12.1. Ошибки при выполнении лабораторных процедур
12.1.1. Ложноположительные результаты могут быть обусловлены следующими причинами:
- плохая обработка многоразовых флаконов для сбора материала, в которых могут оставаться микобактерии;
- повторное использование предметных стекол после положительного предыдущего мазка;
- использование для приготовления мазка загрязненных бациллярным материалом бактериологических петель, пипеток или деревянных палочек;
- применение предметных стекол с царапинами и другими дефектами, в результате чего появляются артефакты, которые ошибочно могут быть приняты за микобактерии; красная краска может иногда задерживаться на царапинах и создавать у начинающего исследователя ошибочное представление о том, что он видит кислотоустойчивую микобактерию. Такие царапины нередко образуют параллельные ряды. Обычно они более грубые и больше по размерам, чем микобактерии. Их несложно идентифицировать, так как они находятся на стекле в более глубокой плоскости (под мазком) и исчезают, если установить фокус на клетки (лейкоциты, эпителиальные клетки);
- использование плохо профильтрованного или длительно сохранявшегося раствора фуксина, содержащего кристаллы;
- наличие микобактерий в иммерсионном масле, если иммерсионные линзы не были очищены после положительных препаратов или иммерсионное масло загрязнено микобактериями, если пипетка, которой оно наносится на мазок, случайно соприкасалась с положительным мазком;
- недостаточное обесцвечивание мазка, что может привести к сохранению красной окраски на некоторых некислотоустойчивых бактериях;
- волокна шерсти, хлопка, фильтровальной бумаги; обычно они встречаются как единичные находки, чаще всего в одном поле зрения;
- пыльца некоторых видов сосны, которая может обнаруживаться в виде редко встречающихся в препарате коротких кокковидных палочек.
12.1.2. Ложноотрицательные результаты могут быть обусловлены следующими причинами:
- плохим качеством или недостаточным количеством исследуемого материала;
- исследованием слюны вместо мокроты;
- неудачным выбором частиц мокроты для приготовления мазка;
- нарушением условий хранения, транспортировки, консервации материала (высокая температура и низкая влажность, а также воздействие на материал прямого солнечного света или ультрафиолетового излучения, под влиянием которых содержащиеся в материале микобактерии могут утратить присущую им кислотоустойчивость);
- приготовлением слишком тонкого или толстого мазка, плохой его фиксацией над пламенем горелки или несоблюдением режимов окрашивания (неправильная экспозиция при окраске);
- нарушением методики просмотра мазка (малое число просмотренных полей зрения);
- плохим качеством красителей и реагентов;
- при повторном просмотре мазков (реанализ) ложноотрицательный результат может быть обусловлен тем, что после первичного просмотра с препарата не было удалено иммерсионное масло (при длительном воздействии оно обесцвечивает окраску) или препарат тщательно протирали при удалении иммерсионного масла, что вызвало повреждение мазка;
- хранение окрашенных мазков в месте, доступном прямым солнечным лучам или ультрафиолетовому свету, парам кислот.
Мазки, окрашенные флюорохромами, при длительном хранении могут утрачивать флюоресценцию.
12.1.3. Операторские ошибки (ложноположительные или ложноотрицательные):
- неправильная маркировка флаконов с диагностическим материалом;
- отсутствие маркировки на стекле или повреждение ее в процессе окраски или обесцвечивания;
- неправильная регистрация результатов.
Таблица 1
ВОЗМОЖНЫЕ ПРИЧИНЫ НЕИСПРАВНОСТЕЙ ПРИ МИКРОСКОПИИ
И СПОСОБЫ ИХ УСТРАНЕНИЯ
|
Неисправность
|
Возможная причина
|
Способ устранения
|
|
Тусклое поле зрения
|
Низкое положение конденсора
|
Поднять конденсор
|
|
Закрытая диафрагма конденсора
|
Открыть диафрагму
|
|
|
Темные объекты в поле зрения, смещающиеся при повороте окуляра
|
Грязный окуляр
|
Протереть окуляр
|
|
Линзы микроскопа контаминированы грибами
|
Необходим ремонт окуляра
|
|
|
На линзах окуляра имеются царапины
|
Заменить окуляр
|
|
|
Недостаточно четкое изображение
|
Возможно, перевернут препарат (мазок
|
Перевернуть предметное стекло
|
|
находится снизу стекла)
|
Передвинуть 100x объектив
|
|
|
Пузырек воздуха в масле
|
Заменить масло
|
|
|
Плохое качество масла Загрязнены линзы
|
Протереть линзы
|
|
|
Нечеткое изображение при малом увеличении
|
Возможно, поверхности линз загрязнены маслом или загрязнены
|
Очистить линзы
|
|
Возможно повреждение линз
|
Заменить поврежденные линзы
|
XIII. УЧЕТ РЕЗУЛЬТАТОВ МИКРОСКОПИЧЕСКОГО ИССЛЕДОВАНИЯ
13.1. Учет результатов микроскопического исследования
при окраске по методу Ziehl-Neelsen
Количество кислотоустойчивых микобактерий (КУМ), обнаруживаемых при микроскопическом исследовании, является очень важным информационным показателем, так как оно характеризует степень эпидемической опасности больного и тяжесть заболевания. Поэтому микроскопическое исследование должно быть не только качественным, но обязательно и количественным. При использовании объектива 90x или 100x и окуляра 7x - 10x (общее увеличение = 630 - 1000x ) используется следующая градация результатов световой иммерсионной микроскопии (см. таблицу 2).
Таблица 2
ГРАДАЦИЯ РЕЗУЛЬТАТОВ МИКРОСКОПИЧЕСКОГО ИССЛЕДОВАНИЯ
ПРИ ОКРАСКЕ ПО МЕТОДУ ZIEHL-NEELSEN
|
Результат исследования
|
Минимальное число полей зрения (п/з), обязательных для просмотра
|
Форма записи результата
|
Интерпретация результата исследования
|
|
КУМ не обнаружены в 300 п/з
|
300
|
ОТР
|
Отрицательный
|
|
1 - 2 КУМ в 300 п/з
|
300
|
Рекомендуется повторить исследование
|
Результат не оценивается
|
|
1 - 9 КУМ в 100 п/з
|
100
|
"____" КУМ в 100 п/з <*>
|
Положительный
|
|
10 - 99 КУМ в 100 п/з
|
100
|
1+ <**>
|
Положительный
|
|
1 - 10 КУМ в 1 п/з
|
50
|
2+ <**>
|
Положительный
|
|
Более 10 КУМ
в 1 п/з
|
20
|
3+ <**>
|
Положительный
|
--------------------------------
<*> Указать точное число КУМ.
<**> Соответствие градаций:
Точное число - единичные КУМ в препарате;
1+ - единичные КУМ в поле зрения;
2+ - умеренное количество КУМ;
3+ - значительное количество КУМ.
Результаты микроскопического исследования отражаются в двух документах: в лабораторном регистрационном журнале учета микроскопических исследований и на бланках, на которых результаты исследования сообщаются в направившее материал лечебное учреждение.
13.2. Учет результатов микроскопического исследования
при окраске флюорохромными красителями
Мазки, окрашенные флюорохромными красителями, просматривают под значительно меньшим увеличением (обычно 250x - 630x), чем увеличение, используемое для просмотра мазков, окрашенных карболовым фуксином (1000x). В силу этого поле зрения, просматриваемое под люминесцентным микроскопом, имеет значительно большую площадь, чем поле зрения светового микроскопа. Таким образом, в ответе о результатах исследования мазка, окрашенного флюорохромами, при увеличении в 250 раз будет содержаться значительно больше бактерий, чем при исследовании этого же препарата, окрашенного по Ziehl-Neelsen и просмотренного при увеличении в 1000 раз. Чтобы уменьшить погрешность в ответах при использовании разных увеличений, предложено при исследовании и количественной оценке мазков, окрашенных флюорохромами, количество выявленных кислотоустойчивых бактерий делить на "фактор увеличения". Такой пересчет позволяет получить примерное количество микроорганизмов, которое можно увидеть в том же мазке при увеличении в 1000 раз с окраской по Ziehl-Neelsen (см. таблицу 3).
Таблица 3
СООТНОШЕНИЕ РЕЗУЛЬТАТОВ
МИКРОСКОПИЧЕСКОГО ИССЛЕДОВАНИЯ В ЗАВИСИМОСТИ ОТ МЕТОДА
ОКРАСКИ И КРАТНОСТИ УВЕЛИЧЕНИЯ
|
Число КУМ при окраске по Ziehl-Neelsen и увеличении 1000x
|
Ответ
|
Число КУМ при окраске флюоресцентными красителями
|
||
|
увеличение люминесцентного микроскопа
|
||||
|
250x
|
450x
|
630x
|
||
|
0
|
КУМ не обнаруже- ны
|
0
|
0
|
0
|
|
1 - 9 в 100 полях зрения
|
Указать точное число
|
Разделить результат на 10
|
Разделить результат на 4
|
Разделить результат на 2
|
|
10 - 99 в 100 полях зрения
|
1+
|
|||
|
1 - 10 на 1 поле зрения
|
2+
|
|||
|
> 10 на 1 поле зрения
|
3+
|
|||
Пересчет результатов микроскопического исследования с использованием "фактора увеличения" позволяет получать сравнимые в различных лабораториях результаты, независимо от используемого метода окраски или степени увеличения.
Пример: Предположим, что при увеличении в 450 раз было выявлено 20 КУМ в 1 поле зрения. Если, в соответствии с таблицей, это число разделить на "фактор увеличения" 4, соответствующее число микобактерий, которое можно увидеть при увеличении в 1000 раз, будет 5 микобактерий в 1 поле зрения. Поэтому при выдаче результата следует указать "2+", а не "3+", как можно было бы оценить по первой колонке при выявлении 20 КУМ в 1 поле зрения.
Лабораторный журнал должен содержать следующую информацию:
- порядковый лабораторный номер;
- фамилия больного;
- пол;
- возраст;
- адрес больного;
- районный регистрационный номер больного;
- название медицинского учреждения, направившего материал на исследование;
- номер истории болезни;
- основание для проведения исследования (диагностика или мониторинг результатов химиотерапии);
- результат микроскопического исследования.
Положительные результаты исследования рекомендуется вписывать в журнал красными чернилами.
Затем на основании записей в лабораторном журнале необходимо подготовить индивидуальные ответы для каждого больного, используя специальные бланки ответов.
Ответ с результатами микроскопического исследования следует выдавать как можно быстрее, желательно - не позже чем через 24 часа после получения проб.
В бланке ответа на микроскопическое исследование должны содержаться следующие сведения:
- паспортные данные пациента;
- наименование учреждения исполнителя;
- наименование учреждения отправителя;
- материал;
- использованный метод окраски и микроскопии;
- среднее количество кислотоустойчивых микобактерий в мазке;
- выявление больших скоплений микроорганизмов, что может свидетельствовать о гораздо большем количестве бактерий, чем указано в заключении;
- дата исследования и фамилия сотрудника, проводившего анализ.
Результат следует отправлять в медицинское учреждение, приславшее пробы. Никогда не ограничивайтесь выдачей результата пациенту.
XIV. КОНТРОЛЬ КАЧЕСТВА МИКРОСКОПИЧЕСКОГО ВЫЯВЛЕНИЯ
КИСЛОТОУСТОЙЧИВЫХ МИКОБАКТЕРИЙ
Целью введения контроля качества является обеспечение условий проведения исследований, при которых достигается чувствительность и специфичность метода, заложенные в его характеристику.
Контроль качества лабораторных исследований осуществляется в нескольких формах:
а) внутрилабораторный контроль качества выполняемых исследований;
б) внешний контроль качества микроскопических и культуральных лабораторных исследований, включающий:
- заочную оценку качества с использованием аттестованных контрольных образцов;
- повторный анализ клинических образцов и препаратов в лабораториях более высокого уровня;
- инспекционный контроль, осуществляемый в рамках лицензирования и аккредитации, в том числе кураторские визиты.
14.1. Внутрилабораторное обеспечение качества
микроскопических исследований
Важным элементом обеспечения качества выполняемых исследований является регулярное осуществление внутрилабораторного контроля качества микроскопических исследований, который достигается систематическим наблюдением за проводимой в лаборатории работой и оценкой ее эффективности.
Контроль качества осуществляется на всех технологических этапах микроскопического исследования и включает:
- оценку качества поступающих проб;
- контроль за соблюдением рецептуры и методики приготовления реагентов и красителей;
- наблюдение за соблюдением методических приемов при:
а) приготовлении мазков (включая качество предметных стекол);
б) окраске мазков;
в) проведении микроскопического исследования;
г) учете и регистрации результатов.
Кроме того, элементами внутрилабораторного контроля качества является проверка правильности:
- организации рабочих мест (приема и регистрации материала, приготовления и окраски мазков, микроскопирования);
- соблюдения правил и сроков хранения реагентов и красителей;
- настройки оборудования;
- микроскопирования положительных и отрицательных контрольных образцов;
- своевременности и точности передачи результатов в учреждение, направившее материал для исследования.
Успех применения контроля качества обеспечивается:
- регулярным его применением в лабораторном подразделении;
- правильно обученными, заинтересованными и ответственными работниками;
- рациональным применением регламентированных методов;
- регулярным анализом допущенных ошибок и немедленным их исправлением.
Одной из форм обеспечения качества бактериоскопических исследований является использование в ряду клинических мазков двух дополнительных неокрашенных контрольных мазков, один из которых заведомо является положительным, а второй - отрицательным мазком. Просмотр мазков начинают с контрольных мазков, затем просматривают клинические мазки.
Необходимо еженедельно и ежемесячно обобщать и анализировать полученные данные для определения процента положительных результатов и, по возможности, определять причины любых резких отклонений от средних показателей. При получении в процессе микроскопии подряд нескольких положительных результатов необходимо внимательно проанализировать причины этого.
Качество исследований обеспечивается всеми сотрудниками лаборатории.
14.2. Внешняя оценка качества микроскопических исследований
с использованием контрольных образцов
На территории Российской Федерации функционирует Федеральная система внешней оценки качества (ФСВОК) клинических лабораторных исследований, которая контролирует клинико-диагностические и бактериологические лаборатории путем заочной оценки качества с использованием контрольных образцов.
Деятельность системы основана на регулярной проверке правильности выполняемых лабораторией исследований и предоставлении информации о результатах оценки их качества. Участие в ФСВОК является одним из основных видов деятельности клинико-диагностических и бактериологических лабораторий по обеспечению требуемого качества выполняемых исследований.
Внешняя оценка качества клинических лабораторных исследований позволяет своевременно выявить недостатки в работе клинико-диагностических подразделений, оказать организационно-методическую и консультативную помощь участвующим в ФСВОК лабораториям, выработать адекватные рекомендации по устранению обнаруживаемых ошибок и совершенствованию используемых методик.
Внешнюю оценку качества микроскопических исследований для выявления кислотоустойчивых микобактерий осуществляют совместно с Центром внешнего контроля качества клинических лабораторных исследований Минздрава России федеральная и региональные бактериологические референс-лаборатории.
14.3. Повторный анализ клинических образцов и препаратов
в лабораториях более высокого уровня
Определенная доля исследованных и сохраненных мазков подвергается повторному анализу в курирующих лабораториях по установленным правилам.
Лаборатория должна соблюдать правильность хранения препаратов, обеспечивая их целостность и исходное качество, при котором получен результат. Препараты должны сопровождаться соответствующими документами. Обычно реанализу подвергают все положительные мазки и каждый десятый отрицательный.
14.4. Инспекционный контроль качества
микроскопических исследований
Инспекционный контроль (кураторские визиты) имеет целью проведение текущей оценки основных показателей работы лаборатории и проверку достоверности получаемых в ней результатов микроскопического исследования путем очной проверки деятельности лаборатории при ее посещении представителями лицензирующего органа и курирующей лаборатории.
Кураторские визиты являются наиболее эффективными методами оперативного контроля качества лабораторной диагностики в конкретном лабораторном подразделении. План проведения кураторских визитов и основные разделы работы лаборатории, подлежащие проверке, определяются заранее.
14.5. Организация и управление работой лаборатории
В связи с высокой трансмиссивностью микобактерий туберкулеза и, как следствие, с высоким риском заболевания среди сотрудников лабораторных подразделений устройство лаборатории, расположение и организация рабочих мест должны предотвращать как развитие внутрибольничной туберкулезной инфекции, так и контаминацию рабочих мест, а также обеспечивать необходимые меры безопасности при работе персонала с возбудителем туберкулеза.
Необходимые мероприятия должны включать:
а) меры, предотвращающие распространение инфекционных аэрозолей из загрязненных зон в неинфицированные помещения лаборатории и лечебного учреждения в целом;
б) инженерные (проектные и технические) мероприятия, направленные на снижение концентрации инфекционных аэрозолей в воздухе (принудительная вентиляция, использование эффективных устройств обеззараживания воздуха и др.);
в) меры персональной защиты органов дыхания персонала (защитные маски, респираторы).
Защитные персональные маски типа матерчатых или бумажных хирургических предотвращают распространение микроорганизмов, захватывая крупные жидкие частицы около рта или носа, но не обеспечивают защиту от вдыхания подсохших капельных ядер аэрозолей.
Респираторы плотно прилегают к лицу, предотвращая просачивание воздуха через боковые отверстия. Медицинским работникам противотуберкулезных учреждений и лабораторий рекомендуется использовать респираторы, обеспечивающие 95%-ную задержку аэрозольных частиц диаметром 0,3 мкм. Эффективность респираторов снижается при увлажнении и загрязнении, поэтому их хранят завернутыми в чистую ткань, а не в сохраняющих влагу пластиковых пакетах.
Во время работы двери в лабораторию должны быть закрыты. Расположение рабочих зон, оборудования и реагентов должно быть постоянным и логичным - в соответствии с последовательностью выполнения работы и соблюдением эпидемиологической цепочки. Рабочие помещения должны содержаться в чистоте и обеззараживаться бактерицидными лампами (не менее 40 минут перед началом работы и в конце рабочего дня). Столы должны протираться раствором соответствующего дезинфицирующего средства (например, 5% раствором хлорамина) <*> два раза в день - перед началом работы и после ее окончания. Эффективность ультрафиолетовых облучателей зависит от влажности и степени загрязненности воздуха и рабочих поверхностей, что необходимо учитывать при проведении санитарных гигиенических мероприятий в лаборатории.
--------------------------------
<*> Дезинфицирующие средства, используемые в лабораториях в противотуберкулезных целях, содержат фенолы, гипохлориты, спирт, формальдегиды, йодофоры и глутаральдегиды. Тип дезинфицирующего вещества зависит от материала, подлежащего дезинфекции. Не следует пользоваться ароматизированными "антисептиками".
Целый ряд распространенных дезинфектантов обладают незначительной или не обладают вовсе микобактерицидной активностью, а средства на основе четвертичного аммония неэффективны в рекомендуемых концентрациях. Слабые водные растворы перекиси водорода также не оказывают дезинфицирующего действия.
У каждого рабочего места должны быть вывешены методические инструкции по проведению выполняемых на этом месте рабочих процедур. Все манипуляции на каждом рабочем месте должны выполняться в строгом соответствии с инструкцией. Любые изменения вносятся в эти документы только по указанию заведующего лабораторией и должны быть завизированы его подписью с указанием даты изменения методики.
Все документы должны храниться в течение 2 лет.
Лабораторное оборудование
Оборудование должно полностью удовлетворять стандартным требованиям и спецификациям.
Технические паспорта всего оборудования и инструкции по применению оборудования и уходу за ним необходимо хранить в специальной папке.
Для обеспечения точности и правильности работы оборудование должно регулярно проверяться специалистом соответствующего профиля.
Для регистрации профилактических осмотров всего оборудования следует иметь отдельный журнал.
В случае возникновения неисправности в работе того или иного прибора работа на нем немедленно прекращается. И прибор консервируется до прихода специалиста по ремонту и эксплуатации данного прибора.
Исследуемый материал и бланки исследований
Микроскопическое исследование производится только при наличии письменного направления на исследование от уполномоченных лиц.
Бланки направлений на исследование хранятся отдельно от полученного материала. Загрязненные бланки перед регистрацией в лабораторном журнале стерилизуются в сухожаровом шкафу или (при отсутствии шкафа) проглаживаются горячим утюгом.
Бланки направлений должны быть правильно оформлены, а каждая полученная проба диагностического материала правильно промаркирована. Не следует производить исследование безымянных проб или проб с неправильно оформленными направлениями.
При регистрации необходимо оценить качество пробы, чтобы отобрать и отделить пробы, содержащие слюну. Ответ может быть сформулирован следующим образом: "Поступившая проба похожа на слюну. Рекомендуется повторить сбор мокроты". Диагностический материал в виде слюны может быть исследован только при прямом назначении врача в исключительных случаях, когда другой диагностический материал не может быть собран.
Для сокращения затрат времени на оформление ответов можно использовать резиновые штампы со стандартными формулировками.
Протекшие или поврежденные флаконы с материалом следует немедленно удалить, подвергнуть автоклавированию и запросить новую (повторную) пробу.
На бланке направления на исследование необходимо отметить время доставки материала в лабораторию и фиксировать любые задержки в поступлении проб, что имеет особое значение при отрицательных результатах.
Следует указывать примерный объем полученной для исследования пробы мокроты.
Реактивы и красители
Все флаконы с реактивами и красителями заводского производства должны иметь отметку о дате получения и вскрытия заводской упаковки. Любые некачественные материалы следует специально помечать и немедленно удалять из лаборатории.
В лаборатории или на складе следует иметь запас реактивов и расходных материалов на 6 месяцев работы.
Необходимо регулярно контролировать сроки годности препаратов и реактивов и обновлять запасы, чтобы не было материалов с истекшим сроком хранения.
Окрашивание и исследование мазка
При окраске мазков не следует помещать на штатив ("рельсы") и окрашивать одновременно более 12 стекол. Соприкосновение стекол боковыми краями может привести к переносу краски и микобактерий с одного стекла на соседние.
В процессе окраски мазков при их промывании проточной водой не следует пользоваться резиновыми трубками или наконечниками для направления струи воды на препарат. В окружающей среде и водопроводной воде содержится значительное количество кислотоустойчивых сапрофитов, которые легко размножаются на резиновых поверхностях в условиях повышенной влажности. Они могут попасть на препарат и обусловить ложноположительный результат анализа.
В число исследуемых мазков, подлежащих окрашиванию, необходимо ежедневно включать контрольные неокрашенные положительный и отрицательный препараты. Вначале микроскопируют контрольные мазки, а затем - мазки от больных.
Окрашенные для исследования мазки непригодны, если при окраске карболовым фуксином:
- в положительном контрольном мазке микобактерии не окрашены в красный цвет;
- в отрицательном контрольном мазке после обесцвечивания видны красные клетки;
- не произошло достаточного обесцвечивания фона.
Окрашенные для исследования мазки непригодны, если при окраске флюорохромными красителями:
- в положительном контрольном мазке не обнаруживаются ярко окрашенные бактериальные клетки или они имеют тусклую флюоресценцию;
- отрицательные контрольные мазки содержат флюоресцирующие объекты;
- фон недостаточно темный или имеет флюоресцентное свечение.
По окончании микроскопического исследования необходимо:
- с помощью ксилола, спирто-эфирной смеси или спирта удалить с препарата иммерсионное масло и поместить препараты в отдельные коробки, где они сохраняются для последующего проведения внешнего контроля качества или перепроверки результата микроскопии;
- не следует очищать стекло слишком энергично, чтобы не повредить препарат и не удалить с него краску;
- все положительные и отрицательные мазки необходимо укладывать в отдельные коробки для сохранения в том порядке, в котором проводилось исследование, чтобы в дальнейшем можно было провести внешний контроль качества в соответствии с установленным порядком.
Выдача ответов и администрирование
Результаты микроскопического исследования следует передавать в медицинское учреждение или непосредственно врачу, направившему материал на исследование.
Результаты бактериоскопии следует отсылать как можно быстрее - желательно в течение 24 часов с момента получения проб мокроты.
Необходимо еженедельно и ежемесячно обобщать полученные данные для ведения статистики исследований.
Приложение N 1
к Инструкции по унифицированным
методам микроскопических исследований
для выявления кислотоустойчивых микобактерий
в клинико-диагностических лабораториях
лечебно-профилактических учреждений
РЕКОМЕНДУЕМЫЙ СПИСОК ОБОРУДОВАНИЯ И РЕАКТИВОВ
ДЛЯ МИКРОСКОПИЧЕСКИХ ИССЛЕДОВАНИЙ
1. Основное оборудование:
- микроскоп бинокулярный световой, ГОСТ 15150-69;
- микроскоп люминесцентный, ГОСТ 15150-69;
- спиртовка со стеклянным колпачком или горелка Бунзена;
- баллон с бутаном;
- облучатель бактерицидный потолочный;
- аквадистиллятор;
- стерилизатор паровой вертикальный для обеззараживания патологического материала и изделий медицинского назначения с объемом камеры 30 - 75 л, ТУ 9451-080-12517820-96;
- вытяжной шкаф лабораторный;
- весы для химических реактивов с точностью до 0,01 г, ГОСТ 24104-80.
2. Дополнительное оборудование и расходные материалы:
- капельница для нанесения иммерсионного масла на препарат;
- петля бактериологическая нихромовая с петледержателем;
- подставка ("рельсы") для фиксации и окраски мазков;
- лотки (подносы) для сушки неокрашенных мазков;
- штативы для сушки мазков в вертикальном или наклонном положении;
- емкость с отмытым речным песком и 70° спиртом для очистки бактериологических петель;
- коробки для хранения стекол, картонные или металлические, на 12 - 25 стекол;
- таймер на 0 - 60 минут;
- пинцеты анатомические или щипцы для взятия предметных стекол;
- ножницы из нержавеющей стали;
- градуированные цилиндры;
- фарфоровые ступки с пестиками;
- колбы разной емкости;
- пипетки на 1, 2, 5, 10 мл;
- темные флаконы стеклянные или пластиковые для хранения красителей;
- флаконы с капельными дозирующими трубками для нанесения красителей на препарат;
- флаконы для сбора проб диагностического материала;
- контейнеры (транспортировочные ящики) для транспортировки проб;
- планшеты для транспортировки мазков;
- чашки Петри одноразовые пластиковые диаметром 90 мм;
- предметные (оптические препаративные) стекла 25 мм x 75 мм толщиной 1,1 - 1,3 мм, ГОСТ 9284-75;
- масло иммерсионное, ГОСТ 13739-78, с показателем преломления = 1,515;
- штативы для предметных стекол на 12 - 25 стекол;
- контейнер для отработанных заразных материалов;
- контейнер пластмассовый для бумажного мусора;
- вата белая гигроскопическая или марлевые салфетки;
- одноразовые перчатки;
- лабораторные халаты;
- маски;
- бумажные полотенца одноразовые;
- ручки шариковые с красными чернилами;
- ручки шариковые с черными или синими чернилами;
- восковой карандаш или несмываемый маркер;
- фильтровальная бумага N 1;
- ткань для протирания линз;
- бланки направления на микроскопическое исследование;
- лабораторный журнал;
- лабораторные бланки для ответов.
3. Реактивы:
3.1. Растворители, кислоты:
- спирт этиловый 96° марки ОП-2;
- кислота соляная концентрированная, ГОСТ 3118-77;
- кислота серная концентрированная, ГОСТ 4204-77;
- вода дистиллированная, ГОСТ 6709-72;
- ксилол, ГОСТ 25828-83;
- бумага индикаторная универсальная, ТУ 6-09-1181-76.
3.2. Соли, красители:
- фуксин основной, ТУ 6-093804-74;
- фенол кристаллический (карболовая кислота), ГОСТ 6417-72;
- метиленовый синий хлорид, ТУ 6-09945-75;
- глицерин - чда, ГОСТ 6259-75;
- аурамин ОО (аурамин О-Sigma);
- родамин С, ТУ 6-09-2463-77;
- акридиновый оранжевый C.I.46005;
- перманганат калия, ГОСТ 10163-76.
3.3. Растворы дезинфицирующих средств:
- 5% раствор хлорамина, или
- 5% раствор фенола, или
- 5% раствор гипохлорита.
Приложение N 2
к Инструкции по унифицированным
методам микроскопических исследований
для выявления кислотоустойчивых микобактерий
в клинико-диагностических лабораториях
лечебно-профилактических учреждений
СОПРОВОДИТЕЛЬНЫЙ ЛИСТ
ПРИ ТРАНСПОРТИРОВКЕ ДИАГНОСТИЧЕСКОГО МАТЕРИАЛА
В МИКРОСКОПИЧЕСКУЮ ЛАБОРАТОРИЮ
(заполняется в 2-х экземплярах)
Учреждение-отправитель ___________________________________________ Адрес ____________________________________ тел: __________________ Учреждение-получатель ____________________________________________ Адрес ____________________________________ тел: __________________
|
N п/п
|
Фамилия, имя, отчество пациента
|
Материал
|
Дата сбора
|
Примечание
|
|
1.
|
||||
|
2.
|
||||
|
3.
|
||||
|
4.
|
||||
|
5.
|
||||
|
6.
|
||||
|
7.
|
||||
|
8.
|
||||
|
9.
|
||||
|
10.
|
||||
|
11.
|
||||
|
12.
|
Итого: __________________
Подпись ответственного лица: ______________ (________________)
Дата и время отправления материала ___________________________
Материал сдал: ______________ Материал принял: _______________
Дата и время получения материала: ____________________________
Приложение N 3
к Инструкции по унифицированным
методам микроскопических исследований
для выявления кислотоустойчивых микобактерий
в клинико-диагностических лабораториях
лечебно-профилактических учреждений
РЕКОМЕНДАЦИИ
ПО НАСТРОЙКЕ И ЭКСПЛУАТАЦИИ МИКРОСКОПА ДЛЯ ИССЛЕДОВАНИЯ
В ПРОХОДЯЩЕМ СВЕТЕ
Новое поколение отечественных и зарубежных микроскопов оснащено самоцентрирующимися галогенными лампами, и настройка (фокусировка) нити лампы в апертурной диафрагме конденсора производится на заводе-изготовителе. Это существенно облегчает настройку освещения микроскопа по Келеру, которая в этих марках микроскопов сводится к ряду приемов, позволяющих совместить оптическую ось изображения и ось подсветки.
Перед началом работы необходимо убедиться, что электрическое напряжение в лаборатории соответствует допустимому при работе с микроскопом. В случае необходимости воспользоваться стабилизатором напряжения.
Осмотреть, нет ли в микроскопе поврежденных или сломанных деталей.
Включить освещение микроскопа, отрегулировав его на малое напряжение, которое используется при работе с малым увеличением.
Проверить правильность регулировки и фокусировку (направленность) источника света.
Убедиться, что конденсор с открытой диафрагмой занимает верхнее положение, а матовое стекло отсутствует в тракте подсветки (под конденсором).
Настройку освещения микроскопов рекомендуется производить следующим образом.
Установить в ход лучей объектив 40x и сфокусировать его на резкое изображение поверхности препарата.
Установить препарат таким образом, чтобы в поле зрения микроскопа попал наиболее прозрачный участок.
Вращая кольцо полевой диафрагмы, расположенное на основании микроскопа, закрыть полевую диафрагму.
С помощью расположенной на конденсоре специальной рукоятки закрыть апертурную диафрагму.
Перемещая конденсор путем вращения винта вертикального перемещения конденсора, добиться резкого изображения краев прикрытой полевой диафрагмы в поле зрения микроскопа.
С помощью расположенных сбоку от конденсора его центровочных винтов добиться перемещения изображения краев прикрытой диафрагмы в центр поля зрения.
Вращая кольцо полевой диафрагмы, раскрыть ее до размеров поля зрения.
С помощью рукоятки конденсора раскрыть апертурную диафрагму приблизительно на 1/3 хода, добиваясь четкого появления окраски объектов изображения в препарате и достаточной глубины резкости.
Заменить окуляр в правом окулярном тубусе на точечную диафрагму (из комплекта микроскопа) или на дополнительный микроскоп МИР-4, который предварительно настроить на изображение. В первом случае будет видна яркая нить накала лампы. Уменьшая силу света, необходимо добиться изображения нити. Она должна иметь сфокусированное изображение. В случае использования дополнительного окуляра при правильно настроенном микроскопе будет наблюдаться следующая картина: темный диск, заполняющий поле зрения, и тонкая полоска света по диаметру выходного зрачка микрообъектива (должно быть перекрыто ~ 9/10 диаметра выходного зрачка).
Заменить точечную диафрагму или микроскоп на рабочий окуляр и приступить к наблюдению препарата в светлом поле. Для большего комфорта можно вставить матовое стекло в тракт прохождения света, добавив света реостатом лампы.
Этой манипуляцией завершается настройка микроскопа.
Многие современные микроскопы оснащены центрированными и неподвижными конденсорами, что облегчает процедуру настройки. Регулировка осуществляется только с помощью открытия апертуры ирисовой диафрагмы до 70 - 80%, что обеспечивает равномерное освещение поля зрения.
Правила эксплуатации микроскопа.
Если микроскоп временно не используется, следует хранить его в футляре или накрывать пластиковым чехлом.
Повышенная влажность воздуха помещения, в котором находится микроскоп, может способствовать размножению на линзах плесневых грибов и появлению ржавчины на металлических частях прибора. Для снижения влажности воздуха в футляр микроскопа следует поместить чашку Петри с сухим силикагелем (имеет голубой цвет). Когда силикагель насытится влагой и не сможет более абсорбировать воду, его цвет изменится с голубого на розовый. В таком случае силикагель можно заменить новым или дегидратировать его в сухожаровом шкафу. После восстановления первоначального цвета силикагель можно использовать повторно.
Для удаления налета плесневых грибов используется ватный тампон, смоченный в растворе противогрибкового препарата. Этим тампоном круговыми движениями аккуратно протирают загрязненные линзы. При необходимости такую обработку можно повторить, а затем насухо протереть линзы специальной мягкой тканью.
Нельзя хранить микроскоп поблизости от химических реактивов и кислот, а также в помещениях или местах с высокой влажностью.
При переносе микроскопа следует держать его двумя руками - за штатив и за основание. Нельзя переносить микроскоп, держа его только одной рукой. Следует избегать необоснованно частых перемещений микроскопа.
Микроскоп следует устанавливать на прочной ровной поверхности. В непосредственной близости от него нельзя устанавливать оборудование, вызывающее вибрацию (например, центрифуги).
Если микроскоп используется каждый день, желательно держать его на одном постоянном месте, накрывая после работы полиэтиленовым или пластиковым чехлом.
На линзах микроскопа от грязи или песчинок могут появиться царапины. Объективы протираются только специальной мягкой тканью для линз или марлевой салфеткой. Окуляры наиболее чувствительны к неправильному обращению. Они должны чиститься мягкой кистью или струей сухого воздуха (от небольшой груши). Нельзя использовать растворители для очистки линз окуляров.
Не следует допускать попадания иммерсионного масла на предметный столик микроскопа. Во избежание контаминации мазков в процессе микроскопического исследования и получения ложноположительных результатов после просмотра каждого очередного препарата следует тщательно вытирать объектив от иммерсионного масла.
Необходимо следить, чтобы иммерсионное масло не попадало на неиспользуемые объективы, находящиеся в револьвере микроскопа. При случайном загрязнении необходимо сразу же тщательно их вытереть.
Нельзя никогда разбирать микроскоп; в случае появления какой-либо неисправности ремонт должен производиться только специалистом.
Для сохранения микроскопа в рабочем состоянии необходимо соблюдать следующие правила:
После использования в течение рабочего дня необходимо:
- проверить фиксацию объективов в револьверном устройстве;
- удалить с помощью ксилола, спирто-эфирной смеси или 70° спирта масло с объектива, конденсора и предметного столика;
- несколько приподнять предметный столик, не допуская соприкосновения с ним объективов, но в то же время и не оставляя их на длительное время в верхнем положении;
- установить регулятор напряжения на минимальное значение;
- выключить источник света;
- накрыть микроскоп чехлом.
Так как основными загрязнителями оптической системы микроскопов и наиболее частой причиной их выхода из строя являются пыль и грибы, во внерабочем состоянии микроскоп всегда должен быть накрыт чехлом и храниться в сухом помещении.
Для сохранности иммерсионных объективов следует обратить особое внимание на правильное выполнение их очистки от остатков иммерсионного масла. Очистку объектива рекомендуется производить следующим образом:
- вывинтить объектив из револьверного устройства или установить его в положение, удобное для чистки;
- сухим ватным тампоном одним движением руки снять иммерсионное масло с передней линзы объектива;
- смочить следующий сухой тампон в смеси спирта и эфира с таким расчетом, чтобы он был слегка увлажненным;
- круговым движением, не вдавливая линзу внутрь объектива (конденсора), аккуратно протереть ее;
- при сильном загрязнении операцию можно повторить, используя чистый, вновь смоченный тампон;
- по окончании очистки линзу протирают сухим тампоном.
Операции очистки следует проводить очень аккуратно и осторожно; необходимо следить за количеством увлажняющей тампон смеси; тампон должен быть слегка увлажненным.
Ежемесячно необходимо:
- удалить пыль с корпуса микроскопа специальной щеткой с подачей воздуха (простое устройство может быть сделано из пастеровской пипетки и прикрепленной к ней резиновой груши);
- очистить объективы, окуляры и конденсоры тампоном или кусочком специальной ткани, смоченной ксилолом, спирто-эфирной смесью или спиртом;
- снять с предметного столика препаратоводитель предметных стекол и очистить его;
- протереть влажной тканью отверстие источника света в основании микроскопа.
Через каждые 6 месяцев микроскоп должен подвергаться профилактическому осмотру, чистке и смазке, которые проводятся специалистом.
Приложение N 11
к Приказу Минздрава России
от 21 марта 2003 г. N 109
ИНСТРУКЦИЯ
ПО УНИФИЦИРОВАННЫМ МЕТОДАМ МИКРОБИОЛОГИЧЕСКИХ ИССЛЕДОВАНИЙ
ПРИ ВЫЯВЛЕНИИ, ДИАГНОСТИКЕ И ЛЕЧЕНИИ ТУБЕРКУЛЕЗА
I. РОЛЬ ЛАБОРАТОРИЙ ПРИ ВЫЯВЛЕНИИ, ДИАГНОСТИКЕ И ЛЕЧЕНИИ
БОЛЬНЫХ ТУБЕРКУЛЕЗОМ
Выявление больных туберкулезом проводится при обращении за медицинской помощью и в группах риска по заболеванию туберкулезом.
Первичное обследование больных возложено на подразделения общей лечебной сети.
Целью лабораторного исследования является максимально возможное выявление наиболее эпидемически опасной категории пациентов среди лиц, обратившихся в медицинское учреждение с подозрительными в отношении туберкулеза клиническими и/или рентгенологическими симптомами.
Обследования с целью выявления случаев туберкулеза должны осуществляться всеми лечебно-профилактическими учреждениями здравоохранения и включать оценку следующих основных параметров:
- имеющие соответствующую симптоматику со стороны органов дыхания (наличие в течение 3-х и более недель продуктивного кашля с выделением слизистой, слизисто-гнойной мокроты или мокроты с прожилками крови);
- имеющие выявленные лучевыми методами изменения в легких, подозрительные на туберкулез;
- лица из контактов с больными туберкулезом, выделяющими микобактерии и/или имеющими соответствующие симптомы заболевания;
- лица, относящиеся к группам риска.
Под первичным микроскопическим обследованием подразумевается прямая бактериоскопия мазка нативной мокроты, окрашенного по методу Ziehl-Neelsen (световая микроскопия) или флюорохромными красителями (люминесцентная микроскопия). Исследование проводится трижды по определенной схеме (см. Приложение N 10 настоящего Приказа).
При положительных или сомнительных результатах первичного бактериоскопического обследования, а также при отрицательных, но с наличием клинико-рентгенологических симптомов, пациент направляется в противотуберкулезное учреждение для заключительного микробиологического подтверждения и решения вопроса о взятии на диспансерный учет.
В вопросах диагностики и лечения бактериологические лаборатории противотуберкулезных учреждений должны обеспечить решение следующих задач:
- достоверно подтвердить туберкулезную природу заболевания;
- определить таксономическую принадлежность возбудителя;
- определить его лекарственную чувствительность;
- обеспечить качество лабораторных исследований (разработка и внедрение внутрилабораторного и участие во внешнем контроле качества исследований, непрерывное обучение персонала);
- обеспечить безопасность персонала лабораторий;
- исключить возможность внутрибольничной инфекции;
- осуществлять персонифицированный учет больных туберкулезом и мониторинг состояния микобактериальной популяции в процессе диагностики и лечения;
- осуществлять правильное и своевременное ведение учетно-отчетной документации, а также своевременное доведение результатов исследования до лечебных подразделений.
В основе осуществления всех перечисленных задач лежит использование микробиологических методов исследования.
Классическое микробиологическое исследование включает:
- микроскопическое исследование мазка осадка диагностического материала;
- культуральное исследование (посев);
- дифференциацию выделенной культуры кислотоустойчивых микобактерий;
- определение лекарственной чувствительности выделенного возбудителя.
Весьма важно, что с помощью культурального исследования можно обнаружить значительно меньшее, чем при микроскопии, количество микобактерий туберкулеза. Это позволяет на 30 - 50% увеличить число выявляемых бактериовыделителей, повысить чувствительность критерия излечения за счет выявления олигобациллярных больных, продолжающих выделять малые количества микобактерий по окончании курса специфической терапии и признанных излеченными на основании отрицательных результатов микроскопии мазка мокроты.
В связи с изложенным культуральное исследование следует применять во всех случаях диагностики туберкулеза у следующих категорий пациентов:
- диагностика заболевания у больных с клиническими и рентгенологическими симптомами, подозрительными на туберкулез, при повторно отрицательных результатах бактериоскопического исследования;
- диагностика внелегочных форм туберкулеза у взрослых;
- диагностика легочных и внелегочных форм туберкулеза у детей;
- обследование контингентов групп повышенного риска, имеющих подозрительные на туберкулез симптомы, например лабораторных работников или медицинских работников, осуществляющих уход за больными туберкулезом, больных с иммунодефицитами;
- подтверждение абациллирования больного по окончании курса терапии.
Кроме того, выделение и оценка возбудителя особенно важна при:
- наблюдении за больными туберкулезом с неудовлетворительными результатами стандартного курса химиотерапии, у которых возбудителями заболевания могут быть лекарственно-устойчивые штаммы микобактерий туберкулеза или нетуберкулезные микобактерии (возбудители микобактериозов);
- эпидемиологическом надзоре за лекарственной устойчивостью микобактерий туберкулеза при оценке эффективности программы борьбы с туберкулезом;
- выявлении внутрибольничной туберкулезной инфекции и путей ее трансмиссии.
В качестве методов, альтернативных классическому культуральному исследованию, возможно использование автоматизированных и полуавтоматизированных систем ускоренной культуральной диагностики, основанной на использовании жидких питательных сред и различных способах индикации роста микобактерий.
С целью быстрой идентификации микобактерий туберкулезного комплекса в качестве дополнительных допускается использование методов, основанных на амплификации фрагментов генома микобактерий (полимеразная цепная реакция - ПЦР), других молекулярно-биологических методов. ПЦР-анализ может быть применен для исследования материала от больного (мокроты, промывных вод бронхов, мочи и спинномозговой жидкости), а также культур микроорганизмов. Технология проведения ПЦР должна проводиться в строгом соответствии с описанием и инструкцией, прилагаемых к каждому конкретному диагностическому набору (тест-системе). Лаборатории, использующие такие методы, должны быть устроены соответствующим образом для исключения кроссконтаминации образцов.
II. ДИАГНОСТИЧЕСКИЙ МАТЕРИАЛ
2.1. Сбор диагностического материала
2.1.1. Режимы и кратность обследования больных
Кратность и сроки микробиологических исследований в ходе лечения и наблюдения различных групп пациентов определены в Инструкции по химиотерапии больных туберкулезом и Инструкции по организации диспансерного наблюдения и учету контингентов противотуберкулезных учреждений.
В микробиологических лабораториях противотуберкулезной службы используется схема, предусматривающая не менее чем 3-кратное в течение 3 последовательных дней исследование мокроты или другого диагностического материала. У впервые выявленных больных (особенно с малыми клиническими формами процесса) желательно по возможности повысить кратность исследования до 4 - 5, так как подобная практика увеличивает число положительных результатов.
Эффективность бактериологических исследований непосредственно зависит от качества диагностического материала. В случаях, если в направлении на исследование указана мокрота, именно этот патологический материал должен быть доставлен и исследован в лаборатории. Материал в виде слюны не должен подменять мокроту. Никакая хорошо работающая лаборатория не компенсирует плохого качества диагностического материала.
2.1.2. Флаконы для сбора материала
Материал для исследования на кислотоустойчивые микобактерии собирают в стерильные флаконы с удобными, плотно завинчивающимися крышками. Применение герметизированных флаконов преследует двоякую цель:
- предотвращение просачивания содержимого и загрязнения окружающей больного среды чрезвычайно стойкими к физическим воздействиям микобактериями и
- предохранение сохраняющегося во флаконе исследуемого материала от загрязнения широко распространенными вегетирующими в окружающей среде кислотоустойчивыми микобактериями.
В связи с этим флаконы для сбора качественного диагностического материала должны отвечать ряду обязательных требований:
- должны быть изготовлены из ударостойкого материала, не допускающего просачивания жидкости; желательно по возможности использовать флаконы одноразового применения, изготовленные из материала, легко поддающегося плавлению при автоклавировании или сжигании;
- должны иметь плотно завинчивающиеся или герметически закрывающиеся крышки;
- объем флаконов должен составлять 20 - 50 мл, что вполне достаточно для проведения всех видов исследований;
- флаконы должны иметь широкое отверстие для сбора мокроты (не менее 35 мм в диаметре), чтобы пациент мог легко сплевывать мокроту внутрь флакона, не подвергая загрязнению наружную поверхность;
- флаконы должны быть изготовлены из прозрачного материала, чтобы можно было оценить количество и качество собранной пробы, не открывая крышку;
- материал, из которого изготовлены флаконы, должен легко подвергаться маркировке и надежно сохранять ее на всем протяжении периода хранения, транспортировки и проведения исследования.
При отсутствии одноразовых контейнеров можно применять толстостенные флаконы из стекла (карманные плевательницы).
При многоразовом использовании флаконы стерилизуют в автоклаве, удаляют остатки содержимого, тщательно моют, помещают в них стеклянные бусы для гомогенизации мокроты и повторно стерилизуют.
Применяя флаконы многоразового пользования, во избежание лабораторного загрязнения диагностического материала лаборатория должна постоянно контролировать качество мытья и стерилизации флаконов.
2.1.3. Правила сбора диагностического материала
Для получения оптимальных результатов при исследовании диагностического материала необходимо соблюдать следующие условия:
- сбор материала необходимо производить до начала химиотерапии, так как даже несколько дней применения лекарственной терапии может убить значительное количество кислотоустойчивых микобактерий или снизить их жизнеспособность и исказить результаты исследования;
- материал для исследования должен собираться рано утром сразу после подъема пациента;
- при исследовании мокроты желательно собрать не менее 3 проб утренней мокроты в течение 3 последовательных дней. Это существенно повышает результативность исследования;
- собранный материал необходимо как можно быстрее доставить в лабораторию; в случае невозможности немедленной доставки материал сохраняется в холодильнике при 4 - 10 °C;
- при перевозке материала необходимо особенно тщательно следить за сохранностью флаконов и правильностью их маркировки.
2.1.4. Виды диагностического материала
Так как наиболее частой формой туберкулезного поражения является туберкулез органов дыхания, основной материал исследования составляют мокрота и другие виды отделяемого трахеобронхиального дерева.
При легочных формах туберкулеза чаще всего исследуют следующие материалы: мокроту; отделяемое верхних дыхательных путей, полученное после аэрозольных ингаляций; промывные воды бронхов; бронхоальвеолярные смывы; материал, получаемый при бронхоскопии, транстрахеальной и внутрилегочной биопсии; аспират из бронхов; ларингеальные мазки; экссудаты; мазки из торакальных ран; промывные воды желудка (преимущественно у детей).
Мокрота. У пациентов, выделяющих мокроту в достаточном количестве, для исследования собирают ее утреннюю порцию. Качественным материалом можно считать мокроту, имеющую слизистый или слизисто-гнойный характер, а также содержащую плотные белесоватые включения. Желтоватый, серый или бурый цвет мокроты позволяет предположить диагностическую ценность материала. Достаточный объем исследуемой порции мокроты составляет 3 - 5 мл, однако допустимо исследование и меньших по объему порций. Некоторые больные выделяют микобактерии нерегулярно, поэтому в целях повышения информативности практикуется повторное (до 3 раз) исследование мокроты. Такая тактика позволяет повысить число положительных находок.
Сбор мокроты для исследования на кислотоустойчивые микобактерии - весьма ответственный этап диагностической процедуры, от четкости проведения которого во многом зависит результат исследования.
При сборе мокроты необходимо иметь в виду, что в момент ее откашливания создается высокий риск воздушно-капельного распространения инфекции. В связи с этим желательно, чтобы сбор мокроты производился в специально выделенном для этих целей отдельном хорошо вентилируемом помещении, оснащенном бактерицидной лампой и средствами дезинфекции, или на открытом воздухе. В промежутках между посещениями отдельных пациентов помещение должно хорошо вентилироваться, чтобы избежать или значительно снизить риск нозокомиального инфицирования.
Сбор мокроты должен производиться в присутствии и при непосредственном участии медицинского работника. Лицам, ответственным за сбор мокроты, необходимо руководствоваться следующими правилами:
1. Лицам, ответственным за сбор мокроты, следует объяснить пациенту причины исследования и необходимость откашливать не слюну или носоглоточную слизь, а содержимое глубоких отделов дыхательных путей, что достигается в результате продуктивного кашля, возникающего после нескольких глубоких вдохов.
2. Необходимо предупредить пациента, что он должен предварительно почистить зубы и прополоскать полость рта кипяченой водой, что позволяет механически удалить основную часть вегетирующей в ротовой полости микрофлоры и остатки пищи, загрязняющие мокроту и затрудняющие ее обработку.
3. Участвующий в сборе мокроты медицинский работник в маске, резиновых перчатках и резиновом фартуке должен находиться за спиной пациента, выбирая свое положение таким образом, чтобы направление движения воздуха было от него к пациенту. Медицинский работник должен открыть стерильный флакон для сбора мокроты, снять с него крышку и передать его пациенту.
4. Стоя позади пациента, следует рекомендовать ему держать флакон как можно ближе к губам и сразу же сплевывать в него мокроту по мере ее откашливания. Выделение мокроты усиливается после одного или нескольких глубоких вдохов.
5. По завершении сбора мокроты медицинский работник должен закрыть флакон крышкой, оценить количество и качество собранного материала, занести эти данные в направление. Флакон с собранной порцией мокроты тщательно закрывают завинчивающейся крышкой, маркируют и помещают в специальный бикс или ящик для транспортировки в лабораторию.
Если же пациент не выделяет мокроту или выделяет ее только эпизодически и в скудном количестве, то накануне вечером и рано утром в день сбора мокроты следует дать больному отхаркивающее средство или применить раздражающие ингаляции. Собранный таким образом материал не подлежит консервации и должен исследоваться в день сбора.
Для аэрозольных ингаляции пользуются портативными или стационарными аэрозольными ингаляторами. Для ингаляций рекомендуемся раствор, в 1 л которого содержится 150 г хлорида натрия (NaCl) и 10 г двууглекислого натрия (Na2CO3). Для приготовления раствора используется стерильная дистиллированная вода. Для провокации мокроты необходимо вдохнуть на протяжении 10 - 15 минут от 30 до 60 мл подогретой до 42 - 45 °C смеси. Так как вдыхаемый во время процедуры ингаляции раствор вызывает усиленную саливацию еще до появления кашля и отделения мокроты, в первые минуты после завершения процедуры ингаляции пациент должен сплюнуть слюну в специально приготовленный лоток с 5% раствором хлорамина (или другого дезинфицирующего средства) и только после этого собрать мокроту дня исследования.
В связи с тем, что аэрозольная ингаляция вызывает выделение водянистого секрета, напоминающего по консистенции слюну, во избежание выбраковки материала в бланке направления и на флаконе с материалом должна быть обязательная маркировка, указывающая на то, что материал получен после аэрозольной ингаляции.
У большинства пациентов после аэрозольной ингаляции в течение нескольких часов наблюдается остаточная гиперсекреция бронхиального отделяемого, поэтому пациенту рекомендуется в течение суток после ингаляции собрать мокроту для второго исследования.
При отсутствии мокроты, невозможности проведения аэрозольной ингаляции или безуспешности этой процедуры для исследования на микобактерии берут промывные воды бронхов или желудка.
Промывные воды бронхов. Сбор промывных вод бронхов производится врачом-отоларингологом. Пациенту во время вдоха вводят шприцем в трахею 5 - 7 мл стерильного изотонического раствора, который вызывает кашлевой рефлекс. При этом вместе с изотоническим раствором откашливается секрет из глубоких отделов бронхиального дерева. Промывные воды бронхов собирают в стерильный флакон и немедленно направляют в лабораторию.
Пациентам с выраженным глоточным рефлексом указанную процедуру производят после предварительной анестезии надгортанника, гортани и задней стенки глотки.
При отсутствии мокроты или невозможности ее получения наиболее ценными диагностическими материалами являются получаемые при бронхологическом исследовании аспираты из трахеи и бронхов, бронхоальвеолярная лаважная жидкость (БАЛ), а также материалы прицельной катетер- и щеточной биопсии.
Промывные воды желудка исследуют преимущественно у детей младшего возраста, которые плохо откашливают мокроту и часто проглатывают ее. Во избежание смешивания проглоченной мокроты с пищей промывные воды желудка следует брать натощак. Последний прием пищи должен быть не менее чем за 12 часов до взятия промывных вод желудка. Перед сбором материала для нейтрализации желудочного содержимого больному дают выпить 100 - 150 мл раствора питьевой соды (1 чайная ложка соды на 1 стакан воды), приготовленного на стерильной дистиллированной воде для исключения возможности попадания в желудок кислотоустойчивых сапрофитов, которые могут содержаться в водопроводной воде. После этого вводят желудочный зонд и собирают содержимое желудка в стерильный флакон. Материал немедленно доставляют в лабораторию и подвергают обработке, чтобы исключить повреждающее влияние на возбудителя содержащихся в материале желудочных ферментов.
Особенно результативен метод получения промывных вод желудка в сочетании с предварительной аэрозольной ингаляцией. Промывные воды желудка следует собирать через 30 мин. после аэрозольной ингаляции. Такая комбинация двух указанных методов дает значительно больший процент положительных результатов, чем каждый из них в отдельности. Этот метод получения диагностического материала может оказаться полезным также у пациентов с подавленным кашлевым рефлексом, у которых не удается получить материал даже при провоцирующих ингаляциях.
При внелегочных формах заболевания микобактерии могут поражать практически любой орган, поэтому для исследования пригоден самый разнообразный материал: спинномозговая, плевральная, перикардиальная, синовиальная и асцитическая жидкость, кровь, гной, пунктаты костного мозга, резецированные ткани, гнойно-некротические массы, соскобы синовиальных оболочек, биопсийный материал лимфатических узлов.
При внелегочных формах процесса можно выделить 2 группы диагностических материалов:
- асептически полученный материал, обычно свободный от загрязняющей сопутствующей микрофлоры, и
- заведомо загрязненный материал из открытых очагов поражения, в отношении которого заранее известно, что он контаминирован сопутствующей микробной флорой или собран без соблюдения правил асептики.
ВСЕ ЖИДКИЕ МАТЕРИАЛЫ ПОДЛЕЖАТ ОБЯЗАТЕЛЬНОМУ ЦЕНТРИФУГИРОВАНИЮ. ВСЕ ПОСЛЕДУЮЩИЕ МАНИПУЛЯЦИИ ВЫПОЛНЯЮТСЯ С ПОЛУЧЕННЫМ ОСАДКОМ.
Все жидкие материалы во избежание свертывания сразу же после их получения переносят в стерильный флакон и смешивают с равным объемом стерильного 3% раствора лимоннокислого натрия.
Кровь и другие жидкие материалы с большой примесью крови после добавления 3% раствора лимоннокислого натрия центрифугируют при 3000g и осадок 3 раза отмывают стерильной дистиллированной водой.
Если асептически собранный жидкий материал не может быть немедленно доставлен в лабораторию, к нему добавляют стерильный 10% раствор щавелевокислого калия из расчета 0,01 - 0,02 мл на 1 мл материала или гепарин из расчета 0,2 мг на 1 мл.
Асептически собранный тканевый материал чаще всего состоит из полученных при биопсиях или оперативных вмешательствах резецированной ткани того или иного органа, гнойно-некротических масс, грануляций, соскобов синовиальных оболочек, лимфатических узлов или пунктатов их содержимого. Материал помещается в стерильный флакон без консервантов и немедленно доставляется в лабораторию. Если материал не может быть немедленно доставлен в лабораторию, во избежание высыхания к нему добавляется небольшое количество стерильного изотонического раствора, и он помещается в холодильник при 4 - 10 °C или во флакон с сухим льдом.
Асептически собранный материал засевается на питательные среды без предварительной деконтаминации.
В случаях, когда неизвестно, насколько при сборе материала соблюдались правила асептики, желательно перенести его в стерильную ступку со стерильным песком, тщательно измельчить стерильными ножницами, добавить 0,5 - 1,0 мл стерильного изотонического раствора и энергично растереть до получения гомогенной массы, постепенно доведя объем добавляемого изотонического раствора до 4 - 5 мл. Полученная масса отстаивается в течение 1 - 2 минут и затем отбирается надосадочная жидкость. Половину полученной жидкости без обработки засевают на питательные среды и используют для приготовления мазка. Вторую половину деконтаминируют по стандартному методу и также засевают на питательные среды.
Заведомо загрязненные материалы. К этой категории относится большинство нижеперечисленных материалов, а также основной и наиболее доступный при мочеполовом туберкулезе материал - моча.
Моча (средняя часть утренней порции или вся утренняя порция) собирается в стерильную посуду после тщательного туалета наружных половых органов. Анализ мочи на микобактерии должен предусматривать обязательное троекратное исследование. В лаборатории мочу центрифугируют, используя метод накопления осадка. Особенностью существования М.tuberculosis в жидкостях является способность их долгое время находиться во взвешенном состоянии. В связи с этим рекомендуется производить центрифугирование при 3000g всего материала, а не его донной фракции, получаемой после отстаивания в естественных условиях.
Сбор суточной мочи для бактериологического исследования не практикуется. Это объясняется тем, что при накоплении мочи в течение суток невозможно сохранить ее стерильность. Хранение емкости с мочой в холодном месте может привести к выпадению солей, что неблагоприятно отражается на последующей обработке осадка. Кроме того, в моче содержатся бактерицидные продукты, которые могут не только угнетать жизнеспособность микобактерий, но в течение суток даже разрушать микробные клетки. В то же время при длительном хранении мочи невозможно избежать размножения в ней гнилостной и гноеродной микрофлоры. Установлено, что при хранении мочи более 1 часа после сбора число микробных клеток неспецифической гноеродной и гнилостной микрофлоры увеличивается в несколько раз. Ферменты жизнедеятельности этой флоры могут угнетать способность микобактерий к росту. И, наконец, при сборе мочи в течение длительного времени следует иметь в виду возможность попадания в нее кислотоустойчивых сапрофитов, что может привести к диагностическим ошибкам. В этом отношении особенно осторожно должны оцениваться результаты исследования мочи, полученной от мужчин, так как в ней могут обнаруживаться Mycobacterium smegmatis и другие нетуберкулезные микобактерии, которые ошибочно могут быть приняты за микобактерии туберкулеза.
Менструальная кровь. Исследование менструальной крови требует особого методического подхода. Наличие в этом материале большого количества протеолитических, фибринолитических и других ферментов обусловливает необходимость незамедлительной доставки материала в лабораторию и тщательной его обработки, так как менструальная кровь, с одной стороны, является весьма подходящим материалом для развития гноеродной и гнилостной флоры, а с другой - благодаря обилию ферментов неблагоприятно влияет на жизнеспособность микобактерий. Менструальную кровь следует собирать не тампоном, а вакуумным отсосом или колпачком Кафки. Исследуют ее так же, как кровь или другие материалы с примесью крови.
Каловые массы собирают и стерильную посуду. Для посева небольшое количество кала (1 г) измельчают и ступке с 3 - 5 мл дистиллированной воды, фильтруют через ватно-марлевый фильтр, центрифугируют и исследуют полученный осадок. Бактериологическое исследование кала производят редко, так как обычно положительный результат получить не удается.
Если у больного заподозрена внелегочная форма туберкулеза, помимо других видов диагностического материала желательно также исследовать и мокроту, так как это существенно повышает частоту выявления сочетанных легочных и внелегочных форм туберкулеза.
Противотуберкулезные препараты или их активные метаболиты в ходе химиотерапии могут присутствовать в диагностическом материале и влиять на высеваемость микобактерий. Большинство противотуберкулезных препаратов выводится из организма с мочой, поэтому можно встретить рекомендации по отмене препаратов на 2 - 3 суток перед сбором материала для того, чтобы секретирующие клетки и мочевыводящие органы полностью очистились от лекарственных средств. Однако такая отмена должна быть рациональной, основанной на фармакокинетике препарата или его производных. Для исключения влияния химиопрепаратов в диагностическом материале на рост микобактерий рекомендуется использовать процедуру отмывки осадка материала дистиллированной водой или стерильным физиологическим раствором.
Исследование поверхностей различных материалов применяется для контроля качества дезинфекционных мероприятий, а также при обследовании очагов туберкулезной инфекции в эпидемиологических целях. Метод основан на определении загрязненности поверхностей различных предметов микобактериями путем взятия смывов стерильным тампоном из мелкопористой поролоновой губки размером 15 мм x 15 мм x 15 мм.
Наиболее опасными объектами, подлежащими обязательному исследованию на загрязненность микобактериями, являются поверхности, находящиеся в зоне дыхания больного в палатах, кабинетах и местах наибольшего скопления больных (туалетах, процедурных кабинетах), а также оборудование кабинетов для ингаляций, бактериологических лабораторий, кабинетов для сбора мокроты.
Перед проведением смывов необходимо определить, с каких предметов они будут взяты и в каком количестве. Площадь исследования поверхности материала зависит от вида этого материала (см. таблицу 1).
Таблица 1
ПАРАМЕТРЫ ИССЛЕДОВАНИЯ ПОВЕРХНОСТЕЙ РАЗЛИЧНЫХ МАТЕРИАЛОВ
|
Группа
|
Материал
|
Минимальная площадь смыва
|
Необходимое кол-во смывов
|
|
I
|
Стекло, металл, эмаль, керамика
|
500 кв. см
|
5
|
|
II
|
Поверхности, покрытые синтетическими лаками, масляной, водоэмульсионной и другими красками
|
1000 кв. см
|
10
|
|
III
|
Пластмасса, полистирол, плексиглас, линолеум, кожзаменитель
|
1500 кв. см
|
15
|
|
IV
|
Хлопчатобумажные и шерстяные ткани
|
2000 кв. см
|
20
|
На однократное исследование требуется 45 - 50 тампонов. Одним тампоном берут смыв в одной точке площадью 100 кв. см (например, с квадрата 10 см x 10 см). Для взятия смывов используют стерильные трафареты из алюминиевой или другой металлической проволоки размером 10 см x 10 см. Если площадь исследуемого объекта меньше 100 кв. см, то смыв берут одним тампоном с нескольких предметов, изготовленных из одного материала: с двух вентилей кранов, с трех дверных ручек и т.п. Для исследования предметов, имеющих изогнутую поверхность (раковина и т.п.), однократно используют гибкие бумажные трафареты.
При заборе материала стерильный поролоновый тампон берут стерильным пинцетом, погружают в пробирку с 5 мл 5% раствора трехзамещенного фосфорнокислого натрия, слегка отжимают о внутреннюю стенку пробирки и производят смыв с поверхности предмета, после чего тампон снова погружают в смачивающий раствор. Пинцет перед очередным смывом стерилизуют обжиганием над пламенем спиртовки. Пробирки маркируют и отправляют в лабораторию с сопроводительной документацией, где указывают дату проведения исследования, название учреждения и предметы, с которых взяты смывы.
2.2. Консервация и транспортировка
диагностического материала
Собранный диагностический материал должен как можно быстрее централизованно доставляться в лабораторию. Доставка должна осуществляется 1 или 2 раза в неделю при условии обязательного сохранения материала в промежутках между доставками в холодильнике или с применением консервантов. Флаконы до момента отправки хранятся в отведенном для этих целей холодильнике или специальном контейнере, который по окончании каждого рабочего дня опечатывается и запирается.
2.2.1. Консервация
Диагностический материал, подлежащий в дальнейшем культуральному исследованию, не должен сохраняться в холодильнике (4 - 8 °C) более 48 - 72 часов без применения консервирующих средств.
Наиболее приемлемые результаты достигаются при использовании одного из перечисленных ниже консервантов, которые добавляются к собранной мокроте в двукратном объеме:
- 10% водный раствор трехзамещенного фосфорнокислого натрия (Na3PO4) - 3 - 5 суток;
- 0,05 - 0,1% раствор хлоргексидина биглюконата (ХГГ) - 3 - 5 суток;
- 2 - 3% раствор борной кислоты - до 3 суток.
При использовании перечисленных консервантов материал сохраняется при комнатной температуре. Однако для снижения их токсичности в отношении микобактерий пробы рекомендуется сохранять в холодильнике при температуре от 4 до 8 °C.
В день поступления материала в лабораторию консервированный материал центрифугируют, не подвергая обычной процедуре предварительной обработки. Осадок при необходимости нейтрализуют и засевают на питательные среды, одновременно приготавливая мазки для световой или люминесцентной микроскопии.
2.2.2. Транспортировка
Во время транспортировки диагностический материал должен предохраняться от воздействия прямых солнечных лучей и тепла. В летний период (особенно в районах с теплым климатом) консервация необходима, если транспортировка занимает более 24 часов. В условиях Крайнего Севера диагностический материал при длительной транспортировке может подвергаться воздействию значительных колебаний температуры. При этом необходимо иметь в виду, что допускается пересылка материала в замороженном состоянии без консервации. Однако ни в коем случае нельзя допускать повторное замораживание после оттаивания материала, так как это способствует снижению жизнеспособности микобактерий.
Для транспортировки материала рекомендуется пользоваться биксами или специальными транспортировочными ящиками (контейнерами) с мягкими легко стерилизующимися прокладками на дне или с прокладками для флаконов или пробирок. Флаконы или пробирки (желательно пластиковые одноразового использования) с диагностическим материалом должны быть плотно закупорены или снабжены завинчивающимися крышками с прокладками.
Во избежание протечки жидких материалов и нарушения целости флаконов они должны быть закреплены в транспортировочных ящиках в вертикальном положении и снабжены прокладками, предохраняющими их от повреждения. Прокладки должны быть выполнены из материалов, обладающих высокой адсорбционной способностью, с тем, чтобы в случае протечки они могли адсорбировать жидкость и ограничить участок загрязнения в пределах транспортировочного контейнера.
Мазки для микроскопического исследования транспортируются в специальных планшетах. Для предохранения от перекрестной контаминации они не должны соприкасаться друг с другом.
Каждая проба материала должна быть промаркирована и иметь индивидуальное направление, а вся партия - заполненный сопроводительный лист. Последний заполняется в 2-х экземплярах: один заполненный и подписанный сотрудником, ответственным за отправку материала, остается в лаборатории, второй экземпляр с подписью сотрудника, принявшего материал для исследования, возвращается в учреждение, направившее материал.
Во избежание инфицирования сопроводительного листа и бланков индивидуальных направлений желательно помещать их в чистый конверт или полиэтиленовый пакет и передавать непосредственно в руки водителю автотранспорта, а затем медицинскому работнику, принимающему материал.
КАТЕГОРИЧЕСКИ ЗАПРЕЩАЕТСЯ ЗАВОРАЧИВАТЬ ФЛАКОН С МАТЕРИАЛОМ В БЛАНК НАПРАВЛЕНИЯ, ЧТО НЕОБХОДИМО ОБЪЯСНИТЬ БОЛЬНЫМ И МЕДИЦИНСКОМУ ПЕРСОНАЛУ, ЗАНЯТОМУ СБОРОМ, ПОДГОТОВКОЙ И ТРАНСПОРТИРОВКОЙ ПРОБ.
На всех этапах сбора, оформления сопроводительных документов, хранения и транспортировки материала сотрудники лаборатории должны проводить инструктаж лиц, непосредственно ответственных за сбор диагностического материала, контролировать его качество, правильность консервации и транспортировки и своевременность доставки в лабораторию.
При поступлении материала, не отвечающего вышеуказанным требованиям, а также при отсутствии направления или маркировки (этикетки) на флаконе с материалом он подлежит уничтожению с обязательным извещением об этом учреждения, направившего материал. Перечисленные вопросы находятся в компетенции руководителя лаборатории.
Обычно используют один из следующих принципов централизованной доставки диагностического материала:
- автотранспортом лаборатории "на себя" или
- автотранспортом обслуживаемого учреждения "от себя".
В обоих случаях должен быть составлен и согласован график транспортировки материала. Водитель машины должен быть обучен правилам обращения с инфекционным материалом, иметь флакон с дезинфицирующим средством и ватные тампоны на случай аварийной протечки материала.
График работы сотрудников лаборатории должен предусматривать прием, регистрацию и немедленную обработку доставленного машиной контейнера, а также выдачу взамен стерильной посуды и пр. Возможна передача ответов предыдущих анализов.
Перед отправлением транспортного средства, перевозящего материал, а также при приеме доставленного материала в лаборатории обязательна проверка следующих положений:
- число доставленных в лабораторию флаконов с материалом должно соответствовать их числу, указанному в сопроводительном листе;
- идентификационный номер пробы материала должен быть нанесен на этикетку или боковую поверхность контейнера с материалом; во избежание ошибок при последующих манипуляциях не допускается нанесение маркировки на крышку флакона;
- идентификационный номер маркировки каждого флакона с материалом должен точно соответствовать номеру, указанному в сопроводительном листе;
- каждая проба материала должна иметь заполненный бланк направления с указанием характера необходимого исследования;
- каждая партия материала должна иметь сопроводительный лист, в котором должны быть указаны необходимые данные каждого пациента (см. Приложение N 10 (Приложение N 2) настоящего Приказа):
необходимые данные каждого пациента;
отметки об удаленных и некачественных пробах;
дата и время отправки материала;
дата и время получения материала;
подпись сотрудника, ответственного за отправку;
подпись сотрудника, принявшего материал для исследования.
2.3. Хранение и транспортировка культурального материала
Выделенные из диагностического материала культуры микобактерий должны быть доставлены из бактериологических лабораторий 1-го уровня в лаборатории 2-го или 3-го уровня для дальнейшей дифференциации, видовой идентификации, определения лекарственной чувствительности.
Отобранные в пробирках культуры проверяют на кислотоустойчивость и по срокам роста. Пробирки с культурой проверяют на отсутствие сколов и трещин, маркируют дважды несмывающимся маркером. Плотно укупоренной герметичной пробкой сохраняют всю пробирку целиком с косяком среды и культурой. Хранение осуществляют в специально отведенном для этих целей холодильнике, снабженном замком и опечаткой, при 4 - 6 °C. В таком виде культура микобактерий на косяке плотной питательной среды сохраняет свою жизнеспособность более месяца.
Каждая промаркированная пробирка с культурой должна сопровождаться специально разработанным бланком, на котором отмечены:
- данные учреждения-отправителя;
- индивидуальный лабораторный номер (маркировка);
- паспортные данные на пациента;
- регистрационный районный номер;
- цель исследования;
- режимы лечения
- название материала;
- дата посева и дата снятия материала;
- данные по кислотоустойчивой окраске выделенной культуры;
- скорость и массивность роста на каждой из использованных питательных сред;
- название питательной среды в передаваемой пробирке;
- окраска колоний.
Подлежащий пересылке собранный культуральный материал оформляют в виде партии отправки и сопровождают документом на всю партию подобно транспортировочному бланку на диагностический материал. Этот документ должен включать:
- данные учреждения-отправителя;
- данные учреждения-получателя;
- данные на больного и соответствие маркировок пробирок;
- дату выборки, после которой культура была направлена на хранение в холодильнике (дата снятия культуры);
- дата и время отправки материала;
- дата и время получения материала;
- подпись сотрудника, ответственного за отправку;
- подпись сотрудника, принявшего материал для исследования.
Партию культурального материала упаковывают согласно санитарным правилам (СП 1.2.036-95) Госкомсанэпиднадзора России. Транспортировочный контейнер маркируют знаком "Биологическая опасность". Для свободного перемещения необходимо оформить сопроводительное письмо на официальном бланке. Организация-отправитель должна сообщить срочной связью получателю дату и вид транспорта, которым отправлена посылка. При необходимости для исключения всех видов досмотра и контроля оформляют справку по специальной форме вышеуказанных санитарных правил.
При транспортировке культурального материала соблюдают температурный режим от +1 до +30 °C, бережное обращение с грузом, вертикальное положение. Порядок транспортировки, инструктаж, оформление поступающей и отправляемой сопроводительной документации аналогичен транспортировке диагностического материала.
2.4. Правила работы с диагностическим материалом
2.4.1. Общие правила устройства лаборатории
При организации микробиологических исследований необходимо руководствоваться санитарными правилами Российской Федерации и помнить, что к работе с возбудителем туберкулеза допускаются учреждения, имеющие специальное разрешение на работу с микроорганизмами III - IV группы патогенности. Это связано с высоким риском заболевания среди сотрудников микробиологических подразделений. Устройство лаборатории, расположение и организация рабочих мест должны предотвращать как развитие внутрибольничной туберкулезной инфекции, так и контаминацию рабочих мест, а также обеспечивать необходимые меры безопасности при работе персонала с возбудителем туберкулеза.
Необходимые мероприятия должны включать:
а) административные меры, предотвращающие распространение инфекционных аэрозолей из загрязненных зон в неинфицированные помещения лаборатории и лечебного учреждения в целом;
б) инженерные (проектные и технические) мероприятия, направленные на снижение концентрации инфекционных аэрозолей в воздухе (принудительная вентиляция, использование специализированных устройств обеззараживания воздуха);
в) меры персональной защиты органов дыхания персонала (защитные маски, респираторы). Указанные меры приведены в последовательности убывания их эффективности. Например, персональная респираторная защита малоэффективна при отсутствии административных мер и мер, направленных на снижение концентрации инфекционных аэрозолей в воздухе рабочих помещений.
Административные меры включают:
- разделение лаборатории на заразную и чистую зоны; создание эпидемиологической цепочки последовательного движения исследуемых материалов в процессе приема, обработки и исследования;
- соответствующее назначение помещений лаборатории; соблюдение норм санитарно-гигиенических мероприятий и выбор адекватных дезинфицирующих средств, имеющих соответствующую документацию, регламентирующую методы применения средств в лабораториях противотуберкулезных учреждений;
- образовательную подготовку персонала, включающую представление о путях трансмиссии микобактерий туберкулеза и мерах профилактики;
- соблюдение правил сбора материала (в первую очередь, мокроты);
- выбор методик, сокращающих время работы с заразным материалом и повышающих безопасность лабораторных манипуляций.
Инженерные меры. По мере возрастания сложности инженерные мероприятия условно делятся на следующие группы:
1) удаление и обмен воздуха в помещениях путем естественной вентиляции, что допустимо лишь для неинфицированных помещений;
2) организация принудительной вентиляции воздуха в помещениях и на рабочих местах (общая и локальная вентиляция), исключающей попадание инфекционного аэрозоля в коридоры и другие смежные помещения;
3) удаление или обеззараживание инфекционного аэрозоля, находящегося в воздухе помещений, с использованием технических средств (фильтрация воздуха, воздействие на микроорганизмы, приводящее к их уничтожению и гибели).
Общая принудительная вентиляция (приточная, вытяжная или приточно-вытяжная) должна обеспечивать удаление загрязненного (инфицированного) воздуха из помещения и отсутствие в помещениях застойных зон.
Локальная вентиляция должна обеспечивать удаление инфицированного воздуха из зоны работы с инфекционным материалом и поступление чистого (неинфицированного) воздуха. Она может осуществляться с помощью локальных вытяжных зонтов, колпаков, вытяжек и других технических устройств. При работе с инфекционным материалом локальные вытяжные установки должны быть оснащены бактерицидными фильтрами или другими устройствами, предотвращающими выброс инфекционного аэрозоля наружу.
Обеззараживание воздуха и системы рециркуляции воздуха внутри помещений. Системы обеззараживания воздуха должны обеспечивать снижение концентрации инфекционного аэрозоля в воздухе и поддержание ее на заданном нормативными документами уровне. Устройства обеззараживания воздуха могут использоваться как в системе общей вентиляции, так и в автономных устройствах рециркуляции воздуха в помещении. Их использование должно осуществляться в строгом соответствии с инструкциями. Например, эффективность работы ультрафиолетовых облучателей снижается во много раз при облучении загрязненных поверхностей, высокой влажности воздуха (после влажной уборки).
При использовании фильтрующих устройств необходимо контролировать состояние фильтров и осуществлять их своевременную замену и утилизацию. Кроме того, такие устройства должны гарантировать высокую эффективность фильтрации инфекционного аэрозоля и во избежание возможности вторичного попадания отфильтрованного инфекционного аэрозоля в воздух помещения должны работать непрерывно.
Устройства, инактивирующие микроорганизмы, должны обеспечивать разрушение микробных клеток в процессе обработки воздуха и не оказывать отрицательного влияния на воздушную среду, материалы, оборудование и человека.
В связи с этим такие установки должны иметь необходимые документы, разрешающие их использование в противотуберкулезных учреждениях, а также методическую документацию по правилам эксплуатации и рекомендации по их использованию в помещении. К числу таких систем относятся шкафы биологической защиты (ламинарные шкафы), фильтрующие или обеззараживающие устройства и/или приборы, сочетающие указанные функции.
Индивидуальная защита органов дыхания. Защитные персональные маски типа матерчатых или бумажных хирургических предотвращают распространение микроорганизмов, захватывая крупные жидкие частицы около рта или носа, но не обеспечивают защиту от вдыхания подсохших капельных ядер аэрозолей.
Респираторы - это специальные виды масок безопасности. Они плотно прилегают к лицу, предотвращая просачивание воздуха через боковые отверстия. Медицинским работникам противотуберкулезных учреждений и лабораторий рекомендуется использовать респираторы, обеспечивающие 95%-ную задержку аэрозольных частиц диаметром 0,3 мкм. Эффективность респираторов снижается при увлажнении и загрязнении, поэтому их хранят завернутыми в чистую ткань, а не в сохраняющих влагу пластиковых пакетах.
2.4.2. Правила приема диагностического материала
Поступающие для исследования пробы материала принимают на отдельном столе, соблюдая следующие правила:
- прием поступающих проб и их осмотр следует, по возможности, проводить в одноразовых перчатках и масках;
- перед тем как открыть транспортировочный контейнер, необходимо протереть его наружную поверхность тампоном, смоченным соответствующим дезинфицирующим средством (например, 5% раствором хлорамина или гипохлорита);
- аккуратно открыть крышку контейнера и проверить, нет ли следов протечки материала на поверхности флаконов. Ни в коем случае не использовать поврежденные флаконы (разбитые или с трещинами) - уничтожить их (автоклавирование или кипячение) и запросить новый образец, отметив в сопроводительном бланке;
- проверить наличие идентификационных номеров на флаконах с материалом и сверить их с номерами в сопроводительных документах;
- продезинфицировать внутреннюю поверхность транспортировочного контейнера;
- после работы с флаконами уничтожить одноразовые перчатки и вымыть руки с мылом;
- выдать водителю обменную стерильную посуду;
- подписать сопроводительные документы;
- занести в регистрационный лабораторный журнал сведения о каждом пациенте и полученном от него материале.
Бланки направлений следует подвергнуть стерилизации в сухожаровом шкафу в течение 30 минут при 85 °C.
2.4.3. Оценка качества и количества мокроты
При исследовании мокроты пациентов с подозрением на туберкулез понятие "качественная мокрота" имеет конкретное определение. Качественной является свежевыделенная мокрота из глубоких отделов дыхательных путей с минимальными примесями слюны или носоглоточной слизи. Наилучшим для исследования считают образец мокроты, в котором имеются слизистые или слизисто-гнойные комочки, белесоватые включения. Сероватый, желтоватый или бурый цвет мокроты также может характеризовать качественный материал. Для исследования достаточно 3 - 5 мл мокроты, но хорошие результаты могут быть получены и при исследовании меньших объемов мокроты.
Индуцированная, т.е. полученная при аэрозольных ингаляциях или других манипуляциях, мокрота напоминает по внешнему виду и консистенции слюну. Важно, чтобы этот материал по ошибке не был удален как непригодный для исследования. Поэтому в сопроводительном документе необходимо отмечать, каким образом получен материал для анализа.
2.4.4. Техника безопасности при работе с диагностическим материалом
При работе с заразным материалом необходимо иметь в виду, что работа с диагностическим материалом является одним из самых опасных этапов микробиологического исследования. Туберкулез распространяется воздушно-капельным путем через содержащие возбудитель мельчайшие аэрозольные частицы, диаметр которых составляет 1 - 5 мкм. Именно эти мельчайшие частицы составляют ту фазу аэрозоля, которая способна при дыхании проникать в легочные альвеолы и оседать в них, формируя начало инфекционного процесса. В лабораторной работе усилия должны быть направлены на то, чтобы избежать или свести к минимуму опасность заражения во время тех манипуляций, при выполнении которых наблюдается наибольшая вероятность образования и рассеивания потенциально опасных инфекционных аэрозолей.
В ЛАБОРАТОРИЯХ ОСНОВНЫМИ ИСТОЧНИКАМИ ОБРАЗОВАНИЯ ИНФЕКЦИОННЫХ АЭРОЗОЛЕЙ ЯВЛЯЮТСЯ МАНИПУЛЯЦИИ, СВЯЗАННЫЕ С ОБРАБОТКОЙ ЗАРАЖЕННОГО МАТЕРИАЛА.
Аэрозоли могут образовываться при выполнении следующих манипуляций:
- открывание флаконов с материалом; эта манипуляция особенно опасна, если между наружной стенкой горлышка флакона и внутренней поверхностью крышки находятся частицы высохшей мокроты или если непосредственно перед открыванием флакон подвергался встряхиванию во время транспортировки;
- приготовление мазков путем нанесения материала на предметное стекло и распределение его по поверхности стекла;
- прожигание над пламенем горелки не очищенных от остатков материала бактериологических петель;
- попытки фиксировать над горелкой невысохший влажный мазок, что приводит к вскипанию и разбрызгиванию частичек материала;
- работа с жидкими культурами или с надосадочной жидкостью;
- забор в пипетку суспензии микроорганизмов, особенно при использовании автоматических пипеток с фиксированным объемом жидкости;
- использование высокоскоростных встряхивателей и центрифуг;
- энергичная инокуляция микробных суспензий в пробирки или флаконы;
- повреждение пробирок при центрифугировании;
- использование ступок при растирании инфицированного материала;
- приготовление суспензий микобактерий для инокулирования (особенно опасно использование ступок для растирания культуры).
При выполнении всех этих манипуляций следует соблюдать особую осторожность, а некоторые желательно исключить из лабораторных технологий.
Для предупреждения случаев внутрилабораторного заражения необходимо свести к минимуму возможность образования аэрозолей. Для защиты лабораторных работников от инфекционных частиц необходимо проводить работу при включенной локальной вытяжной вентиляции (там, где это достаточно) или в специально оборудованных боксах или ламинарных шкафах.
III. МИКРОСКОПИЧЕСКИЕ ИССЛЕДОВАНИЯ ДЛЯ ВЫЯВЛЕНИЯ
КИСЛОТОУСТОЙЧИВЫХ МИКОБАКТЕРИЙ
Присутствие кислотоустойчивых микобактерий в клиническом материале может быть установлено при микроскопическом и/или культуральном исследовании. Однако необходимо иметь в виду, что микроскопическое исследование не позволяет дифференцировать микобактерии комплекса Mycobacterium tuberculosis (возбудителей туберкулеза) от нетуберкулезных ("атипичных") микобактерий - возбудителей микобактериозов.
НА ОСНОВАНИИ МИКРОСКОПИЧЕСКОГО ИССЛЕДОВАНИЯ ВОЗМОЖНО СДЕЛАТЬ ЗАКЛЮЧЕНИЕ ТОЛЬКО О НАЛИЧИИ ИЛИ ОТСУТСТВИИ В ПРЕПАРАТЕ КИСЛОУСТОЙЧИВЫХ МИКОБАКТЕРИЙ.
Это объясняется тем, что в природе существует большое число нетуберкулезных кислотоустойчивых микобактерий, вызывающих микобактериозы, а также кислотоустойчивых сапрофитов, не вызывающих заболевания человека. Микроскопически они неотличимы от Mycobacterium tuberculosis.
Несмотря на указанные недостатки, бактериоскопия остается одним из основных методов микробиологических исследований. Ее преимущество заключается в быстроте получения результата и относительной простоте исследования. Метод позволяет в короткие сроки (от одного часа) обнаружить наиболее эпидемически опасных больных туберкулезом и микобактериозами, выделяющих большие количества микобактерий, и остается актуальным микробиологическим методом при выявлении больных туберкулезом и микобактериозами на первичных этапах обследования больных, а также при динамическом наблюдении за состоянием микобактериальной популяции в процессе лечения. Кроме того, микроскопическое подтверждение тинкториальных свойств культуры остается обязательным исследованием при ее диагностике.
3.1. Подготовка материала для микроскопического
исследования на кислотоустойчивые микобактерии
Чтобы обнаружить микобактерии туберкулеза методами микроскопии, в 1 мл исследуемого материала должно содержаться не менее 10000 микробных клеток. В мокроте больных с туберкулезом органов дыхания (особенно при наличии у них полостей распада легочной ткани) обычно содержится значительное количество кислотоустойчивых бактерий, что позволяет выявить их при микроскопическом исследовании. Однако бактериовыделение не является регулярным процессом, и это требует определенной тактики сбора материала. Чувствительность этого метода можно повысить, если ввести кратность обследования пациента. Установлено, что при последовательных исследованиях результативность микроскопической диагностики туберкулеза органов дыхания повышается следующим образом: при однократном исследовании - 80 - 83%, двукратном - на 10 - 14% больше и при исследовании трех проб мокроты - еще на 5 - 8% больше. Таким образом, при подозрении на туберкулез органов дыхания рекомендуется исследовать не менее трех проб мокроты.
ОТРИЦАТЕЛЬНЫЙ РЕЗУЛЬТАТ МИКРОСКОПИЧЕСКОГО ИССЛЕДОВАНИЯ НЕ ИСКЛЮЧАЕТ ДИАГНОЗ ТУБЕРКУЛЕЗА, ТАК КАК В МОКРОТЕ ПАЦИЕНТА МОЖЕТ СОДЕРЖАТЬСЯ МЕНЬШЕ МИКОБАКТЕРИЙ, ЧЕМ МОЖЕТ ВЫЯВИТЬ МИКРОСКОПИЧЕСКОЕ ИССЛЕДОВАНИЕ.
Эффективность бактериоскопии существенно возрастает, если контролируется качество собираемого материала. Нарушение технологий подготовки мазков может быть причиной отрицательного результата микроскопического исследования.
3.2. Приготовление мазков для микроскопических исследований
По способу подготовки материала методы микроскопического исследования условно делят на два вида:
- метод прямой микроскопии, когда мазок приготавливается непосредственно из нативного необработанного диагностического материала или осадка (при исследовании жидкого материала);
- метод микроскопии мазка из осадка материала, подготовленного для культурального исследования путем обработки гомогенизирующими и обеззараживающими средствами и последующего центрифугирования.
При соблюдении условий методик второй метод более информативен, примерно на 20 - 30%, чем прямая микроскопия, так как при подготовке осадка происходит освобождение микробов из окружающей их слизи и обогащение диагностической квоты материала при центрифугировании.
В тех случаях, когда мазок подвергается окраске флюорохромными красителями и исследуется в люминесцентном микроскопе, необходимо иметь в виду, что качественная и эффективная окраска флюорохромными красителями требует обязательного соблюдения кислотности (pH) мазка, а также освобождения микобактерий от окружающей их слизи, которая препятствует проникновению красителя в микробную клетку. Несоблюдение этих условий приводит к снижению эффективности люминесцентной микроскопии.
ПРИ КУЛЬТУРАЛЬНОМ ИССЛЕДОВАНИИ МАЗОК И ПОСЕВ ПРОИЗВОДЯТСЯ ОБЯЗАТЕЛЬНО ИЗ ОДНОЙ И ТОЙ ЖЕ ПОРЦИИ МАТЕРИАЛА. ЭТО ОСНОВНОЕ ТРЕБОВАНИЕ ПРАВИЛЬНОГО МИКРОБИОЛОГИЧЕСКОГО ИССЛЕДОВАНИЯ.
3.2.1. Оборудование и реактивы для приготовления диагностических мазков
Перед началом работы оборудование, реактивы и материалы необходимо разместить так, чтобы было удобно работать и в дальнейшем стараться соблюдать этот привычный порядок.
Все манипуляции по приготовлению мазков из диагностического материала должны быть стандартизованными, а для максимальной безопасности все материалы и реагенты всегда должны находиться на одних и тех же постоянных местах и располагаться в одном и том же порядке.
Для приготовления мазков необходимы:
- флаконы с поступившим в лабораторию исследуемым материалом;
- деревянные палочки (аппликаторы) или бактериологические петли диаметром 3 мм для забора сгустков мокроты и распределения их на стекле;
- одноразовые предметные стекла (обезжиренные, без царапин и сколов), ГОСТ 9284-75;
- не смываемый при окраске маркировочный карандаш для нанесения идентификационного номера на стекло (алмазный карандаш);
- пинцет или щипцы для взятия предметных стекол с мазками;
- емкость (колба, эксикатор, стеклянная банка и т.д.) с отмытым речным песком, залитым техническим спиртом (70°), для очистки бактериологической петли от остатков материала перед очередной стерилизацией ее в пламени горелки;
- спиртовка или газовая горелка Бунзена для прокаливания петли;
- одноразовые или стерильные стеклянные чашки Петри для отбора гнойных комочков материала;
- стерильные мерные пипетки на 10 мл и 5 мл для переноса мокроты в чашки Петри;
- лотки (подносы), выстланные фильтровальной бумагой, для просушивания приготовленных мазков;
- контейнеры для сбора и последующего автоклавирования инфицированного материала и загрязненной посуды;
- емкость с дезинфицирующим раствором для обработки поверхности стола или других объектов по окончании работы и при случайном попадании на них диагностического материала;
- ватные шарики для обработки загрязненных поверхностей дезинфицирующим раствором.
3.2.2. Подготовка предметных стекол
Процедура приготовления мазков начинается с подготовки предметных стекол. Необходимо использовать только новые, отмытые и обезжиренные в спирте или смеси Никифорова (96° этиловый спирт + диэтиловый эфир в соотношении 1:1) стекла без царапин и сколов. Стекла должны соответствовать ГОСТу. Не рекомендуется использовать саморезанные стекла, которые приводят к значительным аберрациям исследуемого изображения или обусловливают образование артефактов. При повторном использовании стекла могут быть недостаточно хорошо отмыты от предыдущего материала, что может привести к получению ложноположительных результатов.
СТЕКЛА, НА КОТОРЫХ ПРИ МИКРОСКОПИЧЕСКОМ ИССЛЕДОВАНИИ БЫЛИ ОБНАРУЖЕНЫ КИСЛОТОУСТОЙЧИВЫЕ МИКОБАКТЕРИИ, СОХРАНЯЮТСЯ В ЛАБОРАТОРИИ В ТЕЧЕНИЕ 1 ГОДА, А ЗАТЕМ ПОДЛЕЖАТ ОБЯЗАТЕЛЬНОМУ УНИЧТОЖЕНИЮ И НЕ ДОЛЖНЫ ИСПОЛЬЗОВАТЬСЯ ПОВТОРНО.
Новые предметные стекла кипятят в 1% растворе питьевой соды (10 г двууглекислого натрия на 1 л воды), промывают в 1% растворе соляной кислоты (к 1 л воды добавляют 10 мл концентрированной соляной кислоты), а затем в проточной воде. Протирают насухо. Для обезжиривания вымытые и высушенные стекла помещают в герметически закрытые емкости со смесью Никифорова или с 96° этиловым спиртом. Стекла должны подвергаться обезжириванию не менее суток. Непосредственно перед приготовлением мазков стекла повторно протираются насухо.
3.2.3. Приготовление мазков из нативного материала и необработанного осадка жидких материалов
Если мазок будет окрашиваться по методу Ziehl-Neelsen и исследоваться в световом микроскопе, pH мазка не корригируется.
В случае окраски флюорохромными красителями для исследования в люминесцентном микроскопе перед нанесением материала на предметное стекло необходимо добиться нейтрального значения pH (6,8 - 7,0). Уровень pH осадка определяют с помощью бумажной индикаторной полоски.
Перед приготовлением мазка на один конец стекла (или его матовую часть) наносят полный номер пробы исследуемого материала, под которым он зарегистрирован в лабораторном регистрационном журнале при приеме материала. Номер наносят с помощью алмазного карандаша или несмываемого маркера с таким расчетом, чтобы в процессе окраски этот номер сохранился.
НЕ СЛЕДУЕТ КАСАТЬСЯ ЧИСТОЙ ПОВЕРХНОСТИ СТЕКЛА РУКАМИ ИЛИ ПЕРЧАТКАМИ!
Приготовление мазков для прямой микроскопии из нативной мокроты.
Если материал поступил в емкости, в которой невозможно обнаружить и выбрать частицы для приготовления мазка, его переносят в чашку Петри, под дно которой подложена черная бумага. При этом проявляют известную осторожность, чтобы избежать образования аэрозолей.
Так как в необработанной нативной мокроте микобактерии наиболее часто располагаются в плотных комочках распада тканей, следует иметь в виду, что результат микроскопического исследования в значительной степени зависит от правильности выбора этих гнойных комочков.
При приготовлении мазков наиболее удобно пользоваться деревянной палочкой, которую перед работой разламывают пополам. Затем из разных участков образца мокроты выбирают 2 - 3 наиболее плотных гнойных небольших комочка, переносят их на стекло, при необходимости разминают и равномерно распределяют тонким слоем в центре стекла на поверхности приблизительно размером 1 x 2 см в виде овала. Забор комочков производят с помощью сломанных концов палочки, что обеспечивает более надежную фиксацию материала к палочке и облегчает последующее его нанесение на поверхность предметного стекла и приготовление мазка посредством растирания. На одно предметное стекло следует наносить только один мазок.
Использованные для приготовления мазка палочки удаляют в банку с дезинфицирующим раствором или в контейнер с отработанным заразным материалом. Для каждой порции мокроты используется новая чистая палочка!
Практикуется также приготовление мазков с помощью бактериологических петель или препаровальных игл. Удобно пользоваться двумя петлями или иглами. В случае, когда мазок готовят с помощью бактериологической петли, она может быть использована повторно после очистки от остатков мокроты путем 2 - 3-кратного погружения ее в банку с песком, залитым спиртом, и последующего прожигания в пламени горелки до появления красного цвета. После прокаливания петлю следует охладить, оставив ее на 1 - 2 минуты в штативе-петледержателе.
Песок для очистки петель может использоваться длительное время при условии периодического обновления раствора спирта с таким расчетом, чтобы его уровень превышал уровень песка не менее чем на 3 см.
Приготовление мазка из осадка необработанного нативного материала.
Такие мазки приготавливают из полученного после центрифугирования осадка любого жидкого диагностического материала (бронхоальвеолярные смывы, промывные воды бронхов или желудка, моча, пунктаты из закрытых полостей, экссудаты). Осадок представляет собой обогащенную фракцию диагностического материала и значительно чаще позволяет получить положительные результаты. Особенностью существования М.tuberculosis в жидкостях является способность их долгое время находиться во взвешенном состоянии. В связи с этим рекомендуется производить центрифугирование при 3000g (см. раздел по культуральным исследованиям данной Инструкции).
Для приготовления мазка надосадочную жидкость аккуратно удаляют, полученный в пробирке осадок перемешивают и с помощью пипетки наносят на стекло 1 - 2 капли осадка, распределяя его тонким слоем в центре стекла на площади не менее 1 см x 2 см.
Необходимо иметь в виду, что мазки из осадка жидких материалов (моча, промывные воды бронхов, экссудаты и пр.) легко смываются в процессе окраски. Поэтому мазки из осадка жидких материалов желательно приготавливать на стеклах, предварительно обработанных яичным белком.
Для этого белок куриного яйца в течение 30 - 40 минут взбивают с чистыми стерильными стеклянными бусами в стерильной посуде и оставляют на 1 - 1,5 часа при комнатной температуре. Затем жидкую часть взбитой смеси отбирают пипеткой, переносят ее в другую посуду и, смачивая в ней ватный тампон, аккуратно наносят ее на чистые обезжиренные предметные стекла, равномерно распределяя по 2/3 их поверхности. 1/3 предметного стекла оставляется не обработанной белком для последующего нанесения на нее номера пробы. Обработанные белком стекла раскладывают на чистой фильтровальной бумаге и высушивают при комнатной температуре.
Другим способом закрепления осадка жидкого материала является использование сыворотки крови. На чистом стекле каплю сыворотки смешивают с 1 - 2 каплями осадка материала и распределяют смесь по стеклу.
3.2.4. Приготовление мазков из осадка диагностического материала, подготовленного для культурального исследования
Культуральное исследование любого диагностического материала обязательно включает параллельное микроскопическое исследование осадка этого материала, полученного после обработки детергентами с последующим отмыванием либо нейтрализацией и центрифугированием.
ВСЕ МАЗКИ ИЗ ОСАДКА ПРИГОТАВЛИВАЮТ ПОСЛЕ ВЫПОЛНЕНИЯ ПРОЦЕДУРЫ ПОСЕВА!
При этом чаще всего используется та же пипетка, которой производился посев. С помощью этой пипетки на стекло наносят 1 - 2 капли осадка, который распределяют тонким слоем в центре стекла на площади 1 см x 2 см.
Процедура приготовления мазка из осадка обработанного материала:
1. Оставшийся после посева осадок встряхивают, забирают в пипетку.
2. 1 - 2 капли осадка наносят на предметное стекло, формируя мазок размером ~ 1 x 2 см.
3. Мазок из осадка жидких материалов (моча, промывные воды и др.) во избежание смывания материала при окраске желательно приготавливать на стеклах, предварительно обработанных яичным белком.
При приготовлении мазка для микроскопического исследования необходимо добиваться правильной его толщины. Если мазок слишком тонкий и содержит мало материала, при микроскопическом исследовании можно получить ложноотрицательный результат.
Если мазок слишком толстый, это затрудняет его фиксацию, материал недостаточно плотно прикрепляется к стеклу и может быть частично или полностью удален при окраске. Кроме того, толстый мазок плохо просматривается при микроскопическом исследовании.
Не рекомендуется готовить мазки способом "растяжки" материала между двух предметных стекол. Такой способ сопровождается образованием биологически опасного аэрозоля.
ЧЕРЕЗ ПРАВИЛЬНО ПРИГОТОВЛЕННЫЙ МАЗОК МОЖНО ЧИТАТЬ ГАЗЕТНЫЙ ШРИФТ, РАСПОЛОЖЕННЫЙ ПОЗАДИ СТЕКЛА НА РАССТОЯНИИ 5 - 10 СМ.
Ограниченная площадь мазка (~ 1 см x 2 см в центре стекла) значительно повышает безопасность манипуляции и последующей микроскопии, так как периферические части и ребра предметного стекла остаются не загрязненными инфекционным материалом.
3.2.5. Фиксация мазков
Приготовленные вышеуказанным способом мазки помещают на 15 - 30 минут на лотки (подносы), выстланные фильтровальной бумагой, и высушивают при комнатной температуре в вытяжном шкафу или при отсутствии такового - на столе, в специально отведенном месте.
Ни в коем случае не допускается фиксация сырых мазков над пламенем горелки!
При окраске по Ziehl-Neelsen стекла с высохшими мазками пинцетом или специальными щипцами берут за конец, на который нанесена маркировка, и трижды медленно проводят через верхнюю треть пламени спиртовки или газовой горелки до исчезновения признаков запотевания стекла. Общая продолжительность пребывания мазка в пламени не должна превышать 3 - 5 секунд. Затем стекла помещают на специальную подставку ("рельсы") для окрашивания.
При окраске мазков флюорохромными красителями рекомендуется фиксация в сухожаровом шкафу при 85 °C в течение 45 минут. Однако при отсутствии такой возможности допускается фиксация над пламенем горелки.
В плане охраны труда оптимальным является метод, предложенный A. Hain. Этот метод фиксации мазков используется как при окраске по Ziehl-Neelsen, так и люминесцентными красителями. Согласно этому методу предметные стекла с мазками раскладывают на жестяные или эмалированные подносы и помещают в сушильный шкаф, где сначала высушивают при 37 °C. Затем температуру повышают до 105 °C и, спустя 10 минут, шкаф выключают. При таком методе достигается надежное прикрепление материала к стеклу и гибель микобактерий, как находящихся в материале мазка, так и случайно попавших на поднос. Фиксирующая температура не должна превышать 105 °C, чтобы не изменить тинкториальные свойства микобактерий.
Высушенные и фиксированные мазки должны сразу же окрашиваться. Нефиксированные мазки ни в коем случае не должны оставляться открытыми на ночь, так как это увеличивает опасность распространения.
Фильтровальная бумага, которой был выстлан лоток (поднос), по окончании фиксации каждой серии мазков подлежит обязательному сжиганию или автоклавированию, а лоток обжигается спиртом. Лотки ежедневно выстилаются чистой бумагой.
3.3. Методы окраски диагностических мазков
Для окраски мазков, приготовленных непосредственно из диагностического материала (метод прямой микроскопии) и из осадка, обработанного для культурального исследования, используются методы, позволяющие выявлять кислотоустойчивые микроорганизмы:
- окраска по методу Ziehl-Neelsen для исследования в световом микроскопе;
- окраска флюорохромными красителями для исследования в люминесцентном микроскопе.
Люминесцентную микроскопию рекомендуется использовать при большом количестве исследуемых ежедневно мазков (более 30 мазков в день).
3.3.1. Окраска препаратов для световой микроскопии по методу Ziehl-Neelsen
Метод окраски по Ziehl-Neelsen является наиболее распространенным методом для выявления кислотоустойчивых микобактерий. Он основан на использовании нескольких специальных методических приемов:
- окраска фуксином (с подогреванием) - при одновременном воздействии нагревания и сильного протравливающего действия карболовой кислоты повышается способность красителя проникать в микробную клетку и особенно в структуры ее клеточной стенки, состоящей из липидов, миколовых кислот и восков. Обычные анилиновые красители не проникают в клеточную стенку микобактерий, и последние не окрашиваются;
- обесцвечивание (3 мин.) - последующая обработка мазка 25% раствором серной кислоты или 3% раствором солянокислого спирта приводит к обесцвечиванию красителя, проникшего в структуры, не обладающие достаточной гидрофобностью и стойкостью к разрушению в кислоте (кислотоустойчивостью). Только кислото- и спиртоустойчивые микроорганизмы стойко удерживают краситель и остаются после обесцвечивания окрашенными в малиново-красный цвет;
- контрастирующая окраска (1 мин.) - обесцвеченные элементы мазка докрашивают метиленовым синим для придания контрастности препарату.
3.3.1.1. Оборудование и реактивы для окраски по методу Ziehl-Neelsen
Для окраски мазков по методу Ziehl-Neelsen необходимы:
- раковина или специальный вместительный лоток для проведения окраски;
- специальный штатив ("рельсы") для окраски мазков на предметных стеклах;
- пинцет или щипцы для взятия предметных стекол с мазками;
- газовая или спиртовая горелка для фиксации препарата (если мазки не фиксированы в сушильном шкафу) и подогревания его при окрашивании карболовым фуксином; или
- металлический стержень с ватным тампоном, который используется вместо горелки для подогревания препарата при окрашивании карболовым фуксином;
- фильтровальная бумага размером ~ 4 x 1,5 см для окраски мазков карболовым фуксином;
- раствор карболового фуксина;
- 25% раствор серной кислоты или
- 3% раствор солянокислого спирта;
- дистиллированная вода для промывания мазков;
- 0,3% раствор хлорида метиленового синего;
- штатив для просушивания окрашенных стекол на воздухе в вертикальном или наклонном положении.
Реактивы:
- спирт этиловый 96° марки ОП-2, ТУ 6-09-4512-77;
- кислота соляная концентрированная, ГОСТ 3118-77;
- кислота серная концентрированная, ГОСТ 4204-77;
- фенол кристаллический, ГОСТ 6417-72;
- фуксин основной, ТУ 6-09-3804-82;
- метиленовый синий хлорид, ТУ 6-09-945-75;
- глицерин, ЧДА, ГОСТ 6259-75;
- вода дистиллированная, ГОСТ 6709-72.
Приготовление растворов
Раствор 1. Насыщенный спиртовой раствор фуксина:
- растереть в ступке 0,3 г основного фуксина с 2 - 3 каплями глицерина, добавить по каплям 10 мл 96° этилового спирта.
Раствор 2. Рабочий раствор фенола (5% водный раствор):
- расплавить 5 г кристаллического фенола путем легкого подогревания на водяной бане (температура плавления фенола - 41 °C). Добавить слегка подогретую дистиллированную воду до объема 100 мл.
Раствор 3. Рабочий раствор карболового фуксина:
- в 90 мл раствора 2 добавить 10 мл раствора 1.
Раствор 4. Обесцвечивающие растворы:
а) Раствор серной кислоты
К 75 мл дистиллированной воды осторожно долить 25 мл концентрированной серной кислоты, постепенно наслаивая ее по стенкам сосуда. Смешать. Содержимое нагреется.
НИКОГДА НЕ ДОБАВЛЯЙТЕ ВОДУ В КИСЛОТУ!
б) Раствор солянокислого спирта
Вместо раствора серной кислоты для обесцвечивания можно использовать 3% солянокислый спирт:
|
Этиловый спирт 96°
|
97 мл
|
|
Концентрированная соляная кислота
|
3 мл.
|
К 97 мл спирта осторожно добавить 3 мл концентрированной соляной кислоты.
ВСЕГДА ОСТОРОЖНО ВЛИВАЙТЕ КИСЛОТУ В СПИРТ, НО НЕ НАОБОРОТ!
Раствор 5. Рабочий раствор метиленового синего:
- растворить 0,3 г хлорида метиленового синего в 100 мл дистиллированной воды.
Хранение растворов. Вес приготовленные растворы должны быть профильтрованы через бумажный фильтр и помещены в герметически закрытые емкости из темного стекла. На каждой емкости должна быть надпись с названием содержащегося в ней раствора, датой его приготовления, сроком годности и указанием фамилии специалиста, готовившего раствор. Растворы хранят при комнатной температуре в темном месте.
Рабочий раствор карболового фуксина может храниться не более 2-х недель, так как после этого срока фуксин начинает выпадать в осадок, что изменяет заданные свойства раствора.
Другие рабочие растворы значительно более стойки при хранении. Однако рекомендуется готовить их одновременно с раствором карболового фуксина, т.е. через каждые 2 недели. Это позволит быть уверенным в качестве используемых красителей.
3.3.1.2. Процедура окраски:
- убедитесь, что подготовленные мазки фиксированы и промаркированы;
- препараты помещают на подставку ("рельсы") так, чтобы они не касались друг друга, и расстояние между ними составляло порядка 1 см, а маркировка (номер) была направлена в одну сторону. Максимально на стандартные "рельсы" помещают не более 12 стекол;
- на каждое стекло накладывают полоску фильтровальной бумаги так, чтобы она полностью закрывала мазок. Это делают для того, чтобы краска не разливалась по стеклу. Одновременно за счет использования фильтровальной бумаги предотвращается осаждение на мазок кристаллов краски, которые при микроскопическом исследовании могут быть ошибочно приняты за кислотоустойчивые микобактерии;
- наливают на бумагу раствор карболового фуксина с избытком и нагревают препарат над пламенем горелки до легкого появления паров. При подогревании препарата следят за тем, чтобы краска не закипела, а фильтровальная бумага не высыхала. Подогретый мазок оставляют на 5 минут, чтобы краситель проник в клеточную стенку микобактерий и окрасил ее;
- пинцетом снимают и удаляют фильтровальную бумагу;
- осторожно (!) смывают остатки краски слабой струей дистиллированной воды до тех пор, пока не прекратится видимое отхождение краски. При промывании мазков следует использовать холодную воду или воду комнатной температуры;
- перед тем как нанести на стекло следующий раствор, щипцами или пинцетом берут каждое стекло за маркированный конец и наклоняют, чтобы с него стекла вода; это предотвращает разбавление следующего реактива;
- мазок обесцвечивают 3 минуты одним из обесцвечивающих растворов, полностью покрывая всю поверхность мазка;
- мазок тщательно промывают дистиллированной водой и докрашивают в течение до 1 минуты (не превышать экспозицию!) 0,3% раствором метиленового синего;
- вновь аккуратно промывают проточной водой, наклоняя каждое стекло, чтобы стекала вода;
- высушивают на открытом воздухе при комнатной температуре в вертикальном или наклонном положении.
НЕ СЛЕДУЕТ ПРОМОКАТЬ ПРЕПАРАТ!
В результате микобактерии туберкулеза окрашиваются в малиново-красный цвет, а другие микроорганизмы и клеточные элементы - в голубой.
При использовании 0,3% раствора метиленового синего для окраски фона препарата (контрастирующая окраска) следует иметь в виду, что при толстом мазке или превышении времени окраски этот краситель может как бы "скрыть" кислотоустойчивые микобактерии.
Если в процессе окраски произошло загрязнение краской нижней свободной от мазка поверхности предметного стекла, перед микроскопией следует аккуратно протереть ее тампоном, смоченным солянокислым спиртом.
Препарат исследуют с масляной иммерсией в световом микроскопе.
3.3.2. Окраска препаратов для люминесцентной микроскопии
Метод основан на наблюдении микроскопических объектов с использованием их способности к свечению. По сравнению с методами обычной микроскопии исследование в свете люминесценции обладает рядом преимуществ: цветное свечение, высокая степень контрастности светящихся объектов на темном фоне, значительно большая площадь поля зрения.
Суть люминесцентной микроскопии заключается в том, что объекты (бактериальные клетки), окрашенные специальными красителями (флюорохромами), под действием облучения их ультрафиолетом испускают излучение в видимом спектре света. В случае, когда объект не окрашен специальными красителями, ультрафиолетовый свет, проходя через объектив и попадая на препарат, поглощается молекулярными структурами объекта и остается невидимым или почти невидимым для человеческого глаза. Если же какие-либо объекты окрашены специальным красителем, то молекулы красителя под действием ультрафиолета возбуждаются и начинают испускать кванты света в длинноволновой области, иначе говоря - светиться. В этом случае клетка становится источником света определенного спектра и хорошо видна на общем темном контрастном фоне препарата.
Источник света должен содержать в своем спектре длину волны, возбуждающую молекулы красителя, а светофильтры подбираются таким образом, чтобы добиться хорошего расхождения между длинами волн возбуждающего ультрафиолетового света и излучения, испускаемого возбужденными объектами.
При люминесцентной микроскопии используют специальный микроскоп. Источником света в нем служит кварц-галогеновая или ртутная лампа. Для красителей системы аурамин/родамин используют подборку из следующих фильтров (на примере микроскопа РПО8 ЛОМО):
- возбуждающий фильтр ФС 1-4,
- запирающий фильтр СЗС 21-2 и
- нейтральный фильтр БС 8-3.
Светофильтры возбуждения служат для выделения из потока излучения источника света тех лучей, которые обеспечивают возбуждение и свечение объекта; эти фильтры устанавливаются в ветви осветителя.
Запирающий светофильтр служит для ограничения (срезания) света возбуждения и пропускания только света люминесценции; этот фильтр устанавливается в наблюдательной ветви.
Наблюдательные (сменные) фильтры имеют разное назначение: фильтры для защиты глаз от попадания красных и инфракрасных лучей; теплозащитные фильтры и др. В отечественных микроскопах применяются фильтры из стекла БС8 для предохранения объектов микроскопии от выцветания.
Люминесцентные красители (аурамин ОО, родамин С и др.) связываются с воскоподобными структурами микробной клетки. При облучении окрашенных клеток возбуждающим светом они начинают светиться оранжевым или ярко-желтым светом на черном или темно-зеленом фоне.
За счет свечения вокруг клетки образуется ореол, благодаря которому видимые размеры светящейся клетки превышают ее физические размеры. В связи с этим окрашенные флюорохромными красителями препараты обычно исследуются при увеличении 250x - 450x, тогда как окрашенные фуксином - при увеличении 800x - 1000x. Разница в увеличении позволяет микроскописту видеть одновременно в 4 - 10 раз большее поле зрения, что существенно сокращает время, необходимое для просмотра мазка. Подсчитано, что если микроскопическое исследование необходимой площади мазка при окраске по Ziehl-Neelsen продолжается приблизительно 10 минут, то для исследования той же площади мазка методом люминесцентной микроскопии потребуется только 2 - 3 минуты.
Наряду с этим при люминесцентной микроскопии отмечается значительно большая резкость и контрастность микроскопической картины, что повышает комфортность микроскопического исследования. Для глаза исследователя значительно легче обнаружить флюоресцирующие оранжевые или ярко-желтые микобактерии на темном (при гашении фона метиленовым синим или перманганатом калия) или темно-красном (при гашении фона акридиновым оранжевым) фоне, чем выявить красные микобактерии на голубом фоне клеточного детрита при окраске по Ziehl-Neelsen. Это делает метод люминесцентной микроскопии особенно ценным при исследовании олигобациллярного материала.
Указанные преимущества наиболее выражены при использовании люминесцентной микроскопии в лабораториях, выполняющих ежедневно большое число исследований (порядка 30 и более).
Мазки для люминесцентной микроскопии предпочтительно готовить из осадка после обработки материала детергентом с последующим отмыванием и центрифугированием. Перед нанесением материала осадка на предметное стекло необходимо добиться нейтрального значения pH (6,8 - 7,0). С этой целью осадок нейтрализуют несколькими каплями 6% раствора соляной кислоты или 6% едкого натра (в зависимости от метода обработки материала), тщательно встряхивают и с помощью бумажной индикаторной полоски определяют уровень pH (оптимально 6,8) осадка.
Во всех сомнительных случаях микроскопической картины для контроля следует использовать микроскопию мазка, повторно окрашенного по методу Ziehl-Neelsen.
3.3.2.1. Оборудование и реактивы для окраски флюорохромными красителями:
- раковина или специальный вместительный лоток для проведения окраски;
- специальный штатив ("рельсы") для окраски мазков на предметных стеклах;
- пинцет или щипцы для взятия предметных стекол с мазками;
- газовая или спиртовая горелка для фиксации препарата, если он не фиксирован ранее в сушильном шкафу; или металлический стержень с ватным тампоном, используемого вместо горелки для фиксации препарата, если он не фиксирован ранее в сушильном шкафу;
- раствор флюоресцентных красителей;
- раствор для обесцвечивания мазков;
- раствор для гашения фона обесцвеченного мазка;
- емкость с дистиллированной водой для промывания мазков;
- штатив для просушивания окрашенных стекол на воздухе в вертикальном или наклонном положении.
ПРИ ОКРАСКЕ ФЛЮОРОХРОМНЫМИ КРАСИТЕЛЯМИ НИ В КОЕМ СЛУЧАЕ НЕЛЬЗЯ ПОДОГРЕВАТЬ МАЗКИ И ПОЛЬЗОВАТЬСЯ НАКЛАДКАМИ ИЗ ФИЛЬТРОВАЛЬНОЙ БУМАГИ!
Промывание мазков в процессе окраски следует производить только дистиллированной водой, так как водопроводная вода содержит соединения хлора, которые могут изменять флюоресценцию.
В случае невозможности проведения немедленной микроскопии окрашенные мазки рекомендуется сохранять, прикрыв черной бумагой во избежание ослабления флюоресценции.
При окраске мазков необходимо:
- избегать неполного обесцвечивания;
- не делать толстых мазков, так как это затрудняет обесцвечивание и фиксацию мазка на стекле.
Мазки, которые использовались для флюоресцентной микроскопии, в случае сомнений в истинности феномена кислотоустойчивости можно повторно окрасить по методу Ziehl-Neelsen.
В нашей стране наибольшее распространение получили следующие методы окраски микобактерий люминесцентными красителями:
3.3.2.2. Метод окраски аурамином ОО и родамином С
Реактивы:
- спирт этиловый 96° марки ОП-2, ТУ 6-09-4512-77;
- кислота соляная концентрированная, ГОСТ 3118-77;
- метиленовый синий хлорид, ТУ 6-09-945-75;
- аурамин ОО (аурамин О-Sigma);
- родамин С, ТУ 6-09-2463-77 (родамин В-Sigma);
- вода дистиллированная, ГОСТ 6709-72.
Приготовление растворов:
Раствор 1. Раствор аурамина - родамина:
|
Аурамин ОО
|
1,0 г
|
|
Родамин С
|
0,1 г
|
|
Вода дистиллированная
|
1000 мл.
|
Каждый краситель растворяют отдельно в 150 - 200 мл дистиллированной воды и помещают в термостат при 37 °C на 18 - 24 часа. Затем растворы сливают в одну емкость и доводят общий объем до 1000 мл.
Приготовленной раствор красителей хранят в емкости из темного стекла в прохладном, защищенном от света месте.
АУРАМИН ОБЛАДАЕТ КАНЦЕРОГЕННОЙ АКТИВНОСТЬЮ, ПОЭТОМУ НЕ СЛЕДУЕТ ДОПУСКАТЬ ПОПАДАНИЯ НА КОЖУ ЕГО ПОРОШКА ИЛИ РАСТВОРА.
Раствор 2. Обесцвечивающий раствор:
|
Концентрированная соляная кислота
|
3 мл
|
|
Этиловый спирт 96°
|
97 мл.
|
Аккуратно добавить 3 мл концентрированной соляной кислоты к 97 мл этилового спирта.
ВСЕГДА ОСТОРОЖНО ВЛИВАЙТЕ КИСЛОТУ В СПИРТ, НО НЕ НАОБОРОТ!
Раствор 3. Гаситель фона:
|
Метиленовый синий хлорид
|
25 мг
|
|
Вода дистиллированная
|
100 мл.
|
В 100 мл дистиллированной воды растворить 25 мг метиленового синего хлорида.
Хранение растворов. Написать на этикетке название раствора, концентрацию, дату приготовления и срок хранения. Растворы желательно хранить в темной посуде при комнатной температуре в течение 3 месяцев. Перед использованием растворов их просматривают для исключения преципитата. Если последний обнаружен, раствор можно профильтровать.
Процедура окраски:
1. Стекла с фиксированными мазками раскладывают на специальные штативы "рельсы" для окраски так, чтобы они не касались друг друга.
2. Мазки заливают раствором 1 на 1 час.
НЕ НАГРЕВАТЬ МАЗКИ И НЕ ИСПОЛЬЗОВАТЬ ПОЛОСКИ ФИЛЬТРОВАЛЬНОЙ БУМАГИ!
3. Тщательно, но аккуратно промывают мазки дистиллированной водой.
4. Обесцвечивают раствором 2 (солянокислый спирт) в течение 3 мин.
5. Промывают дистиллированной водой.
6. Гашение фона осуществляют раствором 3 в течение 60 сек. Если препарат имеет интенсивную синюю окраску, можно очень аккуратно повторно промыть его дистиллированной водой.
7. Мазки высушивают при комнатной температуре в вертикальном или наклонном положении.
3.3.2.3. Метод окраски аурамином О
(Hagemann P.К., 1938; CDC 1985; WHO, 1998)
Реактивы:
- спирт этиловый 96° марки ОП-2, ТУ 6-09-4512-77;
- кислота соляная концентрированная, ГОСТ 3118-77;
- фенол кристаллический (карболовая кислота), ГОСТ 6417-72;
- аурамин О-Sigma (2465-27-2);
- акридиновый оранжевый, С.I.46005; или
- перманганат калия, ГОСТ 10163-76;
- вода дистиллированная, ГОСТ 6709-72;
- безводный двузамещенный фосфат натрия, ГОСТ 4172-66.
Приготовление растворов:
Раствор 1. Спиртовой раствор аурамина О:
|
Аурамин
|
0,1 г
|
|
Этиловый спирт
|
10 мл.
|
Растворить аурамин в спирте.
Аурамин обладает канцерогенной активностью, поэтому не следует допускать попадания на кожу его порошка или раствора.
Раствор 2. Раствор фенола:
|
Фенол кристаллический
|
3,0 г
|
|
Дистиллированная вода
|
87 мл.
|
Расплавить кристаллы фенола (температура плавления 41 °C) и растворить в дистиллированной воде, пользуясь подогреванием на водяной бане. Довести общий объем до 90 мл.
Раствор аурамина О. Смешать растворы 1 и 2 и перелить в плотно закрывающуюся емкость из темного стекла, которую необходимо хранить в прохладном затемненном месте. На этикетке обозначить название раствора, дату приготовления и срок годности. Готовый раствор может храниться при комнатной температуре в течение 3 месяцев. В процессе хранения раствор может стать мутным, однако это не влияет на качество окрашивания.
Раствор 3. Обесцвечивающий раствор:
|
Концентрированная соляная кислота
|
0,5 мл
|
|
Технический 70° этиловый спирт
|
100 мл.
|
Аккуратно добавить концентрированную соляную кислоту к спирту.
ВСЕГДА ОСТОРОЖНО ВЛИВАЙТЕ КИСЛОТУ В СПИРТ, НО НЕ НАОБОРОТ!
Напишите на этикетке название раствора, его концентрацию, дату приготовления и срок хранения. Раствор можно хранить в темной посуде при комнатной температуре в течение 3 месяцев.
Растворы 4. Гасители фона:
Для дополнительного окрашивания препаратов можно использовать растворы перманганата калия или акридинового оранжевого.
а) Раствор перманганата калия:
|
Перманганат калия (KMnO4)
|
0,5 г
|
|
Дистиллированная вода
|
100 мл.
|
Растворить перманганат калия в дистиллированной воде и перелить в плотно закрывающуюся бутыль из темного стекла. На этикетке обозначить название раствора, концентрацию, дату приготовления и срок годности.
Готовый раствор может храниться при комнатной температуре в течение 3 месяцев.
б) Раствор акридинового оранжевого:
|
Безводный двузамещенный фосфат натрия (Na2HPO4)
|
0,01 г
|
|
Дистиллированная вода
|
100 мл
|
|
Акридиновый оранжевый
|
0,01 г.
|
Растворить фосфат натрия в дистиллированной воде. Добавить акридиновый оранжевый.
Хранение реактивов. Хранят приготовленные растворы в плотно закрывающейся темной емкости. На этикетке обозначают название раствора, дату приготовления и срок годности. Готовый раствор может храниться при комнатной температуре в темном месте в течение 3 месяцев.
Процедура окраски:
1. Стекла с фиксированными мазками раскладывают на специальные штативы "рельсы" для окраски так, чтобы они не касались друг друга.
2. Мазки заливают раствором аурамина О на 15 минут.
НЕ НАГРЕВАТЬ МАЗКИ И НЕ ИСПОЛЬЗОВАТЬ ПОЛОСКИ ФИЛЬТРОВАЛЬНОЙ БУМАГИ!
3. Тщательно, но аккуратно промывают мазки дистиллированной водой.
4. Обесцвечивают раствором 3 (0,5% раствор солянокислого спирта) в течение 2 минут.
5. Промывают дистиллированной водой каждое стекло до тех пор, пока не смоются остатки краски.
6. Гашение фона осуществляют раствором перманганата калия или акридинового оранжевого в течение 2 минут.
При использовании перманганата калия время его воздействия не должно превышать 2 минуты. Точность экспозиции имеет решающее значение, так как при передержке интенсивность флюоресценции микобактерий может уменьшаться.
7. Мазки промывают дистиллированной водой.
8. Мазки высушивают при комнатной температуре в вертикальном или наклонном положении.
3.3.2.4. Хранение приготовленных мазков
Приготовленные мазки хранят в защищенном от света месте при комнатной температуре. Используют специальные коробки. Стекла не должны соприкасаться друг с другом для исключения повреждения целостности мазка. Положительные мазки хранят 1 год и более, если больной находится это время в стационаре. Окрашенные флюоресцентными красителями мазки чувствительны к дневному и ультрафиолетовому свету. Во время процесса микроскопирования они способны обесцветиться за несколько секунд. Для исключения этого мазки просматривают достаточно быстро, а при необходимости сделать паузу перекрывают поток света от лампы шторкой. Обесцветившиеся мазки можно повторно окрасить, однако это не всегда приводит к полному восстановлению препарата.
3.4. Техника микроскопического исследования препарата
3.4.1. Оборудование и реактивы для проведения микроскопического исследования препаратов, окрашенных по методу Ziehl-Neelsen
Для проведения микроскопического исследования при окраске по методу Ziehl-Neelsen необходимы:
- бинокулярный микроскоп;
- иммерсионное масло;
- капельница для нанесения масла на препарат;
- штатив с окрашенными и высушенными мазками, которые должны быть расположены в порядке номеров регистрации;
- емкость с ксилолом, спирто-эфирной смесью или 70° спиртом;
- фильтровальная бумага для удаления иммерсионного масла с поверхности просмотренного препарата;
- коробки для хранения просмотренных мазков;
- мягкая хлопчатобумажная ткань, бумажные салфетки или марлевые тампоны для протирания линз микроскопа;
- бумага и ручка для записи результатов микроскопического исследования;
- емкость с дезинфицирующим средством.
Для исследования мазков, окрашенных по Ziehl-Neelsen, используют световой бинокулярный микроскоп с иммерсионным объективом 90x или 100x и окулярами 7x или 10x.
3.4.2. Настройка микроскопа для исследования в проходящем свете
Новое поколение отечественных и зарубежных микроскопов оснащено самоцентрирующимися галогенными лампами, и настройка (фокусировка) нити лампы в апертурной диафрагме конденсора производится на заводе-изготовителе. Это существенно облегчает настройку освещения микроскопа по Келеру, которая в этих марках микроскопов сводится к ряду приемов, позволяющих совместить оптическую ось изображения и ось подсветки.
Перед началом работы убедиться, что электрическое напряжение в лаборатории соответствует допустимому при работе с микроскопом. В случае необходимости воспользоваться стабилизатором напряжения.
Осмотреть, нет ли в микроскопе поврежденных или сломанных деталей.
Включить освещение микроскопа, отрегулировав его на малое напряжение, которое используется при работе с малым увеличением.
Проверить правильность регулировки и фокусировку (направленность) источника света.
Убедиться, что конденсор с открытой диафрагмой занимает верхнее положение, а матовое стекло отсутствует в тракте подсветки (под конденсором).
Настройку освещения микроскопов рекомендуется производить следующим образом.
Установить в ход лучей объектив 40x и сфокусировать его на резкое изображение поверхности препарата.
Установить препарат таким образом, чтобы в поле зрения микроскопа попал наиболее прозрачный участок.
Вращая кольцо полевой диафрагмы, расположенное на основании микроскопа, закрыть полевую диафрагму.
С помощью расположенной на конденсоре специальной рукоятки закрыть апертурную диафрагму.
Перемещая конденсор путем вращения винта вертикального перемещения конденсора, добиться резкого изображения краев прикрытой полевой диафрагмы в поле зрения микроскопа.
С помощью фронтально от конденсора расположенных центровочных винтов добиться перемещения изображения краев прикрытой диафрагмы в центр поля зрения.
Вращая кольцо полевой диафрагмы, раскрыть ее до размеров поля зрения.
С помощью рукоятки конденсора раскрыть апертурную диафрагму приблизительно на 1/3 хода, добиваясь четкого появления окраски объектов изображения в препарате и достаточной глубины резкости.
Заменить окуляр в правом окулярном тубусе на точечную диафрагму (из комплекта микроскопа) или на дополнительный микроскоп МИР-4, который предварительно настроить на изображение. В первом случае будет видна яркая нить накала лампы. Уменьшая силу света, необходимо добиться изображения нити. Она должна иметь сфокусированное изображение. В случае использования дополнительного окуляра при правильно настроенном микроскопе будет наблюдаться следующая картина: темный диск, заполняющий поле зрения, и тонкая полоска света по диаметру выходного зрачка микрообъектива (должно быть перекрыто ~ 9/10 диаметра выходного зрачка).
Заменить точечную диафрагму или дополнительный микроскоп на рабочий окуляр и приступить к наблюдению препарата в светлом поле. Для большего комфорта можно вставить матовое стекло в тракт прохождения света, добавив света реостатом лампы.
Этой манипуляцией завершается настройка микроскопа.
МНОГИЕ СОВРЕМЕННЫЕ МИКРОСКОПЫ ОСНАЩЕНЫ ЦЕНТРИРОВАННЫМИ И НЕПОДВИЖНЫМИ КОНДЕНСОРАМИ, ЧТО ОБЛЕГЧАЕТ ПРОЦЕДУРУ НАСТРОЙКИ. РЕГУЛИРОВКА ОСУЩЕСТВЛЯЕТСЯ ТОЛЬКО С ПОМОЩЬЮ ОТКРЫТИЯ АПЕРТУРЫ ИРИСОВОЙ ДИАФРАГМЫ ДО 70 - 80%, ЧТО ОБЕСПЕЧИВАЕТ РАВНОМЕРНОЕ ОСВЕЩЕНИЕ ПОЛЯ ЗРЕНИЯ.
3.4.3. Морфологические характеристики кислотоустойчивых микобактерий при окраске по методу Ziehl-Neelsen
Кислотоустойчивые микобактерии туберкулеза имеют в длину примерно 1 - 10 мкм, в ширину - 0,2 - 0,6 мкм. Обычно они видны в виде тонких изящных палочек, но иногда можно обнаружить изогнутые или извитые варианты.
При окраске карболовым фуксином микобактерии туберкулеза выявляются в виде тонких, слегка изогнутых палочек малиново-красного цвета, содержащих различное количество гранул. Микроорганизмы, располагающиеся поодиночке, парами или в виде групп, хорошо выделяются на голубом фоне других компонентов препарата. Нередко в нативных препаратах бактериальные клетки могут располагаться в виде римской цифры "V".
Внутри отдельных микробных клеток могут обнаруживаться участки более интенсивного окрашивания, в результате чего они похожи на "бусы", а более слабо окрашенные участки могут быть видны в виде "полос".
В препарате могут выявляться также измененные коккоподобные кислотоустойчивые формы возбудителя, округлые сферические или мицелиеподобные структуры. Однако в случае обнаружения измененных форм кислотоустойчивых микроорганизмов положительный ответ должен быть подтвержден дополнительными методами исследования.
Клетки, выращенные на питательной среде, отличаются внешне от видимых в нативном препарате. Как правило, в первом случае микобактерии чуть толще и короче, окраска их ярче. Клетки могут быть агломерированы или сплетаться в колонии с образованием кос или сплетений.
Некоторые другие микроорганизмы, не относящиеся к М.tuberculosis, могут иметь различные формы - от длинных палочек до кокковидных форм с различной интенсивностью окрашивания.
Различную степень кислотоустойчивой окраски можно наблюдать не только у микобактерий, но и у других микроорганизмов. Это могут быть Rhodococcux, Nocardia, Legionella, а также цисты Cryptosporidium и Isospora.
Быстрорастущие микобактерии могут отличаться по степени кислотоустойчивой окраски - при частичной потере кислотоустойчивой окраски они приобретают фиолетово-малиновый цвет.
3.4.4. Оборудование и реактивы для проведения микроскопического исследования препаратов, окрашенных флюорохромными красителями
Для проведения микроскопического исследования при окраске флюорохромами необходимы:
- люминесцентный микроскоп;
- штатив с окрашенными и высушенными мазками, которые должны располагаться в порядке номеров регистрации;
- коробки для хранения просмотренных мазков;
- мягкая хлопчатобумажная ткань, бумажные салфетки или тампоны для протирания линз микроскопа;
- бумага и ручка для записи результатов микроскопического исследования;
- емкость с дезинфицирующим средством.
Для исследования мазков, окрашенных флюорохромными красителями, используют люминесцентный микроскоп с набором объективов и окуляров, позволяющих получить увеличение объекта наблюдения в пределах 250x - 630x. Необходимо использовать объективы, предназначенные для люминесцентной микроскопии.
3.4.5. Осветительные системы и настройка люминесцентного микроскопа
Освещение объектов на предметном стекле осуществляется сверху через коллектор, систему светофильтров, светоделительную пластину и объектив микроскопа.
Подготовка к работе и настройка освещения (на примере РПО-8 ЛОМО)
1. Присоединить фонарь ртутной лампы к источнику питания.
2. Закрыть шторку микроскопа.
3. Включить источник питания и зажечь лампу, руководствуясь описанием источника питания, изложенным в паспорте микроскопа.
НЕЛЬЗЯ ВЫКЛЮЧАТЬ РТУТНУЮ ЛАМПУ РАНЕЕ ЧЕМ ЧЕРЕЗ 15 МИНУТ ПОСЛЕ ЕЕ ЗАЖИГАНИЯ. ПОВТОРНОЕ ВКЛЮЧЕНИЕ РТУТНОЙ ЛАМПЫ ДОПУСКАЕТСЯ ТОЛЬКО ЧЕРЕЗ 10 МИНУТ ПОСЛЕ ЕЕ ВЫКЛЮЧЕНИЯ (ПОСЛЕ ЕЕ ПОЛНОГО ОХЛАЖДЕНИЯ).
4. Дать прогреться фонарю не менее 10 минут после зажигания ртутной лампы.
5. Установить переключатель, расположенный слева на тубусе микроскопа, в положение СП, установить в тубус направляющую с пластиной СП.
6. Установить в гнездо тубуса теплозащитную кювету или теплозащитный светофильтр СЗС 24 в прямоугольной оправе.
7. Установить в гнездо тубуса нейтральный светофильтр НСЗ-2 в прямоугольной оправе.
8. Установить в правую окулярную трубку бинокулярной насадки точечную диафрагму.
9. Поворотом револьверной головки ввести в ход лучей свободное от объектива отверстие.
10. Открыть шторку (полевую диафрагму), расположенную в осветительной ветви осветителя.
11. Поместить на предметный столик лист белой бумаги.
12. Отцентрировать изображение светящейся дуги лампы относительно свободного отверстия, для чего с помощью центрировочных винтов при лампе переместить изображение нити лампы в центр светящегося круга от отверстия.
13. Прикрыть полевую диафрагму.
14. Добиться резкого изображения дуги на бумаге, для чего с помощью рукоятки переместить коллектор в осветительной части микроскопа вдоль оптической оси.
15. Проверить окончательную центрировку электродов лампы, наблюдая изображение электродов и светящейся дуги лампы через точечную диафрагму.
От правильной настройки (центрировки) люминесцентного осветителя зависит интенсивность и равномерность свечения объектов в поле зрения.
Настройка микроскопа для наблюдения объектов в свете люминесценции
1. Вставить в пазы корпуса осветителя выбранные для работы возбуждающий (ФС 1-4) и запирающий (СЗС 21-2) светофильтры или направляющую с пластиной.
2. Установить в гнездо светофильтр БС 8-3 вместо светофильтра НСЗ-2.
3. Вставить окуляры в окулярные трубки бинокулярной насадки.
4. Установить в револьверное устройство полный набор объективов.
5. Ввести в ход лучей выбранный рабочий объектив.
6. Установить на предметном столике микроскопа препарат и закрепить его с помощью препаратоводителя.
7. Открыть полевую диафрагму до размеров поля зрения в окуляре.
8. Раздвинуть окуляры до полного совмещения изображений, видимых правым и левым глазом исследователя.
9. С помощью механизмов грубой и точной фокусировки (макро- и микровинт) добиться оптимальной резкости изображения. Если объект наблюдения недостаточно контрастный, сфокусировать прибор можно, ориентируясь на маркировку, нанесенную на препарат.
10. Проверить равномерность освещения поля зрения, перемещая рукоятку коллектора.
Микроскоп готов к работе.
Для предохранения препаратов от выцветания в перерывах между наблюдениями необходимо закрывать шторку лампы, находящуюся в осветительном тракте ртутной лампы.
3.4.6. Порядок проведения микроскопического исследования
Современные микроскопы являются сложными техническими устройствами, чувствительными к настройке и правилам эксплуатации. Перед началом работы они должны быть настроены и адаптированы под зрение микроскописта. Это лучше поручить инженерной службе, но можно провести самостоятельно, руководствуясь инструкцией к микроскопу и вышеприведенным описанием. Несоблюдение правил настройки может привести к существенному снижению эффективности микроскопических исследований и даже невозможности их проведения.
Исследование мазков, окрашенных по методу Ziehl-Neelsen, производится в проходящем свете с помощью светового микроскопа. Рекомендуется это делать с помощью бинокулярного микроскопа.
При исследовании мазков, окрашенных флюоресцентными красителями, используется люминесцентный микроскоп. При этом одной из важных особенностей работы в этом случае является то, что окрашенные флюорохромными красителями мазки не подлежат длительному хранению при дневном свете или длительному просмотру, так как интенсивность люминесценции окрашенного объекта при этом быстро снижается.
Работу начинают с определения положительных мазков предыдущего дня или просмотра. Это позволит относительно быстро оценить состояние настройки и готовности микроскопа к работе.
Перед началом микроскопического исследования в световом микроскопе необходимо:
- проверить наличие на столе для микроскопии необходимого для проведения микроскопического исследования оборудования и дополнительных материалов;
- снять чехол, которым накрыт микроскоп;
- осмотреть микроскоп и протереть сухой салфеткой механические части микроскопа;
- убедиться в целости оптической системы;
- включить осветительную систему и убедиться в достаточности освещения, ее настройки;
- с помощью бумажной салфетки или ватного тампона, смоченного спирто-эфирной смесью, протереть линзы микроскопа;
- убедиться в том, что подготовленные для микроскопии окрашенные препараты достаточно хорошо высушены;
- вращая винт грубой фокусировки (макровинт), опустить предметный столик, максимально отдалив его от объектива;
- поворотом револьверного устройства установить объектив с малым увеличением (10x) точно над конденсором;
- поместить на столик предметное стекло таким образом, чтобы мазок находился прямо под объективом; при этом обязательно убедиться, что мазок находится в верхней плоскости предметного стекла, а не снизу;
- закрепить препарат на столике с помощью клемм препаратоводителя;
- с помощью винтов препаратоводителя выбрать участок мазка для просмотра;
- раздвинуть окуляры до полного совмещения изображений, видимых правым и левым глазом исследователя;
- глядя сбоку, внимательно контролировать расстояние между стеклом и линзой объектива. Медленно вращая винт грубой фокусировки (макровинт), поднять предметный столик с препаратом к объективу, но не допускать соприкосновения предметного стекла с линзой объектива;
- глядя через окуляр, отрегулировать интенсивность светового потока так, чтобы свет был ярким, но комфортным. Для этого лучше всего использовать регулятор накала лампы, использовать темные или матовые фильтры и в крайнем случае изменить степень открытия диафрагмы.
Положение конденсора изменять не рекомендуется;
- продолжая смотреть через окуляр, медленно повернуть макровинт, чтобы предметный столик отошел от линзы объектива. Обычно достаточно нескольких поворотов винта;
- затем, глядя в окуляр, медленно вращать микровинт до тех пор, пока не появится изображение мазка. Небольшими поворотами микровинта настроить изображение до получения достаточной резкости.
НИКОГДА НЕ ПОДНИМАЙТЕ СТОЛИК МИКРОСКОПА, ГЛЯДЯ В ОКУЛЯР. ЭТО МОЖЕТ ПРИВЕСТИ К СОПРИКОСНОВЕНИЮ ФРОНТАЛЬНОЙ ЛИНЗЫ ОБЪЕКТИВА С ПРЕДМЕТНЫМ СТЕКЛОМ, ПОВРЕЖДЕНИЮ ЛИНЗЫ ИЛИ К ПОРЧЕ ПРЕПАРАТА;
- глядя правым глазом в правый окуляр, сфокусировать изображение;
- глядя левым глазом в левый объектив, сфокусировать изображение путем поворота дополнительного фокусировочного кольца, расположенного на левом окуляре.
3.4.7. Исследование объекта с большим увеличением с помощью "сухой" оптической системы
Порядок работы
После работы с препаратом под малым или средним увеличением, не меняя фокусировки, выбрать объектив с более сильным увеличением.
Убедиться, что этот объектив не касается предметного стекла, и поворотом револьверного устройства поместить выбранный объектив непосредственно над препаратом. При этом мазок должен оставаться почти в фокусе объектива.
С помощью микровинта сфокусировать резкость изображения. Правильная настройка света также может улучшить качество изображения.
Все манипуляции по настройке проводятся при сфокусированном на объект микроскопе. При настройке объект должен быть выведен из поля зрения, иными словами, после получения резкого изображения объекта предметное стекло смещается, чтобы поле зрения под объективом было прозрачным.
3.4.8. Работа с объективом масляной иммерсии
Порядок работы:
Добиться четкого изображения объекта в поле зрения с помощью сухого объектива малого увеличения и определить наиболее подходящий для исследования участок препарата.
Поворотом револьвера вывести сухой объектив из хода лучей и сместить объективы так, чтобы стал свободным доступ к препарату.
Нанести на выбранный участок препарата одну каплю иммерсионного масла. Капля должна свободно упасть на стекло (при этом желательно немного смазать иммерсионным маслом фронтальную линзу объектива).
ПИПЕТКА КАПЕЛЬНИЦЫ МАСЛА НИ В КОЕМ СЛУЧАЕ НЕ ДОЛЖНА СОПРИКОСНУТЬСЯ С МАЗКОМ!
В противном случае это может привести к переносу микобактерий с одного мазка на другой, к загрязнению иммерсионного масла и получению ложноположительного результата микроскопического исследования.
Поворотом головки револьверного устройства установить объектив с сильным увеличением (90x - 100x) непосредственно над препаратом.
Под визуальным контролем (глядя сбоку) медленно вращают макровинт грубой фокусировки и поднимают столик микроскопа до появления мениска в момент соприкосновения фронтальной линзы объектива с поверхностью капли масла.
НИКОГДА НЕ КАСАЙТЕСЬ ЛИНЗОЙ ПРЕДМЕТНОГО СТЕКЛА. ЭТО МОЖЕТ ПОВРЕДИТЬ ЛИНЗУ ИЛИ РАЗБИТЬ ПРЕПАРАТ.
Глядя в окуляр, с помощью винтов грубой и точной регулировки произвести настройку на резкость. Во время выполнения этой манипуляции будьте особенно внимательны и смещайте винты на небольшой ход, не допуская бесконтрольно полного оборота винтов.
В случае появления в поле зрения пузырьков воздуха операцию настройки (момент соприкосновения фронтальной линзы объектива с иммерсией) необходимо повторить, протерев объектив салфеткой со спиртом.
Микроскоп готов к работе.
При микроскопическом исследовании мазка, окрашенного по Ziehl-Neelsen, следует просматривать не менее 100 полей зрения. В том случае, если результат такого исследования оказывается отрицательным, необходимо просмотреть еще 200 полей зрения.
При микроскопическом исследовании препарата необходимо быть уверенным, что ни одно поле зрения препарата не просматривается повторно, поэтому рекомендуется просматривать препарат всегда по одной и той же схеме:
- либо 3 параллельных прохода по длине препарата,
- либо 9 параллельных проходов по ширине.
Микроскопировать начинают с левого верхнего выбранного в мазке поля зрения, постепенно передвигаясь либо вдоль продольной оси препарата до конца мазка, либо смещаясь вниз и затем вновь поднимаясь вверх и т.д., проходя все поля зрения до границы мазка.
При увеличении микроскопа 1000x, т.е. 100x для масляно-иммерсионного объектива и 10x для окуляра, при исследовании одной длины мазка (~ 20 мм) за один продольный проход просматривается около 100 - 120 полей зрения (диаметр поля зрения - 0,16 - 0,2 мм).
При люминесцентной микроскопии с использованием объектива 25x и окуляра 10x площадь поля зрения примерно в 10 раз больше, поэтому просматривается меньшее число полей зрения. Однако при отрицательном результате или малом количестве выявляемых микобактерий следует просматривать не менее 100 полей зрения.
При значительном количестве кислотоустойчивых микобактерий достаточно исследовать 20 - 50 полей зрения как при окраске по Ziehl-Neelsen, так и при люминесцентной микроскопии (см. таблицу 3).
По окончании микроскопического исследования каждого препарата следует:
- освободить препарат от держателей - клемм препаратоводителя;
- снять препарат с предметного столика микроскопа;
- сверить идентификационный номер и записать результат микроскопии на специальном листе бумаги, на котором перед началом микроскопии написать в столбик порядковые номера препаратов, подлежащих исследованию;
- затем, удерживая препарат за ребра стекла в участке, где нанесен порядковый номер, положить препарат на покрытый фильтровальной бумагой поднос (лоток) в вытяжной шкаф;
- для удаления иммерсионного масла накрыть препарат полоской фильтровальной бумаги;
- смочить ее несколькими каплями ксилола, спирто-эфирной смесью или спиртом;
- через 2 - 3 минуты фильтровальную бумагу удалить;
- очищенный от иммерсионного масла препарат поместить в коробку для просмотренных стекол.
При большом количестве исследуемых препаратов рекомендуется заранее подготовить 2 выстланных фильтровальной бумагой подноса (лотка) - для положительных и отрицательных препаратов - и удаление иммерсионного масла производить по окончании микроскопического исследования одновременно со всех просмотренных препаратов или части их.
В зависимости от результатов микроскопического исследования просмотренный препарат поместить в коробку для положительных или для отрицательных препаратов.
Перед тем как взять для исследования следующий препарат, необходимо протереть иммерсионную линзу кусочком специальной ткани или марлевым тампоном с рекомендованным растворителем.
По окончании микроскопического исследования всей партии мазков выполнить следующие процедуры:
- с помощью бумажной или марлевой салфетки протереть линзы микроскопа спирто-эфирной смесью или спиртом;
- опустить предметный столик микроскопа, отдалив его от объективов;
- уменьшить интенсивность освещения и выключить источник освещения микроскопа;
- накрыть микроскоп полиэтиленовым или пластиковым пакетом;
- расставить все необходимое для микроскопии оборудование и дополнительные материалы в установленном порядке;
- снять и удалить одноразовые перчатки;
- вымыть руки с мылом;
- перенести результаты микроскопического исследования в лабораторный регистрационный журнал и на бланки ответов.
3.5. Причины ошибок при микроскопических исследованиях
3.5.1. Ложноположительные результаты
Они могут быть обусловлены следующими причинами:
- плохая обработка многоразовых флаконов для сбора материала, в которых могут оставаться микобактерии;
- повторное использование предметных стекол после положительного предыдущего мазка;
- использование для приготовления мазка загрязненных бациллярным материалом бактериологических петель, пипеток или деревянных палочек;
- применение предметных стекол с царапинами и другими дефектами, в результате чего появляются артефакты, иногда ошибочно принимаемые за микобактерии; красная краска может иногда задерживаться на царапинах и создавать ошибочное представление о том, что видно кислотоустойчивую микобактерию. Такие царапины нередко образуют параллельные ряды. Обычно они более грубые и больше по размерам, чем микобактерии. Их несложно определить, так как они находятся на стекле в более глубокой плоскости (под мазком), и исчезают, если установить фокус на клетки (лейкоциты, эпителиальные клетки);
- использование плохо профильтрованного или длительно хранившегося раствора фуксина с начавшейся кристаллизацией;
- наличие микобактерий в иммерсионном масле, если иммерсионные линзы не были очищены после положительных препаратов или иммерсионное масло загрязнено микобактериями, если пипетка, которой оно наносится на мазок, случайно соприкасалась с положительным мазком;
- недостаточное обесцвечивание мазка, что может привести к сохранению красной окраски на некоторых некислотоустойчивых бактериях;
- волокна шерсти, хлопка, фильтровальной бумаги; обычно они встречаются как единичные находки, чаще всего в одном поле зрения;
- пыльца некоторых видов сосны, которая может обнаруживаться в виде редко встречающихся в препарате коротких кокковидных палочек.
3.5.2. Ложноотрицательные результаты
Они могут быть обусловлены следующими причинами:
- плохим качеством или недостаточным количеством исследуемого материала;
- исследованием слюны вместо мокроты;
- нарушением условий хранения, транспортировки, консервации материала (высокая температура и низкая влажность, а также воздействие на материал прямого солнечного света или ультрафиолетового излучения, под влиянием которых содержащиеся в материале микобактерии могут утратить присущую им кислотоустойчивость);
- неудачным выбором частиц мокроты для приготовления мазка;
- приготовлением слишком тонкого или толстого мазка, плохой его фиксацией над пламенем горелки или несоблюдением режимов окрашивания (неправильная экспозиция при окраске);
- нарушением методики просмотра мазка (малое число просмотренных полей зрения);
- плохим качеством красителей и реагентов;
- хранение предназначенных для исследования окрашенных мазков в месте, доступном прямым солнечным лучам или ультрафиолетовому свету, парам кислот;
- при повторном просмотре мазков (реанализ) ложноотрицательный результат может быть обусловлен тем, что после первичного просмотра с препарата не было удалено иммерсионное масло (при длительном воздействии оно обесцвечивает окраску) или препарат тщательно протирали при удалении иммерсионного масла, что вызвало повреждение мазка.
3.5.3. Операторские ошибки (ложноположительные или ложноотрицательные)
Неправильная маркировка флаконов с диагностическим материалом.
Отсутствие маркировки на стекле или повреждение ее в процессе окраски или обесцвечивания.
Неправильная регистрация результатов.
Таблица 2
ВОЗМОЖНЫЕ ПРИЧИНЫ НЕИСПРАВНОСТЕЙ ПРИ МИКРОСКОПИИ И СПОСОБЫ
ИХ УСТРАНЕНИЯ
|
Неисправность
|
Возможная причина
|
Способ устранения
|
|
Тусклое поле зрения
|
Низкое положение конденсора
|
Поднять конденсор
|
|
Закрытая диафрагма конденсора
|
Открыть диафрагму
|
|
|
Темные объекты в поле зрения, смещающиеся при повороте окуляра
|
Грязный окуляр
|
Протереть окуляр
|
|
Линзы микроскопа контаминированы грибами
|
Необходим ремонт окуляра
|
|
|
На линзах окуляра имеются царапины
|
Заменить окуляр
|
|
|
Недостаточно четкое изображение
|
Перевернут препарат
|
Перевернуть предметное стекло
|
|
(мазок находится снизу стекла)
|
Передвинуть 100x объектив
|
|
|
Пузырек воздуха в масле Плохое качество масла
|
Заменить масло
|
|
|
Загрязнены линзы
|
Протереть линзы
|
|
|
Нечеткое изображение при малом увеличении
|
Поверхности линз загрязнены маслом или грязью
|
Очистить линзы
|
|
Повреждение линз
|
Заменить поврежденные линзы
|
Учет результатов микроскопического исследования
3.6. Учет результатов микроскопического исследования
при окраске по методу Ziehl-Neelsen
Количество кислотоустойчивых микобактерий (КУМ), обнаруживаемых при микроскопическом исследовании, является очень важным информационным показателем, так как оно характеризует степень эпидемической опасности больного и тяжесть заболевания. Поэтому микроскопическое исследование должно быть не только качественным, но и количественным. При использовании объектива 90x или 100x и окуляра 7x - 10x (общее увеличение - 630 - 1000x) целесообразна следующая градация результатов световой иммерсионной микроскопии (см. таблицу 3).
Таблица 3
ГРАДАЦИЯ РЕЗУЛЬТАТОВ МИКРОСКОПИЧЕСКОГО ИССЛЕДОВАНИЯ
ПРИ ОКРАСКЕ ПО МЕТОДУ ZIEHL-NEELSEN
|
Результат исследования
|
Минимальное число полей зрения (п/з), обязательных для просмотра
|
Форма записи результата
|
Интерпретация результата исследования
|
|
КУМ не обнаружены в 300 п/з
|
300
|
ОТР
|
Отрицательный
|
|
1 - 2 КУМ в 300 п/з
|
300
|
Рекомендуется повторить исследование
|
Результат не оценивается
|
|
1 - 9 КУМ в 100 п/з
|
100
|
"____" КУМ в 100 п/з <*>
|
Положительный
|
|
10 - 99 КУМ в 100 п/з
|
100
|
1+ <**>
|
Положительный
|
|
1 - 10 КУМ в 1 п/з
|
50
|
2+ <**>
|
Положительный
|
|
Более 10 КУМ
в 1 п/з
|
20
|
3+ <**>
|
Положительный
|
--------------------------------
<*> Указать точное число найденных КУМ.
<**> Соответствие градаций:
Точное число - единичные КУМ в препарате;
1+ - единичные КУМ в поле зрения;
2+ - умеренное количество КУМ;
3+ - значительное количество КУМ.
Результаты микроскопического исследования отражаются в двух документах: в лабораторном регистрационном журнале учета микроскопических исследований и на бланках, на которых результаты исследования сообщаются в направившее материал лечебное учреждение.
3.7. Учет результатов микроскопического исследования
при окраске флюорохромными красителями
Мазки, окрашенные флюорохромными красителями, просматривают под значительно меньшим увеличением (обычно 250x - 630x), чем увеличение, используемое для просмотра мазков, окрашенных карболовым фуксином (1000x). В силу этого поле зрения, просматриваемое под люминесцентным микроскопом, имеет значительно большую площадь, чем поле зрения светового микроскопа. Таким образом, в ответе о результатах исследования мазка, окрашенного флюорохромами, при увеличении в 250 раз будет содержаться значительно больше бактерий, чем при исследовании этого же препарата, окрашенного по Ziehl-Neelsen и просмотренного при увеличении в 1000 раз. Чтобы уменьшить погрешность в ответах при использовании разных увеличений, предложено при исследовании и количественной оценке мазков, окрашенных флюорохромами, количество выявленных кислотоустойчивых бактерий делить на "фактор увеличения". Такой пересчет позволяет получить примерное количество микроорганизмов, которое можно увидеть в том же мазке при увеличении в 1000 раз с окраской по Ziehl-Neelsen (см. таблицу 4).
Таблица 4
СООТНОШЕНИЕ РЕЗУЛЬТАТОВ МИКРОСКОПИЧЕСКОГО ИССЛЕДОВАНИЯ
В ЗАВИСИМОСТИ ОТ МЕТОДА ОКРАСКИ И КРАТНОСТИ УВЕЛИЧЕНИЯ
|
Число КУМ при окраске по Ziehl-Neelsen и увеличении 1000x
|
Ответ
|
Число КУМ при окраске флюоресцентными красителями
|
||
|
увеличение люминесцентного микроскопа
|
||||
|
250x
|
450x
|
630x
|
||
|
0
|
КУМ не обнаружены
|
0
|
0
|
0
|
|
1 - 9 в 100 полях зрения 1
|
Указать точное число
|
Разделить результат на 10
|
Разделить результат на 4
|
Разделить результат на 2
|
|
10 - 99 в 100 полях зрения
|
1+
|
|||
|
1 - 10 в 1 поле зрения
|
2+
|
|||
|
> 10 в 1 поле зрения
|
3+
|
|||
Пересчет результатов микроскопического исследования с использованием "фактора увеличения" позволяет получать сравнимые в различных лабораториях результаты независимо от используемого метода окраски или степени увеличения.
Пример: Предположим, что при увеличении в 450 раз было выявлено 20 КУМ в 1 поле зрения. Если, в соответствии с таблицей, это число разделить на "фактор увеличения" 4, соответствующее число микобактерий, которое можно увидеть при увеличении в 1000 раз, будет 5 микобактерий в 1 поле зрения. Поэтому при выдаче результата следует указать "2+", а не "3+", как можно было бы оценить по первой колонке при выявлении 20 КУМ в 1 поле зрения.
Результаты исследования всех мазков должны регистрироваться в лабораторном журнале, который должен содержать следующую информацию:
- порядковый лабораторный номер;
- фамилия больного;
- пол;
- возраст;
- адрес больного;
- районный регистрационный номер больного;
- название медицинского учреждения, направившего материал на исследование;
- номер истории болезни;
- основание для проведения исследования (диагностика или мониторинг результатов химиотерапии);
- результат микроскопического исследования.
Положительные результаты исследования рекомендуется вписывать в журнал красными чернилами.
Затем на основании записей в лабораторном журнале необходимо подготовить индивидуальные ответы для каждого больного, используя специальные бланки ответов.
Ответ с результатами микроскопического исследования следует выдавать как можно быстрее, желательно - не позже чем через 24 часа после получения проб.
В бланке ответа на микроскопическое исследование должны содержаться следующие сведения:
- паспортные данные пациента;
- наименование учреждения исполнителя;
- наименование учреждения отправителя;
- материал;
- использованный метод окраски и микроскопии;
- среднее количество кислотоустойчивых микобактерий в мазке;
- выявление больших скоплений микроорганизмов, что может свидетельствовать о гораздо большем количестве бактерий, чем указано в заключении;
- дата исследования и фамилия сотрудника, проводившего анализ.
Результат следует отправлять в медицинское учреждение, приславшее пробы.
НИКОГДА НЕ ОГРАНИЧИВАЙТЕСЬ ВЫДАЧЕЙ РЕЗУЛЬТАТА ПАЦИЕНТУ!
3.8. Контроль качества микроскопических исследований
для выявления кислотоустойчивых микобактерий
Целью введения контроля качества является обеспечение условий проведения исследований, при которых достигается чувствительность и специфичность метода, заложенные в его характеристику.
Контроль качества лабораторных исследований осуществляется в нескольких формах:
- внутрилабораторный контроль качества выполняемых исследований;
- внешний контроль качества микроскопических и культуральных лабораторных исследований, включающий:
заочную оценку качества с использованием аттестованных контрольных образцов;
повторный анализ клинических образцов и препаратов в лабораториях более высокого уровня;
инспекционный контроль, осуществляемый в рамках лицензирования и аккредитации, в том числе кураторские визиты.
3.8.1. Внутрилабораторное обеспечение качества микроскопических исследований
Важным элементом обеспечения качества выполняемых исследований является регулярное осуществление внутрилабораторного контроля качества микроскопических исследований, который позволяет осуществлять эффективное и систематическое наблюдение за проводимой в лаборатории работой.
Контроль качества осуществляется на всех технологических этапах микроскопического исследования:
- оценки качества поступающих проб;
- контроля за соблюдением рецептуры и методики приготовления реагентов и красителей;
- правил и сроков хранения реагентов и красителей;
- наблюдения за неукоснительным соблюдением методических приемов при:
приготовлении мазков (включая качество предметных стекол);
окраске мазков;
проведении микроскопического исследования;
- регулярного контроля качества используемых химических реактивов и сроков хранения, исправности оборудования;
- периодического контроля результатов бактериоскопии;
- проверки правильности учета и регистрации результатов.
Кроме того, элементом внутрилабораторного контроля качества является проверка правильности:
- организации рабочих мест (приема и регистрации материала, приготовления и окраски мазков, микроскопирования);
- настройки оборудования;
- микроскопирования положительных и отрицательных контрольных образцов;
- своевременности и точности передачи результатов в учреждение, направившее материал для исследования.
Успех применения контроля качества обеспечивается:
- регулярным его применением в лабораторном подразделении;
- правильно обученными, заинтересованными и ответственными работниками;
- рациональным применением регламентированных методов;
- анализом допущенных ошибок и немедленным их исправлением.
Одной из форм обеспечения качества бактериоскопических исследований является использование в ряду клинических мазков двух дополнительных неокрашенных контрольных мазков, один из которых заведомо является положительным, а второй - отрицательным мазком. Просмотр мазков начинают с контрольных, затем просматривают клинические мазки.
Необходимо еженедельно и ежемесячно обобщать и анализировать полученные данные для определения процента положительных результатов и, по возможности, определять причины любых резких отклонений от средних показателей. При получении в процессе микроскопии подряд нескольких положительных результатов необходимо внимательно проанализировать причины этого.
ЗА ОБЕСПЕЧЕНИЕ КАЧЕСТВА ИССЛЕДОВАНИЙ НЕСУТ ОТВЕТСТВЕННОСТЬ ВСЕ СОТРУДНИКИ ЛАБОРАТОРИИ.
3.8.2. Внешняя оценка качества микроскопических исследований с использованием контрольных образцов
На территории Российской Федерации функционирует Федеральная система внешней оценки качества (ФСВОК) клинических лабораторных исследований, которая контролирует клинико-диагностические и бактериологические лаборатории путем заочной оценки качества с использованием контрольных образцов совместно с Федеральной и региональными референс-лабораториями противотуберкулезной службы МЗ РФ.
Деятельность системы основана на регулярной проверке правильности выполняемых лабораторией исследований и предоставлении информации о результатах оценки их качества. Участие в ФСВОК является одним из основных и обязательных видов деятельности клинико-диагностических и бактериологических лабораторий по обеспечению требуемого качества выполняемых исследований.
Внешняя оценка качества клинических лабораторных исследований позволяет своевременно выявить недостатки в работе клинико-диагностических подразделений, оказать организационно-методическую и консультативную помощь участвующим в ФСВОК лабораториям, выработать адекватные рекомендации по устранению обнаруживаемых ошибок и совершенствованию используемых методик.
Внешнюю оценку качества микроскопических исследований для выявления кислотоустойчивых микобактерий осуществляют совместно с Центром внешнего контроля качества клинических лабораторных исследований МЗ РФ Федеральная и региональные референс-лаборатории противотуберкулезной службы.
3.8.3. Повторный анализ клинических образцов и препаратов в лабораториях более высокого уровня
Определенная доля исследованных и сохраненных мазков подвергается повторному анализу в курирующих лабораториях по установленным правилам.
Лаборатория должна соблюдать правильность хранения препаратов, обеспечивая их целостность и исходное качество, при котором получен результат. Препараты должны сопровождаться соответствующими документами. Обычно реанализу подвергают все положительные мазки и каждый десятый отрицательный.
3.8.4. Инспекционный контроль качества микроскопических исследований
Инспекционный контроль (кураторские визиты) осуществляется с целью проведения текущей оценки основных показателей работы лабораторий и проверки достоверности получаемых в них результатов микроскопических исследований путем очной проверки деятельности лабораторий при их посещении представителями лицензирующего органа и курирующей лаборатории.
Кураторские визиты являются наиболее эффективными методами оперативного контроля качества лабораторной диагностики. План проведения кураторских визитов и основные разделы работы лаборатории, подлежащие проверке, определяются заранее.
3.9. Организация и управление работой лаборатории.
Общие правила безопасности при организации исследований
В связи с высокой трансмиссивностью микобактерий туберкулеза и, как следствие, с высоким риском заболевания среди сотрудников микробиологических подразделений устройство лаборатории, расположение и организация рабочих мест должны предотвращать как развитие внутрибольничной туберкулезной инфекции, так и контаминацию рабочих мест, а также обеспечивать необходимые меры биологической безопасности при работе персонала с возбудителем туберкулеза, исключения физических и химических рисков при работе в лаборатории.
Необходимые мероприятия должны включать (см. раздел 3 настоящей Инструкции):
а) административные меры, предотвращающие распространение инфекционных аэрозолей из загрязненных зон в неинфицированные помещения лаборатории и лечебного учреждения в целом;
б) инженерные (проектные и технические) мероприятия, направленные на снижение концентрации инфекционных аэрозолей в воздухе (принудительная вентиляция, использование специализированных устройств обеззараживания воздуха);
в) меры персональной защиты персонала (защитные маски, респираторы, одежда, перчатки).
Во время работы двери в лабораторию должны быть закрыты. Расположение рабочих зон, оборудования и реагентов должно быть постоянным и логичным - в соответствии с последовательностью выполнения работы и соблюдением эпидемиологической цепочки. Рабочие помещения должны содержаться в чистоте и обеззараживаться бактерицидными лампами (не менее 40 минут перед началом работы и в конце рабочего дня). Столы должны протираться раствором соответствующего дезинфицирующего средства (например, 5% раствором хлорамина) <*> два раза в день - перед началом работы и после ее окончания. Эффективность ультрафиолетовых облучателей зависит от влажности и степени загрязненности воздуха и рабочих поверхностей, что необходимо учитывать при проведении санитарных гигиенических мероприятий в лаборатории.
--------------------------------
<*> Дезинфицирующие средства, используемые в лабораториях в противотуберкулезных целях, содержат фенолы, гипохлориты, спирт, формальдегиды, йодофоры и глутаральдегиды. Тип дезинфицирующего вещества зависит от материала, подлежащего дезинфекции. Не следует пользоваться ароматизированными "антисептиками". Неверно распространенное мнение о том, что дезинфицирующие средства, эффективные против различных видов микроорганизмов, столь же эффективны и против микобактерий. Целый ряд распространенных дезинфектантов обладают незначительной или не обладают вовсе микобактерицидной активностью, а средства на основе четвертичного аммония неэффективны в рекомендуемых концентрациях. Перекиси водорода в низких концентрациях (менее 3% также мало эффективны в отношении микобактерий туберкулеза).
Помещения лаборатории должны быть удобными в расположении, не иметь порогов и функционально пригодными для предназначенных работ.
У каждого рабочего места должны быть вывешены методические инструкции по проведению выполняемых на этом месте рабочих процедур. Все манипуляции на каждом рабочем месте должны выполняться в строгом соответствии с инструкцией. Любые изменения вносятся в эти документы только по указанию заведующего лабораторией и должны быть завизированы его подписью с указанием даты изменения методики.
Все документы должны храниться в течение 2 лет.
В работе должны использоваться методы лабораторных исследований, которые регламентированы в нормативных документах и зарегистрированы в реестре Минздрава РФ.
Лабораторное оборудование
Оборудование должно полностью удовлетворять стандартным требованиям и спецификациям.
Технические паспорта всего оборудования и инструкции по применению оборудования и уходу за ним необходимо хранить в специальной папке.
Для обеспечения точности и правильности работы оборудование должно регулярно проверяться специалистом соответствующего профиля.
Для регистрации профилактических осмотров всего оборудования следует иметь отдельный журнал.
В случае возникновения неисправности в работе того или иного прибора работа на нем немедленно прекращается. И прибор консервируется до прихода специалиста по ремонту и эксплуатации данного прибора.
Правила хранения и эксплуатации микроскопов
Срок службы микроскопа рассчитан на 10 лет с учетом естественного старения. Микроскоп является точным и дорогостоящим прибором, поэтому требует очень бережного обращения как с механической его частью, так и с оптикой. При этом вовсе не обязательно знать устройство и работу микроскопа в деталях - этим должны заниматься профессионалы. Однако иметь представление о правилах настройки и работы с микроскопом и хранении необходимо работникам лаборатории.
Технические правила эксплуатации прилагаются к микроскопу.
Если микроскоп временно не используется, его следует хранить в футляре или накрывать пластиковым чехлом.
Повышенная влажность воздуха помещения может способствовать размножению на линзах плесневых грибов и появлению ржавчины на металлических частях прибора. Для снижения влажности воздуха в футляр микроскопа следует поместить чашку Петри с цветным силикагелем (имеет голубой цвет). Когда силикагель насытится влагой, его цвет изменится с голубого на розовый. В таком случае силикагель можно заменить новым или дегидратировать его в сухожаровом шкафу. После восстановления первоначального цвета силикагель можно использовать повторно.
Для удаления налета плесневых грибов с линз объектива используется тампон, смоченный в растворе противогрибкового препарата. При необходимости такую обработку можно повторить, а затем насухо протереть линзы специальной мягкой тканью. Линзы окуляров не протирают растворителями.
Нельзя хранить микроскоп поблизости от химических реактивов и кислот, а также в помещениях или местах с высокой влажностью.
При переноске микроскопа следует держать его двумя руками - за штатив и за основание. Нельзя переносить микроскоп, держа его только одной рукой. Следует избегать необоснованно частых передвижений микроскопа.
Микроскоп следует устанавливать на прочной ровной поверхности. В непосредственной близости от него нельзя устанавливать оборудование, вызывающее вибрацию (например, центрифуги).
Если микроскоп используется каждый день, желательно держать его на одном постоянном месте, накрывая после работы полиэтиленовым или пластиковым чехлом.
На линзах микроскопа от грязи или песчинок могут появиться царапины. Объективы и окуляры протираются только специальной мягкой тканью для линз или безворсовыми салфеткой или тампоном.
Не следует допускать попадания иммерсионного масла на предметный столик микроскопа. Во избежание контаминации мазков в процессе микроскопического исследования и получения ложноположительных результатов после просмотра каждого очередного препарата следует тщательно вытирать объектив от иммерсионного масла.
Необходимо следить, чтобы иммерсионное масло не попадало на неиспользуемые объективы, находящиеся в револьвере микроскопа. При случайном загрязнении необходимо сразу же тщательно их вытереть.
Нельзя разбирать микроскоп; в случае появления какой-либо неисправности ремонт должен производиться только специалистом.
Для сохранения микроскопа в рабочем состоянии необходимо соблюдать следующие правила:
После использования в течение рабочего дня необходимо:
- проверить фиксацию объективов в револьверном устройстве;
- удалить с помощью ксилола, спирто-эфирной смеси или 70° спирта масло с объектива, конденсора и предметного столика;
- несколько приподнять предметный столик, не допуская соприкосновения с ним объективов, но в то же время и не оставляя их на длительное время в верхнем положении;
- установить регулятор напряжения на минимальное значение;
- выключить источник света;
- накрыть микроскоп чехлом.
Так как основными загрязнителями оптической системы микроскопов и наиболее частой причиной их выхода из строя являются пыль и грибы, во внерабочем состоянии микроскоп всегда должен быть накрыт чехлом и храниться в сухом помещении.
Для сохранности иммерсионных объективов следует обратить особое внимание на правильное выполнение их очистки от остатков иммерсионного масла. Очистку объектива рекомендуется производить следующим образом:
- вывинтить объектив из револьверного устройства или установить его в положение, удобное для чистки;
- сухой салфеткой одним движением руки снять иммерсионное масло с передней линзы объектива;
- смочить другую салфетку в смеси спирта и эфира с таким расчетом, чтобы она была слегка увлажненной;
- аккуратно протереть линзу объектива; при сильном загрязнении операцию можно повторить, используя чистый вновь смоченный тампон;
- по окончании очистки линзу протирают сухим тампоном.
Операции очистки следует проводить очень аккуратно и осторожно; необходимо следить за степенью увлажненности салфетки; она должна быть слегка увлажнена растворителем.
Ежемесячно необходимо:
- удалить пыль с корпуса микроскопа специальной щеткой с подачей воздуха (простое устройство может быть сделано из пастеровской пипетки и прикрепленной к ней резиновой груши);
- очистить объективы, окуляры и конденсоры тампоном или кусочком специальной ткани, смоченной ксилолом, спирто-эфирной смесью или спиртом;
- снять с предметного столика препаратоводитель предметных стекол и очистить его;
- протереть влажной тканью отверстие источника света в основании микроскопа.
Через каждые 6 месяцев микроскоп должен подвергаться профилактическому осмотру, чистке и смазке, которые проводятся специалистом.
Исследуемый материал и бланки исследований
Микроскопическое исследование производится только при наличии письменного направления на исследование от уполномоченных лиц.
По устной просьбе, не подтвержденной получением соответствующих документов, исследования не проводятся.
Бланки направлений на исследование хранятся отдельно от полученного материала. Загрязненные бланки перед регистрацией в лабораторном журнале стерилизуются в сухожаровом шкафу или (при отсутствии шкафа) проглаживаются горячим утюгом.
Бланки направлений должны быть правильно оформлены, а каждая полученная проба диагностического материала правильно промаркирована. Не следует производить исследование безымянных проб или проб с неправильно оформленными направлениями.
При регистрации необходимо оценить качество пробы, чтобы отобрать и отделить пробы, содержащие слюну. Ответ может быть сформулирован следующим образом: "Поступившая проба похожа на слюну. Рекомендуется повторить сбор мокроты". Диагностический материал в виде слюны может быть исследован только при прямом назначении врача в исключительных случаях, когда другой диагностический материал не может быть собран.
Для сокращения затрат времени на оформление ответов можно использовать резиновые штампы со стандартными формулировками.
Протекшие или поврежденные флаконы с материалом следует немедленно удалить, подвергнуть автоклавированию и запросить новую (повторную) пробу.
На бланке направления на исследование необходимо отметить время доставки материала в лабораторию и фиксировать любые задержки в поступлении проб, что имеет особое значение при отрицательных результатах.
Следует указывать примерный объем полученной для исследования пробы мокроты.
Реактивы и красители
Все флаконы с реактивами и красителями заводского производства должны иметь отметку о дате получения и вскрытия заводской упаковки. Любые некачественные материалы следует специально помечать и немедленно удалять из лаборатории.
В лаборатории или на складе следует иметь запас реактивов и расходных материалов на 6 месяцев работы.
Необходимо регулярно контролировать сроки годности препаратов и реактивов и обновлять запасы, чтобы не было материалов с истекшим сроком хранения.
Окрашивание и исследование мазка
При окраске мазков не следует помещать на штатив ("рельсы") и окрашивать одновременно более 12 стекол. Соприкосновение стекол боковыми краями может привести к переносу краски и микобактерий с одного стекла на соседние.
В процессе окраски мазков при их промывании проточной водой не следует пользоваться резиновыми трубками или наконечниками для направления струи воды на препарат. В окружающей среде и водопроводной воде содержится значительное количество кислотоустойчивых сапрофитов, которые легко размножаются на резиновых поверхностях в условиях повышенной влажности. Во время промывания мазков при прохождении струи воды через загрязненные микобактериями резиновые трубки или наконечники микобактерии могут попасть на препарат и обусловить ложноположительный результат анализа.
В число исследуемых мазков, подлежащих окрашиванию, необходимо ежедневно включать контрольные неокрашенные положительный и отрицательный препараты. Вначале микроскопируют контрольные мазки, а затем - мазки от больных.
Окрашенные для исследования мазки непригодны, если:
При окраске карболовым фуксином:
- в положительном контрольном мазке микобактерии не окрашены в красный цвет;
- в отрицательном контрольном мазке после обесцвечивания видны красные клетки;
- не произошло достаточного обесцвечивания фона.
При окраске флюорохромными красителями:
- отрицательные контрольные мазки дают флюоресцирующее свечение;
- в положительных контрольных мазках не обнаруживаются светящиеся микобактерии или они дают тусклую флюоресценцию;
- фон недостаточно обесцветился или имеет флюоресцентное свечение.
По окончании микроскопического исследования необходимо:
- с помощью ксилола, спирт-эфирной смеси или спирта удалить с препарата иммерсионное масло и поместить препараты в отдельные коробки, где они сохраняются для последующего проведения внешнего контроля качества или перепроверки результата микроскопии;
- не следует очищать стекло слишком энергично, чтобы не повредить препарат и не удалить с него краску;
- все положительные и отрицательные мазки необходимо укладывать в отдельные коробки для сохранения в том порядке, в котором проводилось исследование, чтобы в дальнейшем можно было провести внешний контроль качества в соответствии с установленным порядком.
Выдача ответов и администрирование
Результаты микроскопического исследования следует передавать в медицинское учреждение или непосредственно врачу, направившему материал на исследование.
Результаты бактериоскопии следует отсылать как можно быстрее - желательно в течение 24 часов с момента получения проб мокроты.
Необходимо еженедельно и ежемесячно обобщать и анализировать полученные данные для ведения статистики исследований.
IV. КУЛЬТУРАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ МИКОБАКТЕРИЙ
КОМПЛЕКСА М.TUBERCULOSIS
Поступивший в лабораторию материал перед обработкой и посевом должен быть зарегистрирован в лабораторном регистрационном журнале. Каждой пробе материала необходимо присвоить порядковый регистрационный лабораторный номер, который должен использоваться при всех последующих лабораторных исследованиях.
4.1. Принципы предпосевной обработки
диагностического материала
Обычные микробиологические методики для выделения чистых культур возбудителей не могут быть использованы при проведении бактериологических исследований на туберкулез. Это объясняется тем, что микобактерии туберкулеза очень требовательны к составу питательной среды. Их рост происходит очень медленно и зависит от соблюдения ряда условий. Колонии микобактерий, видимые невооруженным глазом, появляются через 3 - 6 недель. В связи с этим во избежание высыхания питательной среды для посевов обычно применяют бактериологические пробирки с герметичными пробками (резиновые, силиконовые) или производят парафинирование ватно-марлевых пробок.
Большинство проб клинического материала, поступающего в микробиологическую лабораторию для культурального исследования на туберкулез, в различной степени загрязнены быстрорастущими бактериями, бурный рост которых на богатых питательных средах мешает развитию микобактерий и затрудняет их выделение. Поэтому перед посевом на питательную среду диагностический материал подвергают специальной обработке, обеспечивающей деконтаминацию (обеззараживание), то есть гибель гноеродной и гнилостной микрофлоры.
Микобактерии туберкулеза, выделяющиеся из дыхательных путей больного, как правило, окружены большим количеством слизистых веществ, затрудняющих их выделение. В связи с этим мокроту и другие сходные материалы перед посевом подвергают разжижению и гомогенизации.
Все препараты, используемые в настоящее время для разжижения и деконтаминации диагностического материала, обладают более или менее выраженной токсичностью в отношении микобактерий. Чтобы обеспечить выживание достаточной части микобактериальной популяции, необходимо использовать щадящие методы обработки, позволяющие, с одной стороны, подавить быстрорастущие гноеродные и гнилостные микроорганизмы, а с другой - максимально сохранить жизнеспособность присутствующих в материале микобактерий.
Частота контаминации посевов в лабораториях, проводящих исследование свежесобранных проб, при культивировании мокроты на плотных яичных средах обычно составляет 2 - 3%. Если клинический материал до поступления и лабораторию хранится в течение нескольких дней в нерегламентированных условиях, частота контаминации может достигать 5% и более, что недопустимо. Контаминация менее 2% свидетельствует о нарушениях режима обработки материала. Для унификации результатов исследования необходимо, чтобы микробиологические лаборатории использовали для гомогенизации и деконтаминации диагностического материала один из стандартных методов, изложенных ниже.
4.1.1. Стандартные методы разжижения и деконтаминации
Перед посевом исследуемый материал необходимо гомогенизировать и освободить от сопутствующей гноеродной и гнилостной микрофлоры. Для этого мокроту, экссудаты и другой негомогенный материал собирают в стерильные флаконы со стеклянными бусами или битым стеклом, добавляют щелочь или кислоту и подвергают встряхиванию.
ВСЕ ПРОЦЕДУРЫ ПО ПЕРЕНОСУ МАТЕРИАЛА ИЗ ОДНОЙ ПОСУДЫ В ДРУГУЮ ПРИ ОБРАБОТКЕ И ПОСЕВЕ ПРОИЗВОДЯТСЯ ТОЛЬКО СТЕРИЛЬНЫМИ ПИПЕТКАМИ. ЗАПРЕЩАЕТСЯ ПЕРЕНОС МАТЕРИАЛА ПУТЕМ ПЕРЕЛИВАНИЯ ЕГО ЧЕРЕЗ КРАЙ ФЛАКОНОВ, ПРОБИРОК И ПР.
Жидкие материалы предварительно центрифугируют и обработке подвергают только осадок.
Все реактивы, используемые при приготовлении растворов для обработки диагностических материалов, должны иметь степень очистки не менее категории "химически чистый" (ХЧ). Могут использоваться как отечественные, так и импортные реактивы, имеющие степень очистки не менее чем "химически чистый".
Для предпосевной обработки диагностического материала рекомендуется использовать следующие методы и детергенты.
4.1.1.1. Обработка материала 10% раствором трехзамещенного фосфорнокислого натрия
Трехзамещенный фосфорнокислый натрий (Na3PO4) хорошо подавляет сопутствующую флору и даже при 2 - 3-дневном хранении материала при +4 °C не повреждает микобактерии и мало влияет на их способность к росту на питательных средах.
1. Исследуемый материал, находящийся в стерильном флаконе с 6 - 8 стеклянными бусинами или битым стеклом, залить равным объемом 10% трехзамещенного фосфата натрия и поместить на 10 мин. во встряхиватель.
2. Флакон с материалом поместить на 18 - 20 часов в термостат при 37 °C.
3. После этого материал стерильной пипеткой объемом 5 - 10 мл перенести в пробирки, уравновесить их и центрифугировать при 3000 x g <*> в течение 15 минут. При указанном режиме происходит осаждение 95% присутствующих в материале микобактерий.
--------------------------------
<*> Ускорение центрифугирования ("относительная сила центрифугирования" (ОСЦ)) измеряется в относительных единицах к ускорению свободного падения "g". Формула расчета ОСЦ:
ОСЦ = 1,12Rmax (об./мин./1000)2 ,
где: Rmax - максимальный радиус от центра вращения ротора до дна пробирки в мм.
Например, при R = 180 мм и 1500 об./мин. (центрифуга ЦЛ1-3) ОСЦ = 450g. При увеличении частоты вращения до 3000 об./мин. ОСЦ возрастает до 1800g. Необходимое число оборотов в мин. можно рассчитать по формуле:
Об.мин.-1 = 1000 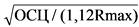 .
.
4. Надосадочную жидкость отобрать стерильной пипеткой на 10 - 5 мл и перенести ее в емкость с дезинфицирующим раствором, оставив в каждой пробирке 1,2 - 1,5 мл осадка.
5. Использованную пипетку опустить в емкость с дезинфицирующим раствором.
6. К осадку стерильно добавить несколько капель 6% соляной кислоты до получения нейтрального значения pH, определяемого индикаторной бумажной полоской.
7. Встряхнуть пробирку с осадком и поместить ее в штатив в порядке регистрационных номеров материала.
8. Для снижения токсичного воздействия на микобактерии различных остатков веществ (в том числе возможных химиопрепаратов) вводят еще одну процедуру отмывки 10 - 15 мл дистиллированной воды.
Супернатант удаляют, а осадок в объеме 0,8 - 1,0 мл готовят к инокулированию и приготовлению мазка.
Далее см. разделы 4.3.1. Процедура посева и 4.3.2. Инкубация и др.
Реактивы.
Трехзамещенный фосфорнокислый натрий (Na3PO4) - ГОСТ 4274-76;
Кислота соляная (HCl) концентрированная - ГОСТ 3118-77;
Бумага индикаторная универсальная - ТУ 6-09-1181-76.
Приготовление растворов.
1. 100 г трехзамещенного фосфата натрия растворяют в 800 мл дистиллированной воды и доводят объем раствора до 1 л.
2. 6 мл концентрированной соляной кислоты добавляют к 94 мл дистиллированной воды.
НИКОГДА НЕ ДОБАВЛЯТЬ ВОДУ В КИСЛОТУ!
4.1.1.2. Обработка материала 3% серной кислотой
ОБЩЕЕ ВРЕМЯ ОБРАБОТКИ КИСЛОТОЙ НЕ ДОЛЖНО ПРЕВЫШАТЬ 20 МИН.!
Несмотря на то, что микобактерии туберкулеза не теряют жизнеспособности в сильно закисленной среде, необходимо помнить, что длительная экспозиция материала в растворе серной кислоты губительно действует на микобактерии. Поэтому раствором серной кислоты производят обработку материала, содержащего большое количество сопутствующей микрофлоры. Этот метод рекомендован для обработки мочи, гнойных экссудатов и отделяемого ран, резецированных тканей, органов экспериментальных животных и пр.
При обработке 3% раствором серной кислоты рекомендуется следующий порядок манипуляций:
1. Для работы правильно собранный материал (60 - 100 мл) используют целиком для получения осадка, так как микобактерии, имея удельный вес, близкий к 1,0, могут подолгу не оседать, находясь во взвешенном состоянии.
2. Из этого материала методом наслоения поэтапным центрифугированием получить осадок. Для этого перенести в 1 - 2 центрифужные пробирки приблизительно по 15 - 20 мл материала.
3. Уравновесить пробирки и центрифугировать материал при 3000 x g в течение 15 мин.
4. Надосадочную жидкость отобрать пипеткой на 10 - 5 мл и перенести ее в емкость с дезинфицирующим раствором, оставив в каждой пробирке 0,8 - 1,2 мл осадка.
5. Полученные в разных пробирках осадки одного и того же материала с помощью той же стерильной пипетки перенести в одну пробирку, плотно закрыть ее пробкой и встряхнуть.
6. Использованную пипетку опустить в емкость с дезинфицирующим раствором.
7. К полученному осадку добавить равный объем 3% раствора серной кислоты.
8. Выдержать полученную с кислотой смесь 10 мин. при комнатной температуре (не превышать время экспозиции!).
9. Центрифугировать смесь при 3000g в течение 10 мин. (не превышать время экспозиции!).
10. Стерильной пипеткой на 5 - 10 мл отобрать надосадочную жидкость и перенести ее в емкость с дезинфицирующим раствором, оставив приблизительно 0,8 - 1,2 мл осадка.
11. К осадку добавить стерильной пипеткой 15 мл стерильного 0,9% раствора хлористого натрия.
12. Пробирки уравновесить и повторно центрифугировать материал при 3000g в течение 15 мин.
13. Стерильной пипеткой на 5 - 10 мл отобрать надосадочную жидкость и перенести ее в емкость с дезинфицирующим раствором, оставив приблизительно 1,5 мл осадка.
14. Добавить в пробирку 1 - 2 капли 4% едкого натра до получения нейтрального значения pH, определяемого индикаторной бумажной полоской.
15. Встряхнуть пробирку с осадком и поместить в штатив, расположив ее по порядку регистрационных номеров материала.
Далее см. разделы 4.3.1. Процедура посева и 4.3.2. Инкубация и др.
Реактивы:
1. Серная кислота (H2SO4) концентрированная - ГОСТ 4204-77.
2. Едкий натр (NaOH) - ГОСТ 4328-77.
Приготовление растворов
1. 3% раствор серной кислоты. К 97 мл дистиллированной воды добавляют 3 мл концентрированной серной кислоты, осторожно наслаивая ее по стенкам сосуда.
ВНИМАНИЕ! КИСЛОТУ СЛЕДУЕТ ДОБАВЛЯТЬ В ВОДУ, А НЕ НАОБОРОТ!
НЕ ПИПЕТИРУЙТЕ КОНЦЕНТРИРОВАННУЮ СЕРНУЮ КИСЛОТУ РТОМ!
2. 4% раствор едкого натра. 40 г NaOH заливают дистиллированной водой до объема 1 литр.
Обработка материала 4% раствором едкого натра
(модифицированный метод Петрова)
ОБЩЕЕ ВРЕМЯ ОБРАБОТКИ МАТЕРИАЛА ЩЕЛОЧЬЮ НЕ ДОЛЖНО ПРЕВЫШАТЬ 40 МИН.!
Обработка с помощью NaOH является достаточно жесткой и может приводить к гибели до 60% микобактерий, содержащихся в исследуемом образце материала. Данный показатель не зависит от дополнительной гибели бактерий за счет повышенной температуры при центрифугировании и других факторов.
Гидроокись натрия токсична по отношению как к загрязняющим микроорганизмам, так и к микобактериям туберкулеза.
Поэтому при использовании данного метода необходимо строго соблюдать указанное время обработки.
1. Исследуемый материал, находящийся в стерильном флаконе с 6 - 8 стеклянными бусинами или битым стеклом, залить двойным объемом 4% раствора едкого натра и поместить на 10 мин. во встряхиватель.
2. Выдержать полученную со щелочью смесь 15 мин. при комнатной температуре с периодическим ручным встряхиванием (не превышать время экспозиции!).
3. Стерильной пипеткой объемом 5 - 10 мл перенести обработанный материал в пробирки.
4. Пробирки уравновесить и центрифугировать материал при 3000g в течение 15 мин.
5. Стерильной пипеткой объемом 5 - 10 мл перенести надосадочную жидкость в емкость с дезинфицирующим раствором, оставив в пробирке 0,8 - 1,2 мл осадка.
6. К осадку добавить стерильной пипеткой 15 мл стерильного 0,9% раствора хлористого натрия.
7. Пробирки уравновесить и повторно центрифугировать материал при 3000g в течение 15 мин.
8. Стерильной пипеткой объемом 5 - 10 мл перенести надосадочную жидкость в емкость с дезинфицирующим раствором, оставив в пробирке 1,2 - 1,5 мл осадка.
9. К осадку добавить 1 - 2 капли 10% раствора соляной кислоты до получения нейтрального значения pH, определяемого индикаторной бумажной полоской.
10. Закрыть пробирку и встряхнуть ее содержимое.
11. Пробирку с осадком поместить в штатив, расположив ее по порядку регистрационных номеров материала.
Реактивы.
1. Едкий натр (NaOH) - ГОСТ 4328-77.
2. Кислота соляная (HCl) концентрированная - ГОСТ 3118-77.
Приготовление растворов.
1. 4% раствор едкого натра. 40 г едкого натра заливают дистиллированной водой до объема 1 литр.
2. 10% раствор соляной кислоты. 10 мл концентрированной соляной кислоты добавляют к 90 мл дистиллированной воды.
Растворы стерилизуют 20 мин. при 1 атмосфере.
4.1.2. Альтернативные методы обработки материала
В регионах с достаточными материальными ресурсами могут применяться более дорогие и трудоемкие методы гомогенизации и деконтаминации (Kent Р.Т., Kubica G.P. Public Health Mycobacteriology: A Guide for the Level III Laboratory. US Department of Health and Human Services, Centers for Disease Control, USA, 1985). К ним относятся следующие методы:
4.1.2.1. Метод с использованием N-ацетил-l-цистеина и гидроокиси натрия (NALC-NaOH)*
Применение муколитического препарата NALC, используемого для быстрого разжижения мокроты, позволяет снизить концентрацию деконтаминирующего вещества (NaOH) до конечной концентрации 1%. Цитрат натрия включен в литическую смесь для связывания ионов тяжелых металлов, которые могут присутствовать в пробе и инактивировать действие N-ацетил-L-цистеина. Этот метод дает больший выход высеваемости микобактерий, однако требует больше затрат времени и средств.
4.1.2.2. Метод с использованием 5% щавелевой кислоты или 4% серной кислоты
Иногда лабораторным работникам приходится сталкиваться с чрезмерно высокой контаминацией некоторых проб. Это создает большие сложности в работе. В таких случаях можно применить более жесткие методы деконтаминации с использованием 5% щавелевой кислоты или 4 - 6% серной кислоты.
Эти методы нередко дают хорошие результаты в тех случаях, когда пробы мокроты оказываются массивно загрязненными Pseudomonas sp. и другими грамотрицательными микроорганизмами.
Процедура обработки соответствует обработке 3% раствором серной кислоты (см. выше).
4.2. Материалы, не нуждающиеся в деконтаминации
Следующие биологические жидкости и ткани не нуждаются в деконтаминации, если они были взяты в стерильные флаконы с соблюдением правил асептики:
- спинномозговая, синовиальная и другие жидкости из закрытых полостей;
- костный мозг;
- гной из "холодных" абсцессов;
- резецированные ткани (за исключением материала аутопсии);
- пунктаты печени и лимфатических узлов, а также материалы биопсий (при отсутствии свища).
Если возникают сомнения в контаминации образцов, можно провести посев части пробы без какой-либо предварительной обработки на неселективную питательную среду (например, на простой питательный агар или сахарный бульон) и инкубировать в течение 24 часов для того, чтобы проконтролировать наличие в образце сопутствующих гноеродных или гнилостных бактерий (не микобактерий). Остальную часть пробы хранят без какой-либо обработки в холодильнике до тех пор, пока не будет подтверждено отсутствие контаминирующих бактерий. Если при этом будет установлен факт контаминации, оставшуюся часть пробы можно деконтаминировать одним из описанных выше методов.
4.3. Техника посева и инкубации, оценка и учет результатов
Достоверная клиническая интерпретация результатов микробиологического обследования достигается при обязательном соблюдении следующего правила:
Микроскопическое и культуральное исследования должны производиться параллельно только из одной и той же пробы диагностического материала.
4.3.1. Процедура посева
Рабочее место микробиолога организуется таким образом, чтобы исключить операторские ошибки.
Перед процедурой посева необходимо подготовить пробирки с питательными средами, пронумеровать их согласно нумерации анализов и последовательно расположить в вертикальном штативе. Аналогичным образом подготовить и пронумеровать предметные стекла для приготовления мазков.
Перед началом забора посевного материала пипеткой убедиться в том, что номер пробирки с посевным материалом соответствует номерам пробирок с питательной средой и номеру предметного стекла для приготовления мазка.
Проверяют соответствие расположения пробирок с готовым осадком и предметных стекол в порядке их регистрационных номеров:
- набрать стерильной мерной или пастеровской пипеткой 1,0 - 1,2 мл полученного после обработки и нейтрализации осадка, оставив приблизительно 0,2 мл для последующего приготовления мазка для микроскопии;
- соблюдая условия стерильности, внести равные объемы набранного материала (примерно по 0,5 - 0,6 мл) в 2 пробирки с разными плотными питательными средами;
- пробирки с питательной средой при посеве должны находиться в наклонном положении (под углом 40 - 45°);
- посевной материал нанести на верхнюю треть косяка питательной среды;
- засеянные пробирки закрыть ватно-марлевыми пробками и поместить в наклонном положении в штатив таким образом, чтобы посевной материал равномерно распределился по всей поверхности косяка питательной среды; можно использовать дренированные (с продетым льняным или хлопчатобумажным шнуром) силиконовые пробки соответствующего диаметра;
- остаток осадка забрать той же пипеткой и нанести на подготовленное и пронумерованное предметное стекло 1 - 2 капли осадка для получения мазка;
- использованную пипетку опустить в емкость с дезинфицирующим раствором;
- по завершении посева всех проб засеянные пробирки переместить в горизонтальные штативы - "диваны" и поместить в термостат при температуре 37 °C; при этом поверхность косяка питательной среды должна находиться в горизонтальной плоскости, а наклон штатива должен исключить смачивание пробки материалом засева. Подготовленные мазки оставляют сушиться на воздухе.
4.3.2. Инкубация
Инкубация микобактерий туберкулеза имеет свои особенности. Они заключаются в том, что микобактерии размножаются чрезвычайно медленно - время деления микробной клетки составляет 18 - 24 часа. Это требует длительного срока инкубации для получения видимого роста колоний. Длительный срок инкубации диктует необходимость соблюдения ряда правил для сохранения жизнеспособности клеток и ростовых свойств питательной среды. Кроме того, микобактерии туберкулеза требовательны к составу питательных сред, составу газовой среды и чувствительны к различным токсическим агентам, которые могут поступать в пробирку или вместе с воздухом, или из некачественной среды, сопровождать процедуры получения осадка. Оптимальная температура инкубации - 37 °C. При снижении температуры скорость размножения микобактерий туберкулеза быстро снижается.
При первичном посеве микроскопически отрицательного материала средняя продолжительность роста микобактерий туберкулеза на плотных питательных средах может составить 20 - 46 дней. Рост отдельных штаммов появляется через 60 и даже 90 дней. Это обусловливает необходимость при отсутствии роста микобактерий для выдачи отрицательного результата выдерживать посевы в термостате до 12 недель.
В процессе инкубации посевов необходимо соблюдать следующее:
- по истечении первых 2 - 3 суток инкубации ватно-марлевые или дренированные силиконовые пробки заменяют герметичными резиновыми или силиконовыми;
- после этого засеянные пробирки переводят в вертикальное положение;
- инкубацию проводят в течение 12 недель при обязательном еженедельном просмотре;
- во время еженедельных просмотров регистрируют следующие параметры для каждой питательной среды:
"появление роста" - срок появления роста, начиная со дня посева;
"интенсивность роста" - суммарное число колониеобразующих единиц (КОЕ) на всех пробирках, засеянных данным материалом, если материал засевается на пробирки с одинаковыми средами (этот показатель имеет большое диагностическое и прогностическое значение, особенно если посевы производятся в динамике наблюдения за больным в процессе химиотерапии). Если инокулируются разные питательные среды, результат отмечается для каждой из них;
"загрязнение посева" неспецифической гноеродной микрофлорой или грибами;
"отсутствие роста".
Все указанные параметры регистрируются в протоколе каждого анализа.
4.4. Питательные среды
Для посева диагностического материала используют разнообразные питательные среды, среди которых можно выделить 3 основные группы:
- плотные питательные среды на яичной основе;
- плотные или полужидкие питательные среды на агаровой основе;
- жидкие синтетические и полусинтетические питательные среды.
Каждая из этих сред имеет положительные и отрицательные особенности.
В связи с этим для повышения результативности культурального метода рекомендуется применять посев диагностического материала одновременно на 2 - 3 питательные среды разного состава.
В России культуральные исследования диагностического материала традиционно осуществляются на плотных яичных средах. Существует большое количество плотных питательных сред, и разные лаборатории используют различные среды: Левенштейна-Йенсена, Петраньяни, Гельберга, Финна, Мордовского (среда "Новая"), Аникина (А-6 и А-9), Попеску и др.
В результате многочисленных сравнительных испытаний установлено, что для культуральной диагностики туберкулеза следует использовать как минимум две разные по составу питательные среды. Наиболее широкое распространение получил набор из 2 яичных сред - Левенштейна-Йенсена и Финна-II.
4.4.1. Среда Левенштейна-Йенсена
Среда Левенштейна-Йенсена применяется во всем мире в качестве стандартной среды для первичного выделения возбудителя туберкулеза и определения его лекарственной чувствительности. Эта среда рекомендуется для использования всеми микробиологическими лабораториями противотуберкулезной службы Российской Федерации для получения сравнимых результатов. Это плотная яичная среда, на которой хороший рост микобактерий туберкулеза получают на 15 - 25-й день после посева микроскопически положительного материала. В состав этой питательной среды входит глицерин, который способствует росту M.tuberculosis. Для культивирования M.bovis среду Левенштейна-Йенсена обогащают 0,5% пируватом натрия, исключив из солевого раствора глицерин. С этой целью в состав солевого раствора вместо глицерина добавляют 8,0 г пирувата натрия. Применение этой модификации среды рекомендуется в тех территориях, где возможно распространение M.bovis.
Реактивы:
Калий однозамещенный фосфорнокислый KH2PO4 - ТУ 6-09-5324-87;
Магний лимоннокислый Mg3(C6H5O7)2 x 14H2O - ТУ 6-09-1770-77;
Магний сернокислый MgSO4 x 7H2O - ГОСТ 4523-77;
L-аспарагин C4H8N2O3 x H2O - импортный реактив;
Глицерин C3H8O3 - ГОСТ 6259-75;
Малахитовый зеленый C52H54O12N4 - ТУ 6-09-1557-77;
Вода дистиллированная - ГОСТ 6709-77.
Состав среды:
Раствор минеральных солей:
|
Калий однозамещенный фосфорнокислый
|
2,4 г
|
|
Магний сернокислый
|
0,24 г
|
|
Магний лимоннокислый
|
0,6 г
|
|
L-аспарагин
|
3,6 г
|
|
Глицерин
|
12,0 мл
|
|
Вода дистиллированная
|
600 мл.
|
Вышеперечисленные ингредиенты растворяют в дистиллированной воде в указанной последовательности при слабом подогревании (не доводя до кипения) на водяной бане. Затем стерилизуют в автоклаве 30 минут при 1 атм. (121 °C). Срок хранения раствора составляет 3 - 4 недели при комнатной температуре.
Раствор малахитового зеленого:
|
Малахитовый зеленый
|
2 г
|
|
Стерильная дистиллированная вода
|
100 мл.
|
Растворить в стерильной дистиллированной воде малахитовый зеленый, поместив раствор в термостат на 1 - 2 часа. Приготовленный раствор не подлежит длительному хранению и при появлении осадка или изменении окраски его следует заменить свежим раствором. Стерилизовать при 1 атм. 30 мин.
Яичная масса.
Свежие диетические куриные яйца со сроком хранения не более 7 суток без трещин и дефектов скорлупы тщательно отмывают в теплой проточной воде с помощью ручных щеток и щелочного мыла, затем оставляют на 30 мин. в мыльном растворе. Тщательно промывают в проточной воде и погружают в 70° этиловый спирт на 30 мин. Затем в стерильном боксе разбивают яйца стерильным ножом в стерильную посуду, доводя общий объем яичной массы до 1 л (для этого требуется в среднем 20 - 25 яиц в зависимости от их величины). Тщательно взбивают стерильным венчиком или в стерильном миксере.
Приготовление среды.
В большую стерильную емкость, соблюдая правила стерильности, помещают следующие растворы:
|
Раствор минеральных солей
|
600 мл
|
|
Гомогенизированная яичная масса
|
1000 мл.
|
Тщательно перемешивают и фильтруют через 4-слойный стерильный марлевый фильтр.
Добавляют 20 мл раствора малахитового зеленого, тщательно перемешивают, избегая образования пены, и в течение не более 15 минут разливают в пробирки приблизительно по 5 мл, следя за тем, чтобы в растворе не сформировался осадок.
Свертывание среды.
Для свертывания среды используются специальные аппараты-свертыватели типа "АСИС". Пробирки с разлитой в них средой помещают в специальные штативы с подобранным углом наклона для формирования косяка среды. Штативы устанавливают в свертыватель и проводят коагуляцию при 85 °C в течение 45 минут. Приготовление питательной среды проводится в условиях соблюдения стерильности, так как свертывание является не стерилизующей, а лишь коагулирующей процедурой.
Качество приготовленной яичной среды зависит от соблюдения температурного и временного режимов коагуляции. Обесцвечивание среды, наличие пузырьков или углублений на ее поверхности свидетельствует о нарушении режима свертывания. Повторное свертывание также ухудшает качество среды. Среды с нарушенным режимом свертывания подлежат удалению.
Проверка на стерильность.
После свертывания каждая вновь приготовленная партия среды подвергается контролю на стерильность. Для этого она помещается в термостат и выдерживается в нем 2 - 3 суток при 37 °C.
Хранение.
Приготовленная партия среды должна иметь дату изготовления и сохраняться в холодильнике при 4 °C с тщательно закрытыми пробками для предотвращения высыхания. Срок хранения среды не должен превышать 4 недели.
4.4.2. Среда Финн-II
Среда Финн-II рекомендована в нашей стране как вторая стандартная среда для выделения микобактерий. Она отличается от среды Левенштейна-Йенсена тем, что вместо L-аспарагина в ней используется глутамат натрия и подбор солей рассчитан таким образом, что конечная кислотность среды (pH = 6,3 - 6,8) имеет более низкое значение и большую стабильность по сравнению со средой Левенштейна-Йенсена. Эти свойства обусловливают более высокую эффективность среды при засеве материала, обработанного щелочными детергентами.
Рост микобактерий появляется на этой среде на несколько дней раньше, чем на среде Левенштейна-Йенсена, а выделение культур на 6 - 8% выше.
Реактивы:
Магний сернокислый MgSO4 x 7H2O - ГОСТ 4523-77;
Натрий лимоннокислый C6H5O7Na3 x 5,5H2O - ГОСТ 22280-86;
Квасцы железоаммонийные Fe(NH4) x (SO4)2 x 12H2O - ГОСТ 4205-77;
Калий однозамещенный фосфорнокислый KH2PO4 - ТУ 6-09-5324-87;
Аммоний лимоннокислый однозамещенный C8H11O7N - ГОСТ 7234-79;
Натрий глутаминовокислый однозамещенный C5H8NNaO4 x H2O - ТУ 6-09-337-70;
Глицерин C3H8O3 - ГОСТ 6259-75;
Малахитовый зеленый - C52H54O12N4 - ТУ 6-09-1557-77;
Вода дистиллированная - ГОСТ 6709-77.
Состав среды:
Раствор минеральных солей:
|
Магний сернокислый
|
0,5 г
|
|
Натрий лимоннокислый
|
0,1 г
|
|
Квасцы железоаммонийные
|
0,05 г
|
|
Калий однозамещенный фосфорнокислый
|
20 г
|
|
Аммоний лимоннокислый однозамещенный
|
5 г
|
|
Натрий глутаминовокислый однозамещенный
|
10 г
|
|
Глицерин
|
20 мл
|
|
Вода дистиллированная
|
до 1000 мл.
|
Вышеперечисленные ингредиенты растворяют в дистиллированной воде в указанной последовательности при слабом подогревании (не доводя до кипения) на водяной бане. Кислотность не корригируют. Стерилизуют в автоклаве 30 минут при 1 атм. (121 °C). Срок хранения раствора составляет 3 - 4 недели при комнатной температуре.
Раствор малахитового зеленого:
|
Малахитовый зеленый
|
2 г
|
|
Стерильная дистиллированная вода
|
100 мл.
|
Растворить в стерильной дистиллированной воде малахитовый зеленый, поместив раствор в термостат на 1 - 2 часа. Приготовленный раствор не подлежит длительному хранению и при появлении осадка или при изменении окраски его следует заменить свежим раствором. Стерилизовать при 1 атм. (121 °C) 30 мин.
Яичная масса.
Свежие диетические куриные яйца со сроком хранения не более 7 суток без трещин и дефектов скорлупы тщательно отмывают в теплой проточной воде с помощью ручных щеток и щелочного мыла, затем оставляют на 30 мин. в мыльном растворе. Тщательно промывают в проточной воде и погружают в 70% этиловый спирт на 30 мин. Затем в стерильном боксе разбивают яйца стерильным ножом в стерильную посуду, доводя общий объем яичной массы до 1 л (для этого требуется в среднем 20 - 25 яиц в зависимости от их величины). Тщательно взбивают стерильным венчиком или в стерильном миксере.
Приготовление среды.
В большую стерильную емкость, соблюдая правила стерильности, помещают следующие растворы:
|
Раствор минеральных солей
|
600 мл
|
|
Гомогенизированная яичная масса
|
1000 мл.
|
Тщательно перемешивают и фильтруют через 4-слойный стерильный марлевый фильтр.
Добавляют 20 мл раствора малахитового зеленого, тщательно перемешивают, избегая образования пены, и в течение не более 15 минут разливают в пробирки приблизительно по 5 мл, следя за тем, чтобы в растворе не сформировался осадок.
Свертывание среды.
Для свертывания среды используются специальные аппараты-свертыватели типа "АСИС". Пробирки с разлитой в них средой помещают в специальные штативы с подобранным углом наклона для формирования косяка среды. Штативы устанавливают в свертыватель и проводят коагуляцию при 85 °C в течение 45 минут. Так как приготовление питательной среды проводится в условиях соблюдения стерильности, свертывание является не стерилизующей, а лишь коагулирующей процедурой.
Качество приготовленной яичной среды зависит от соблюдения температурного и временного режимов коагуляции. Обесцвечивание среды, наличие пузырьков или углублений на поверхности среды свидетельствует о нарушении режима свертывания. Повторное свертывание также ухудшает качество среды. Среды с нарушенным режимом свертывания подлежат удалению.
Проверка на стерильность.
После свертывания каждая вновь приготовленная партия среды подвергается контролю на стерильность. Для этого она помещается в термостат и выдерживается в нем 2 - 3 суток при 37 °C.
Хранение.
Приготовленная партия среды должна иметь дату изготовления и сохраняться в холодильнике при 4 °C с тщательно закрытыми пробками для предотвращения высыхания. Срок хранения среды не должен превышать 4 недель.
4.4.3. Среда Школьниковой
В повседневной работе микробиологической лаборатории наряду с плотными питательными средами используются и жидкие, например, для нейтрализации pH посевного материала, при изучении лекарственной чувствительности микобактерий и т.д. Наиболее широко распространенной и хорошо зарекомендовавшей себя в России жидкой питательной средой является среда Школьниковой.
Реактивы:
Калий однозамещенный фосфорнокислый KH2PO4 - ТУ 6-09-5324-87;
Натрий двузамещенный фосфорнокислый Na2HPO4 - ГОСТ 4172-76;
Магний сернокислый MgSO4 x 7H2O - ГОСТ 4523-77;
Натрий лимоннокислый C6H5O7Na3 x 5,5H2O - ГОСТ 22280-86;
Лимоннокислое аммиачное железо FeNH4C6H5O7 - ТУ 6-09-1114-76;
L-аспарагин C4H8N2O3 x H2O - импортный;
Глицерин C3H8O3 - ГОСТ 6259-75;
Вода дистиллированная - ГОСТ 6709-77.
Состав среды:
|
Калий однозамещенный фосфорнокислый
|
1,5 г
|
|
Натрий двузамещенный фосфорнокислый
|
2,5 г
|
|
Магний сернокислый
|
0,5 г
|
|
Натрий лимоннокислый
|
1,5 г
|
|
Лимоннокислое аммиачное железо
|
0,05 г
|
|
L-аспарагин
|
1,0 г
|
|
Глицерин
|
30 мл
|
|
Вода дистиллированная
|
до 1000 мл.
|
Вышеперечисленные ингредиенты растворяют в дистиллированной воде в указанной последовательности при слабом подогревании (не доводя до кипения) на водяной бане. Среду фильтруют через бумажный фильтр и разливают в колбы. Кислотность среды не корригируют, так как она содержит буферную смесь солей с pH среды 7,0 - 7,2.
Стерилизуют в автоклаве 30 минут при 1 атмосфере (121 °C). Срок хранения среды составляет 2 - 3 месяца при комнатной температуре.
4.5. Оценка и учет результатов посева
диагностического материала
4.5.1. Оценка результатов посева
При оценке результатов культурального исследования диагностического материала необходимо соблюдать следующие правила.
1) Посевы, выполненные в течение одного дня, помещать в отдельные ящики или штативы с указанием даты посева и размещать их в термостате в порядке номеров регистрации в хронологическом порядке, не нарушая его при еженедельных просмотрах.
2) Наблюдение за посевами и просмотр засеянных пробирок проводить еженедельно.
3) При оценке результатов регистрировать следующие параметры:
- появление роста - срок появления, начиная со дня посева;
- интенсивность роста - число колоний;
- загрязнение посева посторонней микрофлорой или грибами;
- отсутствие роста.
Соблюдение этих правил позволяет, во-первых, своевременно выявлять макроскопически видимый рост микобактерий или загрязняющей микрофлоры, а во-вторых, на основании регистрации сроков появления роста и его особенностей осуществлять первичную идентификацию микобактерий. При этом необходимо иметь в виду:
- появление роста кислотоустойчивых микобактерий в течение 7 - 10 дней культивирования на плотных питательных средах может свидетельствовать либо о выделении быстрорастущих нетуберкулезных микобактерий, к которым комплекс M.tuberculosis не относится, либо о массивном обсеменении материала М.tuberculosis; перед выдачей ответа такие культуры должны подвергнуться первичной идентификации;
- появление роста кислотоустойчивых микобактерий после 3 - 4 недель культивирования свидетельствует о выделении М.tuberculosis, а также других медленнорастущих микобактерий, которые могут относиться к потенциально патогенным нетуберкулезным микобактериям или к безвредным кислотоустойчивым сапрофитам;
- прежде чем дать отрицательный ответ после 12 недель культивирования, необходимо убедиться в отсутствии роста очень медленнорастущих микобактерий, в числе которых могут быть и M.tuberculosis.
При оценке результатов необходимо помнить, что используемые для посева питательные среды представляют собой обогащенный субстрат, который легко утилизируется другими микроорганизмами. Это обуславливает высокий риск загрязнения посевов различными бактериями и грибами, колонии которых визуально трудно отличить от микобактерий.
Во время еженедельных просмотров посевов при подозрении на загрязнение посева гноеродной или гнилостной микрофлорой необходимо, прежде всего, удалить и уничтожить (автоклавирование, сжигание) те посевы, в которых отмечается загрязнение всей поверхности питательной среды или изменение самой питательной среды (разжижение или обесцвечивание).
В ряде случаев некоторые загрязняющие посевы микроорганизмы обладают способностью разлагать составные ингредиенты среды с образованием кислоты; это приводит к снижению pH среды, высвобождению малахитового зеленого от его связей с компонентами яичной основы и изменению цвета среды на темно-зеленый. На такой среде микобактерии не растут, и такие посевы подлежат удалению.
Посевы с частичным загрязнением желательно выдержать до окончания срока инкубации или до развития хотя бы нескольких колоний микобактерий, так как позднее появление загрязнения не исключает роста M.tuberculosis. В таких случаях необходимо сделать мазок культуры, окрасить его по Ziehl-Neelsen и при наличии кислотоустойчивых микобактерий попытаться обработать выросшую культуру 3 - 4% раствором серной кислоты, а после отмывания ее изотоническим раствором хлорида натрия вновь засеять осадок на питательные среды.
Во всех случаях получения роста во избежание неверного результата и загрязнения необходимо контролировать чистоту выросшей культуры с помощью микроскопии мазка по Ziehl-Neelsen.
4.5.2. Характеристика колоний M.tuberculosis
Обычно культуры микобактерий туберкулеза от впервые выявленных больных растут на плотных питательных средах в виде R-колоний (от английского слова rough - грубый, шершавый) различной величины и вида, имеют желтоватый (не желтый!) или слегка кремовый оттенок (цвет слоновой кости), шероховатую поверхность, напоминающую манную крупу или цветную капусту. Колонии, как правило, сухие, морщинистые, но в случае диссоциации могут встречаться и влажные, слегка пигментированные колонии, розовато-желтый пигмент которых резко отличается от оранжевого или желтого пигмента сапрофитных или некоторых нетуберкулезных микобактерий. Последние обычно растут в S-форме (от английского слова smooth - гладкий). Следует отметить, что на среде Финна колонии часто выглядят более влажными, чем на среде Левенштейна-Йенсена.
После курса химиотерапии от больных туберкулезом могут выделяться гладкие колонии с влажным ростом (S-формы).
При культуральном исследовании ответ о выделении кислотоустойчивых микобактерий дается только после микроскопии окрашенного по Ziehl-Neelsen мазка из выросших колоний.
При приготовлении мазков для микроскопического исследования колонии микобактерий туберкулеза проявляют свои физико-химические особенности: они не эмульгируются в изотоническом растворе, а образуют зернистую крошковидную суспензию. Это обусловлено наличием в составе их клеточной стенки большого количества гидрофобных жировосковых субстанций.
При микроскопическом исследовании мазков из выросших колоний, окрашенных по Ziehl-Neelsen, обнаруживаются яркие малиново-красные палочковидные бактерии, лежащие одиночно или группами, образующие скопления или переплетения в виде "войлока" или "кос". Микобактерии туберкулеза выглядят как тонкие, прямые или слегка изогнутые палочки длиной 1 - 10 (чаще 1 - 4) мкм, шириной 0,2 - 0,6 мкм, гомогенные или зернистые с незначительно закругленными концами. Чаще в препарате, особенно в длительно растущих культурах, видны скопления темно окрашенных зерен. В молодых культурах, особенно выделенных от больных, длительно леченных противотуберкулезными препаратами, микобактерии отличаются большим полиморфизмом, вплоть до появления коротких, почти кокковидных форм.
Если морфология колоний или микобактерий вызывает сомнения в их принадлежности к роду Mycobacterium или культуры выделены из материала, который может содержать кислотоустойчивые сапрофиты (моча, гной из ушей и др.), мазки дополнительно обесцвечивают 3% солянокислым спиртом 40 - 45 минут. Следует учитывать, что молодые культуры микобактерий туберкулеза могут сравнительно легко обесцвечиваться спиртом, так как они обладают слабой кислотоустойчивостью. В таких случаях культуры следует выдержать в термостате еще 5 - 10 дней и вновь повторить микроскопическое исследование, чтобы убедиться в их тинкториальных свойствах.
Нетуберкулезные и авирулентные сапрофитные микобактерии могут варьировать по форме колоний и морфологии клеток. Некоторые из них грубее, толще, иногда менее интенсивно окрашены и редко образуют жгутообразные скопления. Однако некоторые виды нетуберкулезных микобактерий (фотохромогенные) могут расти в виде характерной для микобактерий туберкулеза R-форме. Многие нетуберкулезные и сапрофитные микобактерии имеют кислотоустойчивые зерна, весьма сходные по морфологии с таковыми у вирулентных микобактерий туберкулеза.
4.5.3. Учет результатов посева диагностического материала
При выделении культуры кислотоустойчивых микобактерий, отвечающих вышеперечисленным характеристикам, а именно:
- появление роста колоний на плотных питательных средах не ранее 3 - 4 недель инкубации;
- наличие колоний характерной морфологии и окраски;
- микроскопическое подтверждение кислотоустойчивости выделенного микроорганизма при окраске по Ziehl-Neelsen,
следует произвести количественную оценку интенсивности роста.
Интенсивность роста обозначают по 3-балльной системе:
(1+) - 1 - 20 КОЕ - "скудное" бактериовыделение;
(2+) - 21 - 100 КОЕ - "умеренное" бактериовыделение;
(3+) - > 100 КОЕ - "обильное" бактериовыделение.
Регистрируют число КОЕ, выросших на каждой из пробирок с разными питательными средами.
Величина КОЕ (число колониеобразующих единиц) высчитывается как среднее по результатам подсчета числа колоний, выросших на всех пробирках.
Все характеристики выросших на плотных питательных средах микобактерий заносятся в лабораторный журнал учета результатов культуральных исследований, в бланки ответов, а также в компьютерную базу данных полицевого учета.
V. ДИФФЕРЕНЦИАЦИЯ МИКОБАКТЕРИЙ КОМПЛЕКСА
MYCOBATERIUM TUBERCULOSIS
5.1. Предварительная идентификация комплекса
mycobacterium tuberculosis
Первичная идентификация микобактерий комплекса М.tuberculosis от нетуберкулезных микобактерий осуществляется по следующим культуральным характеристикам:
- скорость роста на плотных питательных средах;
- пигментообразование;
- морфология колоний;
- наличие кислотоустойчивости;
- температура роста.
Таблица 5
КУЛЬТУРАЛЬНЫЕ ПРИЗНАКИ КОМПЛЕКСА М.TUBERCULOSIS
|
Культуральные признаки
|
Комплекс М.tuberculosis
|
|
Скорость роста
|
Медленнорастущие > 3 недель
|
|
Пигментообразование
|
Цвет слоновой кости
|
|
Морфология колоний
|
R или S формы
|
|
Наличие кислотоустойчивости
|
Выраженная кислотоустойчивая окраска
|
|
Температура роста
|
Оптимальный рост при 35 - 37 °C
|
Несмотря на то, что предварительное заключение о выделении микобактерий туберкулеза может быть сделано опытным бактериологом на основании вышеперечисленных характерных признаков, подтверждение принадлежности выделенной культуры микобактерий к комплексу М.tuberculosis на основании специальных лабораторных тестов является обязательным.
5.2. Основные биохимические тесты
идентификации М.tuberculosis
К сожалению, не существует какого-либо одного лабораторного метода, позволяющего с достоверностью отличить микобактерии комплекса М.tuberculosis от других кислотоустойчивых микобактерий. Тем не менее, сочетание вышеописанных признаков с результатами ряда приводимых ниже биохимических тестов позволяет провести идентификацию микобактерий комплекса M.tuberculosis с точностью до 95% (см. таблицу 6).
Таблица 6
ТЕСТЫ ДЛЯ ДИФФЕРЕНЦИАЦИИ МИКОБАКТЕРИЙ
КОМПЛЕКСА М.TUBERCULOSIS
|
Дифференциальные тесты
|
Микобактерии
|
|
|
М.tuberculosis
|
нетуберкулезные медленнорастущие
|
|
|
Основные биохимические тесты на наличие:
|
||
|
Никотиновой кислоты
|
+
|
- <*>
|
|
Нитратредуктазы
|
+
|
+/-
|
|
Термостабильной каталазы
|
-
|
+
|
|
Рост на среде с натрием салициловокислым (1000 мкг/мл)
|
-
|
+/+/-
|
|
Дополнительные тесты: рост на средах, содержащих:
|
||
|
Паранитробензойную кислоту (500 мкг/мл)
|
-
|
+ <**>
|
|
Натрия хлорид 5%
|
-
|
+ <***>
|
--------------------------------
<*> За исключением М.simae.
<**> За исключением М.gastri.
<***> За исключением М.marinum, M.terrae.
Для дифференциации микобактерий комплекса М.tuberculosis, к которому относятся следующие виды микобактерий: M.tuberculosis, М.bovis, М.africanum, М.microti, от медленнорастущих нетуберкулезных кислотоустойчивых микобактерий необходимо применять следующие основные биохимические тесты:
- тест на наличие способности продуцировать никотиновую кислоту (ниациновый тест);
- тест на наличие нитратредуктазной активности;
- тест на наличие термостабильной каталазы;
- тест на наличие роста на среде с натрием салициловокислым (1 мг/мл).
В качестве дополнительных можно использовать также следующие тесты:
- рост на среде, содержащей 500 мкг/мл паранитробензойной кислоты;
- рост на среде, содержащей 5% хлорида натрия.
Для дифференциации М.tuberculosis и М.bovis следует учитывать результаты следующих проб:
- ниациновый тест;
- тест на наличие нитратредуктазы;
- тест на наличие пиразинамидазы;
- рост на среде, содержащей 2 мкг/мл гидразида тиофен-2 карбоксиловой кислоты (TCH).
Таблица 7
ТЕСТЫ ДЛЯ ДИФФЕРЕНЦИАЦИИ ОТДЕЛЬНЫХ ВИДОВ
МИКОБАКТЕРИЙ КОМПЛЕКСА М.TUBERCULOSIS
|
Дифференциальные тесты
|
Виды микобактерий комплекса М.tuberculosis
|
|||
|
М.tuberculosis
|
М.bovis
|
М.africanum
|
М.microti
|
|
|
Основные биохимические тесты на наличие:
|
||||
|
Никотиновой кислоты
|
+
|
-
|
+/-
|
+/-
|
|
Нитратредуктазы
|
+
|
-
|
-
|
-
|
|
Термостабильной каталазы
|
-
|
-
|
-
|
-/+
|
|
Рост на среде с натрием салициловокислым (1000 мкг/мл)
|
-
|
-
|
-
|
-
|
|
Дополнительные тесты: рост на средах, содержащих:
|
||||
|
Пиразинамид
|
+
|
-
|
+
|
+
|
|
Мочевина
|
+/-
|
+/-
|
+
|
+/-
|
|
Гидролиз твина в течение 10 дней
|
-/+
|
-/+
|
-
|
-/+
|
|
ТСН (2 мкг/мл)
|
+
|
-
|
+/-
|
+/-
|
5.2.1. Ниациновый тест
Ниацин (производное никотиновой кислоты) играет чрезвычайно важную роль в осуществлении всех окислительно-восстановительных реакций, происходящих в клетках кислотоустойчивых микобактерий. Ниацин продуцируют все микобактерии, однако исследования показали, что у М.tuberculosis в результате блокирования ряда метаболических путей никотиновая кислота накапливается в больших количествах, во много раз превышающих ее содержание в клетках микобактерий других видов. Ниацинотрицательные штаммы М.tuberculosis встречаются чрезвычайно редко. В то же время ниациновый тест не должен использоваться как единственный для идентификации М.tuberculosis, так как отдельные штаммы М.bovis, в том числе и субштаммы BCG, а также некоторые виды нетуберкулезных микобактерий (M.simiae, М.chelonae chemovar niacinogenes) обладают относительно высокой способностью синтезировать ниацин и давать положительную реакцию. Это указывает на необходимость при дифференциации выделенных микобактерий не ограничиваться только ниациновой пробой, а использовать весь рекомендованный выше комплекс реакций.
Принцип метода. Ниациновая проба основана на том, что продуцируемая микобактериями никотиновая кислота, вступая в реакцию с цианистыми соединениями, дает ярко-желтое окрашивание. Наибольшее количество никотиновой кислоты обнаруживается у штаммов, выращенных на среде Левенштейна-Йенсена, поэтому именно эта среда используется для проведения ниациновой пробы. Подлежащая дифференциации культура микобактерий должна быть выращена на среде Левенштейна-Йенсена в течение не менее 3 - 4 недель и должна иметь достаточно массивный (не менее 50 колоний) рост.
При отрицательном результате реакции следует повторить ее после 6 или более недель инкубации посева, так как возможно, что молодая культура микобактерий не выделила достаточное для реакции количество никотиновой кислоты.
При постановке ниациновой пробы необходимо иметь в виду, что M.tuberculosis выделяют продуцируемую ими никотиновую кислоту в питательную среду, на которой они выращиваются. В связи с этим при наличии на поверхности косяка с питательной средой сливного роста микобактерий возможен ложноотрицательный результат реакции, так как экстрагирующий ниацин реактив не всегда может проникнуть в глубь питательной среды. Для облегчения проникновения экстрагирующего реактива в питательную среду необходимо при наличии на ее поверхности сливного роста микобактерий либо снять и удалить часть колоний, либо проколоть поверхность культуры.
Реакция требует свободного доступа кислорода на протяжении всего исследования, поэтому следует пользоваться либо ватно-марлевыми пробками, либо специальными металлическими колпачками, обеспечивающими свободный доступ воздуха в пробирку.
Ниациновый тест можно выполнять либо с растворами химических реактивов, приготавливаемыми непосредственно перед постановкой пробы, либо с заранее приготовленными в лабораторных условиях или коммерческими бумажными полосками.
Ниациновый тест с растворами химических реактивов требует соблюдения максимальной осторожности, так как цианистые соединения чрезвычайно токсичны при ингаляции паров и вызывают слезотечение, а анилин обладает онкогенным воздействием и способен проникать через кожный барьер. Пробу следует проводить только в вытяжном шкафу! Эти обстоятельства ограничивают применение ниациновой пробы с растворами химических реактивов.
В большинстве бактериологических лабораторий для постановки ниациновой пробы пользуются специально приготовленными бумажными полосками. Преимущество этого метода заключается в использовании вместо цианистых соединений роданистого калия - вещества более безопасного и доступного для бактериологических лабораторий, а также в быстроте реакции, позволяющей через 3 - 4 часа получить ответ о принадлежности выделенной на плотной питательной среде культуры к микобактериям человеческого вида или к другим микобактериям.
Следует иметь в виду, что из-за нестабильности растворов и реагентов необходимо строго соблюдать правила хранения и сроки использования как растворов и реагентов, так и бумажных полосок. В сомнительных случаях реагенты и полоски должны сравниваться со свежеприготовленными.
Реактивы для пропитывания бумажных полосок:
Раствор 1. 20% раствор ПАСК (парааминосалициловой кислоты)
В пробирку с 1,75 мл 96° этанола добавляют 0,25 мл диметилсульфоксида и 400 мг ПАСК.
Смесь подогревают на водяной бане при 56 °C в течение 5 - 10 минут при периодическом встряхивании до полного растворения ПАСК.
Раствор 2. 60% раствор роданистого калия
Навеску 1,5 г роданистого калия растворяют в пробирке с 2,5 мл 8% раствора лимонной кислоты (200 мг лимонной кислоты и 2,5 мл дистиллированной воды).
Раствор 3. 50% раствор хлорамина "Б"
3,125 г хлорамина "Б" растворяют в 6,25 мл дистиллированной воды на водяной бане при температуре 56 - 60 °C при периодическом встряхивании.
Индикаторные бумажные полоски размером 60 x 80 мм готовят из фильтровальной бумаги Filtrak 11 или аналогичной. Один конец полоски отмечают простым карандашом. Оттянутыми пастеровскими пипетками на полоски наносят по 1 капле свежеприготовленных растворов в следующем порядке:
- 20% раствор ПАСК - на отмеченный карандашом конец полоски;
- 60% раствор роданистого калия - на середину полоски;
- 50% горячий раствор хлорамина "Б" - на свободный конец полоски;
- между каплями должны оставаться сухие промежутки.
Индикаторные полоски высушивают в темноте при комнатной температуре в течение 24 часов. Затем для получения более четких результатов наносят повторно 1 каплю хлорамина "Б" на уже высохшую каплю этого раствора. Полоски вновь высушивают, затем помещают в пробирки, закрывают резиновыми пробками и хранят в холодильнике. Полоски пригодны к употреблению в течение 3 месяцев.
Процедура исследования:
- добавить в пробирку с исследуемой культурой микобактерий 1 - 1,5 мл стерильной дистиллированной воды. При наличии сливного роста проткнуть поверхность среды в нескольких местах пипеткой для облегчения доступа раствора к питательной среде;
- поместить пробирку в термостат на 2 - 3 часа в полугоризонтальном положении с тем, чтобы жидкость покрывала всю поверхность среды;
- вынуть пробирку из термостата и перевести ее в вертикальное положение, позволив жидкости стечь на дно в течение 5 - 6 минут;
- в чистую стерильную пробирку перенести пипеткой 0,5 - 0,6 мл экстракта;
- индикаторную полоску помеченным карандашом концом, на который нанесена ПАСК, опустить с помощью пинцета в пробирку с экстрактом, не допуская смачивания экстрагирующей жидкостью средней части полоски, на которую был нанесен роданистый калий;
- немедленно закрыть пробирку резиновой пробкой;
- оставить при комнатной температуре на 15 - 30 минут; допустимо осторожно покачивать пробирку, пока вся полоска не пропитается экстрактом;
- наблюдать за окрашиванием жидкости на дне пробирки на белом фоне.
При положительном ниациновом тесте экстракт окрашивается в желтый цвет разной интенсивности. Любая окраска индикаторной полоски не принимается во внимание, так как это может происходить вследствие окисления реактивов в верхней части полоски. Для дегазации пробирок после проведения реакции пользуются 10% раствором нашатырного спирта, 10% раствором едкого натра или любым щелочным дезинфицирующим средством.
5.2.2. Тест на наличие нитратредуктазы
При дифференциации микобактерий туберкулеза применяется также реакция восстановления нитратов в нитриты. Реакция восстановления нитратов дает возможность дифференцировать микобактерии человеческого вида, обладающие нитратредуктазой, от микобактерий бычьего и птичьего видов и от некоторых нетуберкулезных микобактерий, у которых этот фермент отсутствует. Из всех микобактерий нитратредуктазная активность наиболее выражена у M.tuberculosis. Это позволяет использовать данный тест в сочетании с ниациновым тестом для дифференциальной диагностики M.tuberculosis и микобактерий других видов.
Для определения способности микобактерий редуцировать нитраты используют 4-недельные культуры с обильным ростом, выращенные на среде Левенштейна-Йенсена.
Принцип метода заключается в определении активности нитратредуктазы по количеству восстановленного нитрита из нитрата, что сопровождается цветной реакцией с парадиметиламинобензальдегидом.
5.2.2.1. Классический метод
Приготовление реактивов
Раствор 1. Нитрат натрия в фосфатном буфере.
0,01 М раствор нитрита натрия в 0,022 М фосфатном буферном растворе (pH = 7,0) готовится следующим образом:
А. 3,02 г KH2PO4 растворить в 1000 мл дистиллированной воды.
Б. 3,16 г Na2HPO4 растворить в 1000 мл дистиллированной воды.
В. 611 мл раствора Б добавить к 389 мл раствора А, хорошо смешать (величина pH раствора должна составлять 7,0).
В 1000 мл полученного буферного раствора (В) растворить 0,85 г NaNO3.
Разлить полученный раствор 1 в емкости по 100 мл. Стерилизовать в автоклаве при 121 °C в течение 15 минут. При необходимости этот раствор можно переносить по 2 мл в пробирки с завинчивающимися крышками.
Раствор 2. Раствор соляной кислоты.
|
Концентрированная соляная кислота
|
10 мл
|
|
Дистиллированная вода
|
10 мл.
|
Медленно влить концентрированную соляную кислоту в дистиллированную воду, чтобы получить разведение 1:1.
НИКОГДА НЕ ВЛИВАЙТЕ ВОДУ В КИСЛОТУ!
Хранить полученную смесь в герметически закрытой бутыли из темного стекла в холодильнике.
Раствор 3. Раствор сульфаниламида (0,2%).
|
Сульфаниламид
|
0,2 г
|
|
Дистиллированная вода
|
100 мл.
|
Растворить сульфаниламид в дистиллированной воде. Хранить полученную смесь в герметически закрытой бутыли из темного стекла в холодильнике.
Раствор 4. Раствор N-нафтилэтилендиамина (0,1%).
|
N-нафтилэтилендиамин
|
0,1 г
|
|
Дистиллированная вода
|
100 мл.
|
Растворить нафтилэтилендиамин в дистиллированной воде. Хранить полученную смесь в герметически закрытой бутыли из темного стекла в холодильнике.
Контроль реактивов
Перед выполнением теста необходимо проконтролировать пригодность реактивов:
отрицательный контроль - тест с экстрактом из пробирки с незасеянной средой;
положительный контроль - тест с экстрактом референс-штамма М.tuberculosis H37Rv.
ПРОЦЕДУРА ВЫПОЛНЕНИЯ КЛАССИЧЕСКОГО ТЕСТА
┌────────────────────────────────────────────────────────────────┐
│Внести 0,2 мл стерильного изотонического раствора хлорида натрия│
│ в пробирку с завинчивающейся крышкой │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│ С помощью стерильной бактериологической петли или лопатки │
│ суспендировать в этом растворе четырехнедельную культуру │
│ микобактерий (использовать две лопатки биомассы бактерий) │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│ Добавить 2 мл раствора 1 (раствор нитрата натрия в буфере) │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│ Хорошо встряхнуть и оставить на 3 часа в водяной бане при │
│ температуре 37 °C │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│ Добавить в следующем порядке: │
│ 1 каплю разведенной соляной кислоты (раствор 2), │
│ хорошо встряхнуть пробирку; │
│ 2 капли 0,2% раствора сульфаниламида (раствор 3); │
│ 2 капли 0,1% раствора N-нафтилэтилендиамина (раствор 4) │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│ Немедленно проконтролировать появление розового или красного │
│ окрашивания, сравнив его интенсивность с цветовым стандартом │
└────────────────────────────────────────────────────────────────┘
Результаты и их интерпретация
Отрицательный результат - окрашивания нет. Если раствор остается бесцветным, это означает, что результат теста отрицательный или что процесс восстановления прошел слишком быстро, при этом нитриты восстановились до нитридов. Для того чтобы убедиться в истинности результата, необходимо добавить в пробирку немного порошка цинка (небольшой объем порошка цинка перенесите из флакона на кончике слегка увлажненного аппликатора).
а) Если в растворе остался нитрат, цинк катализирует реакцию и появится красное окрашивание, что свидетельствует об истинно отрицательном результате теста.
б) Если после добавления порошка цинка красного окрашивания раствора не произошло, это означает, что результат теста положителен, но процесс восстановления прошел стадию нитрита.
Повторить тест, чтобы подтвердить его результат.
Градации интенсивности окраски:
Бледно-розовая = +/-
Розовая = 1+
Темно-розовая = 2+
Красная = 3+
Темно-красная = 4+
Пурпурно-красная = 5+.
Положительным результат считают только в тех случаях, когда интенсивность окраски составляет от 3+ до 5+.
5.2.2.2. Модифицированный метод с использованием бумажных полосок
Для определения способности бактерий редуцировать нитраты можно использовать коммерческие бумажные полоски. При использовании данной модификации нитратредуктазного теста надежные результаты получаются в тех случаях, когда микобактерии интенсивно редуцируют нитраты (например, М.tuberculosis). Поэтому при идентификации микобактерий туберкулеза этот метод дает вполне приемлемые результаты и позволяет сократить трудозатраты, хотя стоимость бумажных полосок значительно выше.
ПРОЦЕДУРА ВЫПОЛНЕНИЯ ТЕСТА
┌────────────────────────────────────────────────────────────────┐
│Внести 1 мл стерильного изотонического раствора хлорида натрия в│
│ пробирку с завинчивающейся крышкой │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│ С помощью бактериологической лопатки суспендировать в этом │
│изотоническом растворе четырехнедельную культуру микобактерий в │
│ объеме 2-х лопаток │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│ С помощью стерильного пинцета аккуратно внести в пробирку │
│ бумажную полоску для нитратредуктазного теста; при этом не │
│ допускается увлажнение полоски каплями жидкости на стенках │
│ пробирки │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│ Тщательно закрыть крышку и оставить пробирку в вертикальном │
│ положении на 2 часа при температуре 37 °C. │
│ После первого часа инкубации осторожно встряхнуть пробирку, не │
│ наклоняя ее и не переворачивая │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│После двух часов инкубации пробирку шестикратно наклонить, чтобы│
│ индикаторная полоска смочилась полностью │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│ Оставить пробирку на 10 минут в наклонном положении, чтобы │
│ жидкость покрывала всю полоску │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│Появление красного окрашивания в верхней части полоски означает │
│ положительный результат теста │
└────────────────────────────────────────────────────────────────┘
Результаты и их интерпретация
Отрицательный результат - отсутствие окрашивания.
Положительный результат - верхняя часть полоски приобретает красный цвет (оттенок от розового до темно-красного).
Предосторожности
Перед проведением теста убедиться, что срок годности коммерческих тест-полосок не истек.
Полоски чувствительны к солнечному свету, а также к повышенной температуре и влажности, поэтому их следует хранить в оригинальной упаковке в непрозрачном контейнере с крышкой при температуре 2 - 8 °C.
Не следует использовать обесцвеченные полоски. Если полоски обесцветились, они подлежат уничтожению, так как произошло снижение активности реагента.
Результаты следует расценивать как сомнительные, если в положительном контроле получены слабоположительные или отрицательные результаты.
Стандарты интенсивности окраски, характеризующие активность нитратредуктазы
Чтобы обеспечить унификацию положительных результатов теста по выявлению способности микобактерий восстанавливать нитраты, рекомендуется использовать заранее приготовленную серию стандартов, соответствующих различной активности нитратредуктазы. Активность этой ферментной системы выражается в интенсивности окраски - от "+/-" до "5+" (см. выше). Эти стандарты можно хранить неопределенно долго и использовать при каждой постановке нитратредуктазного теста.
Реагенты
Растворы:
1. 0,067 М раствор фосфата натрия двузамещенного (9,47 г безводного Na2HPO4 на 1000 мл воды).
2. 0,067 М раствор фосфата калия однозамещенного (9,07 г KH2PO4 на 1000 мл воды).
3. 0,067 M раствор фосфата натрия трехзамещенного (25,47 г Na3PO4 x 12H2O на 1000 мл воды).
4. 1% спиртовой раствор фенолфталеина (1 г на 100 мл 95% этилового спирта).
5. 1% спиртовой раствор бромтимолового синего (1 г на 100 мл 95% этилового спирта).
6. 0,01% раствор бромтимолового синего: внести 1,0 мл 1% раствора бромтимолового синего в 100 мл дистиллированной воды.
Рабочий буферный раствор:
Смешать 35 мл раствора N 1, 5 мл раствора N 2 и 100 мл раствора N 3.
7. К 10 мл рабочего буферного раствора добавить 0,1 мл раствора N 4 и 0,2 мл раствора N 6.
Процедура:
Поставить в штатив 8 чистых пробирок (пробирки N 1 - 8).
Внести 2 мл рабочего буферного раствора в 7 пробирок (с N 2 до N 8).
Внести 2 мл раствора N 7 в пробирку N 1. Это - цветовой стандарт, соответствующий реакции максимальной интенсивности ("5+").
В пробирку N 2 внести 2 мл раствора N 7. Хорошо перемешать и перенести 2 мл в следующую пробирку (N 3). Продолжить серию двукратных разведений вплоть до пробирки N 8, из которой вылить 2 мл смеси.
В результате будут получены следующие цветовые стандарты:
пробирка N 1 = 5+
пробирка N 2 = 4+
пробирка N 3 = 3+
пробирка N 5 = 2+
пробирка N 6 = 1+
пробирка N 8 = +/-.
Автоклавировать пробирки, закрыть их герметично и хранить при 5 °C.
5.2.3. Каталазный тест
Каталаза - это внутриклеточный растворимый фермент, который способен расщеплять перекись водорода на воду и кислород, т.е. обеспечивать следующую химическую реакцию: 2H2O2 = 2H2O + O2. При этом в реагирующей смеси образуются пузырьки кислорода, что указывает на наличие каталазной активности. Почти все виды микобактерий обладают каталазной активностью, за исключением М.bovis и некоторых резистентных к изониазиду штаммов М.tuberculosis.
В клетках микобактерий присутствует ряд изоферментов каталазы, отличающихся по термостабильности. Необходимо отметить, что нетуберкулезные микобактерии и некоторые сапрофиты синтезируют термостабильную каталазу.
При изучении каталазной активности микобактерий используют как качественные, так и количественные тесты:
- качественный (капельный) тест, указывающий на наличие каталазы (выполняется при комнатной температуре);
- полуколичественный тест, указывающий на уровень каталазной активности (измеряется высотой столбика пузырьков в пробирке);
- тест на термостабильность каталазы - тест определения наличия каталазы при 68 °C и pH = 7,0.
Чувствительные к противотуберкулезным препаратам штаммы M.tuberculosis продуцируют каталазу, активность которой определяют капельным методом. При постановке полуколичественного теста столбик пузырьков газа не превышает 45 мм.
ПОСЛЕ ПРОГРЕВАНИЯ БАКТЕРИЙ ПРИ 68 °C И PH = 7,0 В ТЕЧЕНИЕ 20 МИНУТ МИКОБАКТЕРИИ КОМПЛЕКСА M.TUBERCULOSIS ДАЮТ ОТРИЦАТЕЛЬНЫЙ РЕЗУЛЬТАТ.
Для постановки этих тестов следует использовать двухнедельные культуры, дорощенные на среде Левенштейна-Йенсена при 35 - 37 °C. Для выполнения указанных тестов пробирки с питательной средой помещают в свертыватель для коагуляции в вертикальном положении. При инкубации в стандартных условиях пробирки должны быть закрыты пробками, обеспечивающими газообмен и влажность. Продолжительность инкубации - 14 дней.
Реактивы:
0,067 М фосфатный буферный раствор, pH = 7,0.
Раствор 1:
|
Na2HPO4 безводный
|
9,47 г
|
|
Дистиллированная вода
|
1000 мл.
|
Растворить навеску Na2HPO4 в дистиллированной воде, чтобы получить 0,067 М раствор.
Раствор 2:
|
KH2PO4
|
9,07 г
|
|
Дистиллированная вода
|
1000 мл.
|
Растворить навеску KH2PO4 в дистиллированной воде, чтобы получить 0,067 М раствор.
Дня получения 0,067 М фосфатного буфера смешать 611 мл раствора 1 и 389 мл раствора 2.
Раствор 3. Перекись водорода, 30%.
30% раствор перекиси водорода (H2O2) хранят в холодильнике.
Проверить, чтобы при постановке теста был использован 30% раствор перекиси водорода, а не 3% раствор, который обычно получают из аптек.
При работе с 30% раствором перекиси водорода используют резиновые перчатки и защитный щиток для глаз.
Раствор 4. 10% твин 80:
|
Твин 80
|
10 мл
|
|
Дистиллированная вода
|
90 мл.
|
Смешать твин 80 с дистиллированной водой и автоклавировать при 121 °C в течение 10 минут. В процессе автоклавирования твин 80 может образовать осадок, который можно растворить при покачивании флакона сразу же после автоклавирования или в процессе охлаждения. Готовый раствор хранить в холодильнике.
Готовый каталазный реагент (смесь твина с перекисью водорода).
Непосредственно перед постановкой теста смешать равные объемы 10% раствора твина 80 и 30% раствора перекиси водорода. Для исследования каждого штамма требуется 1,0 мл каталазного реагента.
Контроли для тестов:
Капельный метод
В качестве отрицательного контроля используют пробирку со средой Левенштейна-Йенсена без инокуляции культурой микобактерий, а в качестве положительного контроля - пробирку с референс-штаммом М.tuberculosis H37Rv, выращенным на среде Левенштейна-Йенсена.
Полуколичественный метод и тест на термостабильность каталазы при 68 °C
В качестве отрицательного контроля используют пробирку со средой Левенштейна-Йенсена без инокуляции культурой микобактерий, а в качестве положительного контроля - пробирку с референс-штаммом М.terrae, выращенным на среде Левенштейна-Йенсена.
Процедура исследования:
Капельный метод
Для постановки теста использовать двухнедельную культуру микобактерий на среде Левенштейна-Йенсена, заранее убедившись в наличии роста микобактерий. В пробирку с ростом микобактерий добавить 1 - 2 капли свежеприготовленной смеси твина 80 с перекисью водорода (готовый каталазный реагент). Наблюдать в течение 5 минут, происходит ли образование пузырьков газа.
РЕЗУЛЬТАТЫ И ИХ ИНТЕРПРЕТАЦИЯ
|
Отрицательный
|
Пузырьки газа не образуются
|
|
Положительный (медленный)
|
Несколько медленно образующихся пузырьков (1 - 3 мин.)
|
|
Положительный (быстрый)
|
Немедленное бурное образование пузырьков
|
Полуколичественный метод
Для постановки теста использовать двухнедельную культуру микобактерий на среде Левенштейна-Йенсена, заранее убедившись в наличии роста микобактерий. В пробирку с ростом микобактерий добавить 1 мл свежеприготовленной смеси твина-80 с перекисью водорода, плотно закрыть пробирку и оставить на 5 минут при комнатной температуре. В пробирке образуется столбик пены.
Измерить высоту этого столбика от уровня жидкости в пробирке до верхнего края пены.
РЕЗУЛЬТАТЫ И ИХ ИНТЕРПРЕТАЦИЯ
|
Каталазная активность слабая или отсутствует
|
Высота столбика пены менее 31 мм
|
|
Неопределенный результат
|
Высота столбика пены от 31 мм
до 45 мм
|
|
Высокая каталазная активность
|
Высота столбика пены более 45 мм
|
Тест на термостабильность катализы при 68 °C и pH = 7,0
ПРОЦЕДУРА ИССЛЕДОВАНИЯ
┌────────────────────────────────────────────────────────────────┐
│ С помощью стерильной пипетки внести с соблюдением правил │
│асептики 0,5 мл 0,067 М фосфатного буферного раствора (pH = 7,0)│
│ в пробирку размерами 16 x 125 мм с завинчивающейся крышкой │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│ С помощью стерильной бактериологической петли или лопатки │
│суспендировать в этом растворе исследуемую культуру микобактерий│
│ (использовать несколько петель биомассы) │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│Поставить пробирки с бактериальными суспензиями в предварительно│
│ нагретую водяную баню на 2 часа при температуре 68 °C. │
│ Температура и продолжительность инкубации имеют чрезвычайно │
│ важное значение │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│ Вынуть пробирки из водяной бани и оставить при комнатной │
│ температуре до полного остывания │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│Внести в каждую пробирку 0,5 мл свежеприготовленной смеси твина │
│ 80 с перекисью водорода и плотно закрыть пробки │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│Наблюдать за образованием пузырьков, появляющихся на поверхности│
│ жидкости. Не встряхивать пробирку, так как при этом твин 80 │
│ может спонтанно образовывать пузырьки, что станет причиной │
│ ложноположительного результата │
└────────────────────────────────────────────────────────────────┘
│
\/
┌────────────────────────────────────────────────────────────────┐
│ Пробирки с отрицательными результатами не выбрасывать раньше │
│ чем через 20 минут │
└────────────────────────────────────────────────────────────────┘
РЕЗУЛЬТАТЫ И ИХ ИНТЕРПРЕТАЦИЯ
|
Положительный результат
|
+
|
Образуются пузырьки газа
|
|
Отрицательный результат
|
-
|
Пузырьков газа нет
|
В редких случаях может наблюдаться небольшое количество пузырьков, поднимающихся от осадка бактериальных клеток; при этом пена в пробирке не образуется. В таких случаях результаты каталазного теста также считают положительными.
5.2.4. Тест с салициловокислым натрием (салициловый тест)
Микобактерии комплекса М.tuberculosis не обладают способностью утилизировать салициловокислый натрий, который оказывает на рост микобактерий туберкулеза угнетающее воздействие. Это свойство салицилата натрия используется как один из основных биохимических методов дифференциации М.tuberculosis и нетуберкулезных микобактерий.
Для проведения этого теста готовят среду Левенштейна-Йенсена, в состав которой до свертывания вводят салицилат натрия в количестве, позволяющем получить концентрацию препарата, равную 1000 мкг/мл. В качестве контрольной используют пробирку со стандартной средой Левенштейна-Йенсена.
Указанный тест чаше всего ставят одновременно с постановкой опыта по определению лекарственной устойчивости, добавляя к набору пробирок 1 пробирку с 1000 мкг/мл салициловокислого натрия. Посев суспензии исследуемой культуры микобактерий и учет результатов теста производят одновременно с посевом на среды, содержащие противотуберкулезные препараты, и учетом лекарственной устойчивости.
Микобактерии комплекса M.tuberculosis не дают роста на среде с салициловокислым натрием.
При наличии лекарственной устойчивости ко всем основным противотуберкулезным препаратам необходимо убедиться, что исследуемая культура не принадлежит к нетуберкулезным микобактериям, для которых этот феномен является характерным. При этом следует иметь в виду, что видимый рост на среде с салициловокислым натрием появляется значительно позже срока, установленного для учета лекарственной устойчивости. Поэтому в таких случаях после учета результатов определения лекарственной устойчивости контрольную пробирку и пробирку с салициловокислым натрием следует сбрасывать не сразу, а лишь после окончания всех дифференцирующих тестов.
5.3. Дополнительные биохимические тесты
Для принципиального отличия микобактерий комплекса M.tuberculosis от нетуберкулезных микобактерий применяются вышеперечисленные в таблице 6 дополнительные биохимические тесты. Все химические вещества, используемые в этих тестах, обладают способностью подавлять рост микобактерий комплекса M.tuberculosis. Во всех тестах применяется специально приготовленная среда Левенштейна-Йенсена, содержащая соответственно: 500 мкг/мл паранитробензойной кислоты или 5% натрия хлорида. В качестве контроля в каждом из тестов используется пробирка со стандартной средой Левенштейна-Йенсена.
5.3.1. Тест с паранитробензойной кислотой (PNB-тест)
В лабораториях, в которых оборудование и/или отсутствие реагентов не позволяют производить постановку ниацинового и нитратредуктазного тестов, для идентификации микобактерий туберкулеза может быть использована комбинация одного или нескольких описанных выше каталазных тестов, а также определение способности к росту при 37 °C на среде Левенштейна-Йенсена, содержащей паранитробензойную кислоту (PNB-тест).
Приготовление среды с паранитробензойной кислотой
50 мг паранитробензойной кислоты (ПНБ) хорошо растирают в ступке, добавляют 5 мл дистиллированной воды и примерно 20 капель (1,0 мл) 4% едкого натра до pH = 8. После полного растворения ПНБ добавляют 2 - 3 капли 6% соляной кислоты, доводя pH до 7,0. Полученный раствор добавляют к 95 мл предварительно профильтрованной яичной среды, получая таким образом конечную концентрацию паранитробензойной кислоты в среде, равную 500 мкг/мл. Свертывание среды производят в обычном порядке.
Процедура исследования
Перед проведением теста необходимо приготовить пробирки с питательной средой Левенштейна-Йенсена, содержащей паранитробензойную кислоту в концентрации 500 мкг/мл. В качестве контроля используются пробирки со стандартной средой Левенштейна-Йенсена.
Произвести посев в две пробирки со средой Левенштейна-Йенсена, одна из которых содержит паранитробензойную кислоту в концентрации 500 мкг/л, другая - контрольная без паранитробензойной кислоты.
В процессе инкубации при 37 °C пробирки исследуются на 3-й, 7-й, 14-й и 21-й день.
5.3.2. Тест с 5% хлоридом натрия
Данный тест используется для дифференциации микобактерий комплекса М.tuberculosis и выполняется аналогично тесту с паранитробензойной кислотой на среде Левенштейна-Йенсена, содержащей 5% хлорида натрия. Метод основан на способности ряда видов нетуберкулезных микобактерий расти на среде, содержащей 5% хлорида натрия. Микобактерии комплекса М.tuberculosis на этой среде не растут.
5.3.3. Пиразинамидазный тест
Тест применяется как дополнительный для дифференциации М.tuberculosis от М.bovis. Тест основан на способности М.tuberculosis в течение 4-х дней дезаминировать пиразинамид до пиразиновой кислоты и аммония, что указывает на наличие пиразинамидазы. М.bovis не проявляет пиразинамидазной активности даже после 7 дней инкубации.
5.3.4. Тест с гидразидом тиофен-2-карбоксиловой кислоты (ТСН)
Тест используется для дифференциации М.bovis от М.tuberculosis и других медленнорастущих микобактерий. Только М.bovis чувствительны к низким концентрациям ТСН (от 1 до 5 мкг/мл). М.tuberculosis и другие микобактерии обычно устойчивы к действию этого химического соединения.
Микобактерии комплекса M.tuberculosis
характеризует следующая совокупность признаков
┌────────────────────────────────────────────────────────────────┐ │Медленная скорость роста (более 3-х недель). │ │Температура роста в пределах 35 - 37 °C. │ │Отсутствие пигментообразования (цвет слоновой кости). │ │Выраженная кислотоустойчивая окраска. │ │Положительный ниациновый тест. │ │Положительный нитратредуктазный тест. │ │Отсутствие термостабильной каталазы (68 °C). │ │Отсутствие роста на среде Левенштейна-Йенсена, содержащей: │ │- 1000 мкг/мл натрия салициловокислого; │ │- 500 мкг/мл паранитробензойной кислоты; │ │- 5% хлорида натрия. │ │Рост в присутствии 1 - 5 мкг/мл ТСН. │ └────────────────────────────────────────────────────────────────┘
VI. ОПРЕДЕЛЕНИЕ ЛЕКАРСТВЕННОЙ УСТОЙЧИВОСТИ МИКОБАКТЕРИЙ
К ПРОТИВОТУБЕРКУЛЕЗНЫМ ПРЕПАРАТАМ
Определение спектра и степени устойчивости микобактерий к противотуберкулезным препаратам имеет важное значение для тактики химиотерапии больных, контроля за эффективностью лечения, определения прогноза заболевания и проведения эпидемиологического мониторинга лекарственной устойчивости микобактерий в пределах отдельной территории, страны и мирового сообщества. Степень лекарственной устойчивости микобактерий определяется в соответствии с установленными критериями, которые зависят как от противотуберкулезной активности лекарственного препарата, так и его концентрации в очаге поражения, величины максимальной терапевтической дозы, фармакокинетики препарата и многих других факторов.
В настоящее время для определения лекарственной устойчивости микобактерий к противотуберкулезным препаратам в международной практике используются следующие методы:
- метод пропорций на среде Левенштейна-Йенсена или на среде Миддлбрука 7Н10;
- метод абсолютных концентраций на плотной яичной среде Левенштейна-Йенсена;
- метод коэффициента резистентности;
- радиометрический метод Bactec R 460.
Выбор того или иного метода определяется традиционно сложившимися методическими подходами, используемыми в данной стране. Однако необходимо иметь в виду, что обязательным условием эффективного мониторинга, обеспечения эпидемиологического надзора за лекарственной устойчивостью микобактерий и распространением лекарственно-устойчивых штаммов возбудителя, а также сопоставления результатов исследований и эффективности лечения в масштабах страны должен использоваться только один из предложенных унифицированных методов.
В нашей стране получило распространение определение лекарственной устойчивости методом абсолютных концентраций на среде Левенштейна-Йенсена.
При всех методах определения лекарственной устойчивости необходимым звеном в деятельности лаборатории является обеспечение контроля качества исследований.
6.1. Виды лекарственной устойчивости
Чувствительность микобактерий к противотуберкулезным препаратам определяется неспособностью штамма расти на среде, содержащей препарат, при стандартных условиях постановки опыта. Чувствительными к данному препарату считаются те штаммы микобактерий, на которые этот препарат в критической концентрации оказывает бактерицидное или бактериостатическое действие в соответствии с принятым критерием устойчивости.
Устойчивость (резистентность) определяется как снижение чувствительности до такой степени, что данный штамм микобактерий способен размножаться при воздействии на него препарата в критической или более высокой концентрации.
Наряду с понятиями "чувствительность" и "устойчивость" к противотуберкулезным препаратам в настоящее время используются также термины, определяющие различные аспекты лекарственной устойчивости. Так, в случае наличия лекарственной устойчивости к двум или более лекарственным препаратам данный штамм микобактерий определяется как полирезистентный.
Особое место среди полирезистентных занимают микобактерии, у которых обнаруживается лекарственная устойчивость к двум основным противотуберкулезным препаратам (изониазиду и рифампицину) - штаммы, обладающие лекарственной устойчивостью одновременно к изониазиду и рифампицину, независимо от наличия устойчивости к другим противотуберкулезным препаратам, обозначаются как штаммы с множественной лекарственной устойчивостью (или штаммы с МЛУ).
Этим штаммам уделяется особое внимание, так как лечение пациентов, у которых процесс вызван такими штаммами, представляет большие трудности. Оно является длительным, дорогостоящим и требует использования препаратов резервного ряда, многие из которых дорогостоящие и могут вызывать тяжелые побочные реакции. Кроме того, некоторые штаммы с множественной лекарственной устойчивостью обладают повышенной способностью к распространению (трансмиссивностью) и вызывают тяжелые прогрессирующие формы заболевания, нередко приводящие к неблагоприятным исходам.
Наряду с перечисленными определениями различных видов спектра лекарственной устойчивости микобактерий, в международной практике принято различать первичную и приобретенную лекарственную устойчивость.
Первичная лекарственная устойчивость определяется как устойчивость, обнаруженная у микобактерий, выделенных от пациента, никогда не принимавшего противотуберкулезные препараты или получавшего такое лечение менее одного месяца. В данном случае подразумевается, что больной заразился лекарственно-устойчивым штаммом микобактерий. Первичная лекарственная устойчивость характеризует состояние микобактериальной популяции, циркулирующей в данной территории, и ее показатели важны для оценки степени напряженности эпидемической ситуации.
Приобретенная (вторичная) лекарственная устойчивость определяется как устойчивость микобактерий, выявленных у больного туберкулезом, получавшего лечение противотуберкулезными препаратами в течение месяца и более. Вторичная лекарственная устойчивость является косвенным показателем эффективности проводимой химиотерапии.
6.2. Критерии лекарственной устойчивости
Уровень устойчивости данного штамма в целом выражается той максимальной концентрацией препарата (количество мкг в 1 мл питательной среды), при которой еще наблюдается размножение микобактерий (по числу колоний на плотных средах).
Лекарственно-устойчивые микроорганизмы способны размножаться при таком содержании препарата в среде, которое оказывает на чувствительные особи бактериостатическое или бактерицидное воздействие.
Критические концентрации. Критерии лекарственной устойчивости.
Для различных препаратов установлена определенная критическая концентрация. Она имеет клиническое значение, так как отражает воздействие препарата на микобактерии туберкулеза в условиях макроорганизма.
КРИТЕРИЕМ УСТОЙЧИВОСТИ МИКОБАКТЕРИАЛЬНОЙ ПОПУЛЯЦИИ НАЗЫВАЮТ ПОКАЗАТЕЛЬ РОСТА МИКОБАКТЕРИАЛЬНОГО ПУЛА, ВЫРАЖЕННЫЙ В АБСОЛЮТНЫХ (ЧИСЛО КОЕ) ИЛИ ОТНОСИТЕЛЬНЫХ ЕДИНИЦАХ (ПРОПОРЦИЯ КОЕ), НА ПИТАТЕЛЬНОЙ СРЕДЕ, СОДЕРЖАЩЕЙ ПРОТИВОТУБЕРКУЛЕЗНЫЙ ПРЕПАРАТ В КРИТИЧЕСКОЙ КОНЦЕНТРАЦИИ, ПРЕВЫШЕНИЕ КОТОРОГО СЧИТАЕТСЯ НАЛИЧИЕМ ПРИЗНАКА УСТОЙЧИВОСТИ МИКОБАКТЕРИЙ.
Для метода абсолютных концентраций появление более 20 КОЕ микобактерий на питательной среде, содержащей лекарственный препарат в критической концентрации, свидетельствует о том, что данный штамм микобактерий обладает лекарственной устойчивостью. При этом необходимо иметь в виду, что объем засеваемой суспензии клеток стандартизован и соответствует 1 x 107 микробных тел.
Для разных по составу питательных сред критическая концентрация одного и того же препарата различна. Значения критических концентраций существенно отличаются также при использовании разных методов определения лекарственной чувствительности.
Таблица 8
КРИТИЧЕСКИЕ КОНЦЕНТРАЦИИ
ПРОТИВОТУБЕРКУЛЕЗНЫХ ПРЕПАРАТОВ ДЛЯ ОПРЕДЕЛЕНИЯ
ЛЕКАРСТВЕННОЙ УСТОЙЧИВОСТИ МЕТОДОМ АБСОЛЮТНЫХ
КОНЦЕНТРАЦИЙ НА СРЕДЕ ЛЕВЕНШТЕЙНА-ЙЕНСЕНА
|
Название препарата
|
Концентрация в мкг/мл
|
|
Препараты основного ряда
|
|
|
Стрептомицин
|
10
|
|
Изониазид
|
1
|
|
Рифампицин
|
40
|
|
Этамбутол
|
2
|
|
Препараты резервного ряда <*>
|
|
|
Канамицин
|
30
|
|
Протионамид (этионамид)
|
30
|
|
Циклосерин
|
30
|
|
Капреомицин
|
30
|
|
Офлоксацин
|
2
|
|
ПАСК
|
1
|
|
Пиразинамид
|
200
|
--------------------------------
<*> Критические концентрации препаратов II ряда носят ориентировочный характер и будут окончательно установлены после дополнительных исследований.
6.3. Метод абсолютных концентраций
В России для определения лекарственной устойчивости микобактерий традиционно используется метод абсолютных концентраций на плотной яичной питательной среде Левенштейна-Йенсена.
В большинстве случаев этот метод применяется для непрямого определения лекарственной устойчивости. Непрямым методом называется метод определения лекарственной устойчивости после выделения культуры микобактерий. Он позволяет исследовать любое количество микобактерий в диагностическом материале, поскольку для определения лекарственной устойчивости используются штаммы микобактерий, предварительно выделенные на питательных средах. Так как сроки выделения возбудителя на питательных средах составляют не менее 1 - 1,5 месяцев, результаты определения лекарственной устойчивости указанным методом обычно получают не ранее чем через 2 - 2,5 месяца после посева материала.
При определении лекарственной устойчивости микобактерий на плотных средах культура считается чувствительной к той концентрации препарата, которая содержится в среде, если число колоний микобактерий, выросших на одной пробирке с препаратом, не превышает 20, а посевная доза соответствует 1 x 107 микробных тел. Культура расценивается как устойчивая к данной концентрации препарата только при наличии на пробирке с этой концентрацией 20 колоний и более при обильном росте в контрольной пробирке, не содержащей лекарственного препарата.
В отечественной фтизиатрической практике при определении лекарственной устойчивости не ограничиваются определением только критических концентраций. Это связано с тем, что расширенное определение уровня лекарственной устойчивости возбудителя позволяет клиницисту варьировать дозировки препаратов и лекарственные режимы, добиваясь более эффективного воздействия препаратов за счет допустимого повышения дозы и использования синергидных и аддитивных свойств различных комбинаций лекарственных препаратов.
Таблица 9
КОНЦЕНТРАЦИИ ПРЕПАРАТОВ,
ИСПОЛЬЗУЕМЫЕ ПРИ ОПРЕДЕЛЕНИИ ЛЕКАРСТВЕННОЙ УСТОЙЧИВОСТИ
МИКОБАКТЕРИЙ МЕТОДОМ АБСОЛЮТНЫХ КОНЦЕНТРАЦИЙ
НА СРЕДЕ ЛЕВЕНШТЕЙНА-ЙЕНСЕНА
|
Препарат
|
Концентрации в мкг/мл
|
|
|
Препараты I ряда
|
||
|
Стрептомицин
|
10
|
25
|
|
Изониазид
|
1
|
10
|
|
Рифампицин
|
40
|
80
|
|
Этамбутол
|
2
|
5
|
|
Препараты II ряда
|
||
|
Канамицин
|
30
|
50
|
|
Протионамид (этионамид)
|
30
|
50
|
|
Циклосерин
|
30
|
50
|
|
Капреомицин
|
30
|
50
|
|
Офлоксацин
|
2
|
10
|
|
ПАСК
|
1
|
5
|
6.3.1. Разведение противотуберкулезных препаратов и приготовление питательных сред
В питательную среду Левенштейна-Йенсена, не содержащую крахмала (крахмал адсорбирует лекарственные препараты), непосредственно перед свертыванием добавляют рабочие разведения различных противотуберкулезных препаратов.
Для приготовления питательных сред с целью определения лекарственной устойчивости микобактерий должны использоваться химически чистые субстанции противотуберкулезных препаратов.
ДЛЯ ПРИГОТОВЛЕНИЯ ИЗ ХИМИЧЕСКИ ЧИСТОЙ ПОРОШКОВИДНОЙ ФОРМЫ ПРЕПАРАТА РАБОЧИХ РАСТВОРОВ, СОДЕРЖАЩИХ НЕОБХОДИМЫЕ ДЛЯ ИССЛЕДОВАНИЯ КОНЦЕНТРАЦИИ АКТИВНОЙ СУБСТАНЦИИ, РАСЧЕТЫ ПРОИЗВОДЯТ С УЧЕТОМ ПРОЦЕНТА АКТИВНОСТИ ПРЕПАРАТА.
Активность препарата может варьировать от одной его серии к другой серии. Сведения об активности приводятся на этикетках или упаковках лекарственных препаратов и могут быть получены от компании-изготовителя.
6.3.2. Примеры приготовления питательных сред с препаратами
Для определения лекарственной чувствительности к лекарственным препаратам в лаборатории должны иметься поверенные весы, позволяющие производить взвешивание с точностью до 0,2 мг, что обеспечит точность навески препаратов с погрешностью не более +/- 1,5%.
Стрептомицин
Для определения лекарственной чувствительности к стрептомицину используют стрептомицина сульфат.
По данным производителя активность стрептомицина сульфата составляет 750 мг в 1 г чистой субстанции.
Чтобы получить исходный рабочий раствор (А), содержащий в 1 мл раствора 1 мг активной субстанции, следует:
- (А) приготовить навеску 20 мг стрептомицина сульфата с точностью до 0,2 мг, что будет соответствовать 15 мг активного начала, и растворить в 15 мл стерильной дистиллированной воды - 1 мг/мл = 1000 мкг/мл.
Приготовление питательной среды:
Для приготовления 200 мл питательной среды на 40 культур (40 пробирок по 5 мл) на каждое разведение препарата необходимо:
В две стерильные промаркированные колбы (N 1 - 10 мкг/мл, N 2 - 25 мкг/мл) стерильной пипеткой налить последовательно:
- в N 1 - 198 мл среды + 2 мл раствора (А) = 10 мкг/мл;
- в N 2 - 195 мл среды + 5 мл раствора (А) = 25 мкг/мл.
Желательно вначале налить в колбы расчетное количество раствора А, а затем расчетное количество питательной среды.
Тщательно перемешать содержимое круговыми движениями колбы. Содержимое каждой колбы разлить в 40 пробирок по 5 мл в каждую, начиная с колбы N 1. Пробирки поместить в наклонном положении в аппарат для свертывания, добиваясь равномерной величины косяков (примерно 8 - 10 см), и проводить процедуру свертывания питательной среды в обычном порядке.
Изониазид
Активность препарата: в 1 г чистой субстанции содержится 990 мг активного начала = 99%.
Приготовить навеску 20 мг изониазида:
- (А) в 20 мл стерильной дистиллированной воды растворить 20 мг изониазида - 1 мг/мл - 1000 мкг/мл;
- (Б) к 9 мл стерильной дистиллированной воды добавить 1 мл раствора (А) = 100 мкг/мл.
Приготовление питательной среды:
Для приготовления 200 мл питательной среды на 40 культур (5 мл x 40) на каждое разведение препарата необходимо:
В две стерильные промаркированные колбы (N 1 - 1 мкг/мл, N 2 - 10 мкг/мл) стерильной пипеткой налить последовательно:
- в N 1 - 198 мл среды + 2 мл раствора (Б) = 1 мкг/мл;
- в N 2 - 198 мл среды + 2 мл раствора (А) = 10 мкг/мл.
Желательно вначале налить в колбы расчетное количество раствора Б или А, а затем расчетное количество питательной среды.
Перемешивание, разливание и коагулирование производят, как и в предыдущем случае.
Рифампицин
Активность препарата: в 1 г чистой субстанции - 970 мг активного начала = 97%.
Взвесить 30 мг порошковидной формы чистой субстанции рифампицина.
Рифампицин нерастворим в дистиллированной в воде, поэтому можно предложить нижеприведенную последовательность приготовления растворов:
Приготовление питательной среды:
На 200 мл питательной среды на 40 культур (5 мл x 40):
Приготовить навеску 30 мг и перенести ее в стерильную пробирку N 1.
(1) 30 мг RIF + 2,0 мл этанола - 14550 мкг/мл.
Подогреть до Т 35 - 40 °C на водяной бане. Затем, используя стерильные пробирки:
(А) 2,0 мл раствора (1) + 5,2 H2O - 4000 мкг/мл;
(Б) 2,5 мл раствора (А) + 2,5 мл H2O - 2000 мкг/мл.
Маркируют стерильные колбы N 1 "40 мкг/мл", N 2 "80 мкг/мл":
- в N 1 - 4 мл (Б) + 196 мл среды - 40 мкг/мл;
- в N 2 - 4 мл (А) + 196 мл среды - 80 мкг/мл.
Для ускорения полного растворения препарата допустимо легкое подогревание на водяной бане до 35 - 40 °C.
Желательно вначале налить в обе колбы расчетное количество растворов А или Б, а затем последовательно добавить в каждую из них расчетное количество питательной среды.
Содержимое колб N 1 и N 2 тщательно перемешать круговыми движениями. Содержимое каждой колбы разлить в 40 пробирок по 5 мл в каждую, начиная с колбы N 1. Пробирки поместить в наклонном положении в аппарат для свертывания, добиваясь равномерной величины косяков (примерно 8 - 10 см), и проводить процедуру свертывания питательной среды в обычном порядке.
Этамбутол
Активность препарата: в 1 г чистой субстанции - 740 мг активного начала.
Для определения лекарственной устойчивости используется этамбутол дигидрохлорид.
(А) приготовить навеску препарата весом 20 мг вещества и растворить ее в 14,8 мл стерильной дистиллированной воды - 1 мг/мл = 1000 мкг/мл.
(Б) к 8 мл стерильной дистиллированной воды добавить 2 мл раствора (А) - 200 мкг/мл.
Приготовление питательной среды:
Для приготовления 200 мл питательной среды на 40 культур (5 мл x 40) на каждое разведение препарата необходимо:
В две стерильные промаркированные колбы (N 1 "2 мкг/мл", N 2 "5 мкг/мл") стерильной пипеткой налить последовательно:
- в N 1 - 198 мл среды + 2 мл раствора (Б) = 2 мкг/мл;
- в N 2 - 195 мл среды + 5 мл раствора (Б) = 5 мкг/мл.
Желательно вначале налить в обе колбы расчетное количество раствора Б, а затем последовательно добавить в каждую из них расчетное количество питательной среды.
Тщательно перемешать содержимое круговыми движениями колбы. Содержимое каждой колбы разлить в 40 пробирок по 5 мл в каждую, начиная с колбы N 1. Пробирки поместить в аппарат для свертывания и проводить процедуру свертывания питательной среды в обычном порядке.
Канамицин
Активность препарата: в 1 г чистой субстанции канамицина моносульфата колеблется от 750 до 823 мг активного начала.
Для расчета возьмем величину активности, равную 750 мкг в 1 мг.
Чтобы получить исходный рабочий раствор (А), содержащий в 1 мл раствора 2000 мкг активной субстанции, следует:
(А) приготовить навеску 30 мг порошковидной формы канамицина моносульфата = 22,5 мг активного начала и растворить в 11,3 мл стерильной дистиллированной воды - 2 мкг/мл = 2000 кг/мл.
Для приготовления 200 мл питательной среды на 40 культур (40 пробирок по 5 мл) на каждое разведение препарата необходимо:
В две стерильные промаркированные колбы (N 1 - 30 мкг/мл, N 2 - 50 мкг/мл) стерильной пипеткой налить последовательно:
- в N 1 - 197 мл среды + 3 мл раствора (А) = 30 мкг/мл;
- в N 2 - 195 мл среды + 5 мл раствора (А) = 50 мкг/мл.
Желательно вначале налить в обе колбы расчетное количество раствора А, а затем последовательно добавить в каждую из них расчетное количество питательной среды.
Тщательно перемешать содержимое круговыми движениями колбы. Содержимое каждой колбы разлить в 40 пробирок по 5 мл в каждую, начиная с колбы N 1. Пробирки поместить в наклонном положении в аппарат для свертывания, добиваясь равномерной величины косяков (примерно 8 - 10 см), и проводить процедуру свертывания питательной среды в обычном порядке.
Протионамид (этионамид)
Оба препарата плохо растворяются в воде.
Активность препарата: в 1 г чистой субстанции - 990 мг активного начала.
Препарат нерастворим в дистиллированной воде.
(А) приготовить навеску препарата весом 20 мг вещества и растворить в 3 мл ректифицированного этилового спирта 96° или диметил-сульфоксида. Добавить к раствору 6,9 мл стерильной дистиллированной воды - 2000 мкг/мл.
Приготовление питательной среды:
Для приготовления 200 мл питательной среды на 40 культур (5 мл x 40) на каждое разведение препарата необходимо:
В две стерильные промаркированные колбы (N 1 "30 мкг/мл", N 2 "50 мкг/мл") стерильной пипеткой налить последовательно:
- в N 1 - 197 мл среды + 3 мл раствора (А) - 30 мкг/мл;
- в N 2 - 195 мл среды + 5 мл раствора (А) - 50 мкг/мл.
Желательно вначале налить в обе колбы расчетное количество раствора А, а затем последовательно добавить в каждую из них расчетное количество питательной среды.
Тщательно перемешать содержимое круговыми движениями колбы. Содержимое каждой колбы разлить в 40 пробирок по 5 мл в каждую, начиная с колбы N 1. Пробирки поместить в аппарат для свертывания и проводить процедуру свертывания питательной среды в обычном порядке.
Капреомицин
Содержание активного начала в препарате - 840 мг в 1 г.
РАСТВОРЫ КАПРЕОМИЦИНА ОТЛИЧАЮТСЯ НЕСТАБИЛЬНОСТЬЮ, ПОЭТОМУ ИХ ГОТОВЯТ НЕПОСРЕДСТВЕННО ПЕРЕД ПРИГОТОВЛЕНИЕМ СРЕД.
Для приготовления 200 мл питательной среды на 40 культур (5 мл x 40) можно воспользоваться следующей схемой:
Приготовить навеску 20 мг вещества.
(А) 20 мг кампреомицина + 8,4 мл H2O - 2000 мкг/мл.
Колбы N 1 "30 мкг/мл", N 2 "50 мкг/мл":
- в N 1 - 3 мл (А) + 197 мл среды - 30 мкг/мл;
- в N 2 - 5 мл (А) + 195 мл среды - 50 мкг/мл.
Желательно вначале налить в колбы расчетное количество раствора А, а затем расчетное количество питательной среды.
Перемешивание, разливание и коагулирование производят, как и в предыдущем случае.
Циклосерин (D-cycloserin)
В 1 г препарата 980 мг активного начала.
Растворы циклосерина отличаются нестабильностью, поэтому их готовят непосредственно перед приготовлением сред.
(А) приготовить навеску препарата весом 20 мг вещества и растворить в 9,9 мл стерильной дистиллированной воды - 2 мг/мл = 2000 мкг/мл.
Приготовление питательной среды:
Для приготовления 200 мл питательной среды на 40 культур (5 мл x 40) на каждое разведение препарата необходимо:
В две стерильные промаркированные колбы (N 1 - 30 мкг/мл, N 2 - 50 мкг/мл) стерильной пипеткой налить последовательно:
- в N 1 - 197 мл среды + 3 мл раствора (А) - 30 мкг/мл;
- в N 2 - 195 мл среды + 5 мл раствора (А) - 50 мкг/мл.
Желательно вначале налить в колбы расчетное количество раствора А, а затем расчетное количество питательной среды.
Перемешивание, разливание и коагулирование производят, как и в предыдущем случае.
ПАСК
Активность препарата: в 1 г чистой субстанции - 877,2 мг активного начала.
Для примера расчета возьмем среднюю величину активности, равную 880 мг в 1 мг.
Чтобы получить исходный рабочий раствор (А), содержащий в 1 мл раствора 1,0 мг активной субстанции, следует:
(А) взвесить на электронных или аналитических весах 20 мг порошковидной формы ПАСК = 17,6 мг активного начала и растворить в 17,6 мл стерильной дистиллированной воды - 1 мг/мл = 1000 мкг/мл;
(Б) к 18 мл стерильной дистиллированной воды добавить 2 мл раствора А - 100 мкг/мл.
Приготовление питательной среды:
Для приготовления 200 мл питательной среды на 40 культур (40 пробирок по 5 мл) на каждое разведение препарата необходимо:
В две стерильные промаркированные колбы (N 1 "1 мкг/мл", N 2 "5 мкг/мл") стерильной пипеткой налить последовательно:
- в N 1 - 198 мл среды + 2 мл раствора (Б) - 1 мкг/мл;
- в N 2 - 190 мл среды + 10 мл раствора (Б) - 5 мкг/мл.
Желательно вначале налить в обе колбы расчетное количество раствора Б, а затем последовательно добавить в каждую из них расчетное количество питательной среды.
Тщательно перемешать содержимое круговыми движениями колбы. Содержимое каждой колбы разлить в 40 пробирок по 5 мл в каждую, начиная с колбы N 1. Пробирки поместить в аппарат для свертывания и проводить процедуру свертывания питательной среды в обычном порядке.
Офлоксацин
Активность препарата: в 1 г чистой субстанции - 1000 мг активного начала.
Офлоксацин нерастворим в дистиллированной воде, для его растворения применяется 0,1 N раствор NaOH. Для этого:
к навеске 0,4 г NaOH добавить 100 мл стерильной дистиллированной воды = 0,1 N NaOH;
(А) приготовить навеску препарата весом 20 мг вещества и растворить ее в 20 мл 0,1 N раствора NaOH - 1 мг/мл = 1000 мкг/мл;
(Б) к 12 мл стерильной дистиллированной воды добавить 3 мл раствора (А) - 200 мкг/мл.
Приготовление питательной среды:
Для приготовления 200 мл питательной среды на 40 культур (5 мл x 40) на каждое разведение препарата необходимо:
В две стерильные промаркированные колбы (N 1 "2 мкг/мл", N 2 "10 мкг/мл") стерильной пипеткой налить последовательно:
- в N 1 - 198 мл среды + 2 мл раствора (Б) = 2 мкг/мл;
- в N 2 - 190 мл среды + 10 мл раствора (Б) = 10 мкг/мл.
Желательно вначале налить в обе колбы расчетное количество раствора Б, а затем последовательно добавить в каждую из них расчетное количество питательной среды.
Тщательно перемешать содержимое круговыми движениями колбы. Содержимое каждой колбы разлить в 40 пробирок по 5 мл в каждую, начиная с колбы N 1. Пробирки поместить в аппарат для свертывания и проводить процедуру свертывания питательной среды в обычном порядке.
Пиразинамид
Пиразинамид является препаратом, входящим во все схемы лечения, и обладает бактерицидной активностью в отношении внутриклеточно расположенных микобактерий. Особенностью препарата является его высокая противотуберкулезная активность при сниженных значениях кислотности среды (pH ~= 6,0). В то же время для культивирования микобактерий туберкулеза на плотных яичных средах оптимальным является значение кислотности, близкое к нейтральному.
Эти обстоятельства не позволяют использовать стандартные методики для определения лекарственной устойчивости к пиразинамиду на плотных яичных питательных средах.
Постановка опытов по определению лекарственной устойчивости
Непосредственно перед постановкой опыта по определению лекарственной устойчивости необходимо убедиться в том, что отобранные для исследования культуры микобактерий не загрязнены посторонней микрофлорой. Для этого необходимо:
- провести визуальную (макроскопическую) оценку каждой отобранной культуры, обращая внимание на массивность и характер роста, однородность колоний, отсутствие загрязнения, цвет питательной среды;
- провести микроскопию окрашенного по Ziehl-Neelsen мазка из отобранной культуры с целью определения чистоты культуры и степени ее кислотоустойчивости.
Проверенные и отобранные для постановки опыта культуры микобактерий расставить в штативе в порядке номеров.
При любом методе определения чувствительности микобактерий к противотуберкулезным препаратам каждую серию приготовленной питательной среды с препаратами необходимо проверить, засевая на нее заведомо чувствительную культуру микобактерий туберкулеза. Для контроля можно пользоваться чувствительным штаммом H37Rv или любой другой многократно проверенной культурой микобактерий туберкулеза, чувствительной ко всем испытуемым противотуберкулезным препаратам. Контрольная культура засевается так же, как и испытуемые.
Если среда с препаратами приготовлена правильно, то контрольная культура не должна расти при тех концентрациях препаратов, при которых не растут чувствительные к данному препарату штаммы. Появление роста контрольного штамма в пробирке с препаратом указывает на то, что при приготовлении среды с препаратами допущена ошибка, или на то, что неправильно приготовлена бактериальная суспензия.
При подготовке процедуры исследования необходимо предварительно:
- занести номера отобранных культур в рабочий журнал;
- расставить в штативы наборы питательных сред с препаратами для каждой культуры, контрольную пробирку (со средой без препаратов) и пробирку со средой, содержащей салицилат натрия - 1000 мкг/мл;
- на каждой пробирке со средой написать номер культуры, название препарата и его концентрацию.
Пример:
|
Надпись на пробирке
|
||||
|
N культуры по журналу регистрации
|
203
|
203
|
203
|
203
|
|
Препарат
|
К
|
NaS
|
Sm
|
Sm
|
|
Концентрация
|
10
|
25
|
||
|
Пояснения
|
Контроль
|
Натрия салицилат
|
Стрептомицин 10 мкг/мл
|
Стрептомицин 25 мкг/мл
|
Приготовление бактериальной суспензии
Выросшую на плотной питательной среде культуру (обязательно несколько колоний) снимают платиновой лопаточкой и помещают в стерильную фарфоровую ступку или толстостенную стеклянную пробирку. В случае наличия роста на 2 пробирках с разными питательными средами (Левенштейна-Йенсена и Финна-II) для приготовления суспензии культуру снимают с обеих пробирок.
Тщательно растирают пестиком или стеклянной палочкой, постепенно добавляя по каплям стерильный физиологический раствор. Полученную суспензию отбирают пастеровской пипеткой и переносят в стерильную пробирку, диаметр которой соответствует диаметру пробирки с оптическим стандартом мутности. Для осаждения клеточных конгломератов и стеклянных или фарфоровых частиц густую исходную суспензию клеток отстаивают в течение 15 минут и переносят в новую пробирку. После этого суспензию культуры стандартизуют по оптическому стандарту мутности N 5 (500 млн. микробных тел в 1 мл).
Затем разводят в 10 раз стерильным физиологическим раствором. Для этого следует заранее приготовить ряд пробирок по числу исследуемых культур микобактерий и подписать на них номера исследуемых культур. В каждую пробирку налить по 9 мл стерильного физиологического раствора. После приготовления суспензий всех взятых в опыт культур микобактерий и каждую из приготовленных пробирок внести стерильной пипеткой по 1 мл суспензии микобактерий, соответствующей стандарту N 5. Получают суспензии с содержанием клеток, соответствующим 5 x 107 микробных тел. Посев на среды с лекарственными препаратами производить из этих суспензий.
Процедура исследования:
- полученную бактериальную суспензию набрать в мерную пипетку объемом 1,0 или 2,0 мл;
- внести по 0,2 мл суспензии в верхнюю 1/3 косяка во все пробирки с питательной средой, приготовленной для определения устойчивости культуры данного номера, тщательно сверяя номер культуры засеваемой суспензии с номерами, написанными на пробирках. Во избежание ошибок все пробирки, подготовленные для засева одной культуры, следует расставлять в одном ряду штатива;
- каждую засеянную суспензией пробирку закрыть ватно-марлевой или дренированной силиконовой пробкой и поставить в вертикальный штатив с тем, чтобы суспензия равномерно распределялась по поверхности косяка среды к дну пробирки;
- использованную для засева пипетку опустить в емкость с дезинфицирующим раствором;
- по завершении засева всех суспензий засеянные пробирки переместить в горизонтальные штативы - "диваны" и поместить в термостат при температуре 37 °C; при этом поверхность косяка питательной среды должна находиться в горизонтальной плоскости, а наклон штатива должен исключить смачивание пробки материалом засева;
- по истечении 2 - 3 суток инкубации ватно-марлевые пробки заменить резиновыми или недренированными силиконовыми;
- после этого засеянные пробирки перевести в вертикальное положение;
- инкубирование проводить в течение 3 - 4 недель при обязательном еженедельном просмотре.
Оценка результатов
Результат определения лекарственной устойчивости учитывают на 21 день после посева. При скудном росте в контрольной пробирке все пробирки с препаратами оставляют еще на 1 - 2 недели в термостате до получения выраженного роста в контроле, после чего выдают окончательный ответ. Культуру считают чувствительной к данной концентрации препарата, если в пробирке со средой, содержащей препарат, выросло менее 20 колоний при обильном росте в контрольной пробирке. Культура считается устойчивой к той концентрации препарата, которая содержится в данной пробирке, если в пробирке со средой выросло более 20 колоний при обильном росте в контроле.
6.4. Альтернативные методы определения лекарственной
устойчивости микобактерий
Существует несколько методов определения лекарственной устойчивости микобактерий. Практически все они основаны на культивировании микобактерий на плотных (яичные или агаровые) или жидких питательных средах и осуществляются как прямой или непрямой метод определения лекарственной устойчивости (см. выше).
При прямом методе на ряд питательных сред, содержащих и не содержащих определенные концентрации лекарственных препаратов, засевается обработанный гомогенизирующими и обеззараживающими средствами обогащенный при центрифугировании осадок диагностического материала.
При непрямом методе на ряд питательных сред, содержащих и не содержащих определенные концентрации лекарственных препаратов, засевается суспензия чистой культуры микобактерий, выращенной на плотной яичной или агаровой среде. Аналогичным образом может исследоваться культура, выращенная на жидкой питательной среде (7Н9 бульон) и соответствующим образом дозированная.
Как указывалось выше, в международной практике используются преимущественно 4 метода:
- метод пропорций на среде Левенштейна-Йенсена или на среде Миддлбрука 7Н10;
- метод абсолютных концентраций на плотной яичной среде Левенштейна-Йенсена;
- метод коэффициента резистентности;
- радиометрический метод Bactec R 460.
6.4.1. Прямой метод абсолютных концентраций
Наряду с непрямым определением лекарственной устойчивости микобактерий в ряде случаев при наличии у больного массивного бактериовыделения (значительное или умеренное количество микобактерий - см. таблицу 3), выявляемого при микроскопическом исследовании мазка нативного материала или осадка, можно использовать метод прямого определения лекарственной устойчивости. В таких случаях производится прямой посев осадка обработанного детергентами диагностического материала на набор питательных сред с противотуберкулезными препаратами. Параллельно, чтобы не упустить возможность выделения культуры микобактерий, обязательно производится посев материала на стандартные питательные среды. Метод прямого определения лекарственной устойчивости может (в случае положительного результата) значительно ускорить получение ответа о лекарственной устойчивости возбудителя. Однако следует иметь в виду, что при его выполнении (в отличие от непрямого метода) производится недозированный засев микобактерий, что значительно затрудняет интерпретацию результатов.
6.4.2. Метод пропорций
Метод основан на сравнении числа микобактерий выделенной культуры, выросших в отсутствии препарата и в его присутствии в критических концентрациях. Для этого приготовленную, как описано выше, суспензию микобактерий, содержащую 1 мг/мл влажного веса микобактерий, разводят до концентрации 10-4 и 10-6. Оба разведения суспензии засевают на питательную среду без препарата и на набор сред с разными препаратами. Если на среде с препаратом вырастают колонии, составляющие более 1% от числа выросших на среде без препарата, культура считается устойчивой к данному препарату. Если количество КОЕ, устойчивых к данному препарату, менее 1%, культура считается чувствительной.
6.4.3. Метод коэффициента резистентности
Этот метод основан на определении соотношения минимальной ингибирующей концентрации (МИК), определяемой для данного штамма конкретного больного, к МИК лекарственно-чувствительного стандартного штамма H37Rv, испытываемых в одном и том же эксперименте. В данном случае штамм H37Rv используется не для контроля опыта, а для определения возможных вариаций при постановке теста. С этой точки зрения данный метод является наиболее точным из трех вышеперечисленных, однако в силу необходимости использовать большое количество пробирок с питательной средой он является и наиболее дорогим. Последнее обстоятельство резко ограничивает его применение.
Кроме описанных выше классических методов культивирования микобактерий туберкулеза на плотных питательных средах, в настоящее время нашли свое применение следующие системы культуральной диагностики микобактерий и определения лекарственной устойчивости.
Полуавтоматизированная радиометрическая система для выявления микобактерий в диагностическом материале и определения лекарственной устойчивости к основным противотуберкулезным препаратам. Для роста микобактерий в системе используются флаконы с жидкой питательной средой, которая представляет собой обогащенную бульонную основу, содержащую C14 - меченый субстрат. По мере роста микобактерий утилизируют меченый субстрат и выделяют радиоактивный углекислый газ C14O2 в пространство над средой во флаконе. В процессе тестирования газ автоматически забирается из флакона, уровень радиоактивности измеряется и регистрируется в виде индекса роста по шкале от 0 до 999. Результат посева считается положительным, если индекс роста превышает заданный порог. Ежедневное изменение индекса роста пропорционально степени роста микобактерий туберкулеза в среде. Наличие роста микобактерий может быть зафиксировано начиная с 4 - 5 суток от момента посева, учет результатов производят в течение 6 недель.
Для выделения микобактерий и определения лекарственной устойчивости может быть использована система с индикацией роста по флюоресценции в ультрафиолетовом свете. Пробирки с индикатором роста содержат модифицированный бульон. В пробирки с питательной средой вносят обогатитель и смесь антибиотиков, подавляющую рост посторонней микрофлоры. Встроенный в силикон дна пробирок флюоресцентный компонент чувствителен к присутствию кислорода, растворенного в бульоне. Высокие начальные концентрации растворенного кислорода гасят эмиссию этого вещества, и регистрируется очень низкий уровень флюоресценции. Позднее активно размножающиеся микобактерии поглощают кислород, что позволяет наблюдать более интенсивную флюоресценцию при использовании ультрафиолетового трансиллюминатора. Рост также может быть зафиксирован по наличию негомогенной замутненности - мелких зерен или хлопьев в культуральной среде. Учет результатов производится в течение 8-ми недель от момента посева. Для определения лекарственной устойчивости требуется от 3-х до 14-ти дней.
ВО ВСЕХ СЛУЧАЯХ ИССЛЕДОВАНИЯ ЛЕКАРСТВЕННОЙ РЕЗИСТЕНТНОСТИ ПОЛОЖИТЕЛЬНЫЙ РЕЗУЛЬТАТ АНАЛИЗА ДОЛЖЕН ОБЯЗАТЕЛЬНО ПОДТВЕРЖДАТЬСЯ ПРИ КОНТРОЛЬНОМ МИКРОСКОПИЧЕСКОМ ИССЛЕДОВАНИИ НА НАЛИЧИЕ КИСЛОТОУСТОЙЧИВЫХ БАКТЕРИЙ И ОТСУТСТВИЕ РОСТА ЗАГРЯЗНЯЮЩЕЙ МИКРОФЛОРЫ.
Метод, основанный на технологии колориметрического детектирования продукции CO2 как продукта метаболизма субстратов среды развивающимися в ней микроорганизмами. Он обеспечивает уровень чувствительности, ранее достижимый только с помощью радиометрических методик, при высоком уровне безопасности, сокращении времени анализа и трудозатрат.
Система включает флаконы с питательной средой и реагенты, детекторно-инкубационные модули и компьютерную систему учета. В системе используется питательная среда с добавками факторов роста. Система совмещает 3 функции: выделение микроорганизмов из крови; выделение микобактерий из различного диагностического материала; проверка стерильности.
Последняя разработка, используемая для определения лекарственной чувствительности микобактерий к критическим концентрациям 5 противотуберкулезных препаратов (стрептомицин, изониазид, рифампицин, этамбутол и пиразинамид), основана на сочетании агарового метода пропорций с радиометрическими методами, использующими жидкие питательные среды.
Приложение N 12
к Приказу Минздрава России
от 21 марта 2003 г. N 109
РЕКОМЕНДАЦИИ
ПО ПРОТИВОЭПИДЕМИЧЕСКИМ МЕРОПРИЯТИЯМ В ОЧАГАХ ТУБЕРКУЛЕЗА
I. ОБЩИЕ ПОЛОЖЕНИЯ
В условиях роста заболеваемости туберкулезом и увеличения числа скрытых источников инфекции меняется медико-социальный статус бактериовыделителей. Клиническая и социальная отягощенность источников инфекции повышает риск заражения в очагах туберкулеза. Этому способствует и нарастание в последние годы агрессивных свойств возбудителя - высокой вирулентности, лекарственной устойчивости. Высокую эпидемическую опасность источников инфекции подтверждает высокая заболеваемость туберкулезом лиц, общавшихся с бактериовыделителями, в первую очередь - детей и подростков, в десятки раз превышающая таковую среди всего населения.
Комплекс противоэпидемических мероприятий в очагах туберкулеза основан на использовании современных критериев для характеристики очагов и дифференцированном подходе к проведению противоэпидемических мероприятий в них на различных территориях с учетом особенностей очагов антропонозного и зоонозного происхождения. Предлагаемую систему организации и содержания противоэпидемических мероприятий в очагах туберкулеза целесообразно применять для унификации деятельности всех специалистов страны, участвующих в проведении эпидемиологического обследования очагов и реализации мер по их оздоровлению.
Место пребывания источника микобактерий туберкулеза вместе с окружающими его людьми и обстановкой в тех пределах пространства и времени, в которых возможно возникновение новых заражений и заболеваний, именуется эпидемическим очагом туберкулеза (далее - очаг туберкулеза).
Источниками микобактерий туберкулеза являются больные люди и животные, выделяющие во внешнюю среду возбудителей человеческого вида (антропонозный туберкулез) или бычьего вида (зоонозный туберкулез). Если заболевание вызвано нетуберкулезными микобактериями, его относят к микобактериозам.
По степени эпидемической опасности источники микобактерий туберкулеза неоднородны. Целесообразно выделять несколько категорий больных, в окружении которых должен проводиться комплекс противоэпидемических мероприятий.
Основную наиболее опасную для окружающих и многочисленную категорию источников инфекции составляют больные активным туберкулезом органов дыхания, у которых выделение возбудителя установлено любым из обязательных при обследовании методов (бактериоскопия, посев).
Источниками инфекции являются и больные активным туберкулезом органов дыхания без установленного указанными методами бактериовыделения. Ввиду выделения незначительного количества микобактерий они опасны в основном для высоковосприимчивых детей, подростков и других лиц со сниженным иммунитетом.
Очаги туберкулеза формируют также больные внелегочными локализациями процесса, которые выделяют возбудителя через свищевые ходы, с мочой, испражнениями, выделениями из полости матки и влагалища и менструальной кровью. Эти больные представляют меньшую эпидемическую опасность для окружающих, чем больные туберкулезом органов дыхания.
Животные создают особую категорию источников микобактерий.
Эпидемические очаги туберкулеза имеют пространственные и временные границы. В пространственные границы антропонозного очага входят жилище больного, место его работы, обучения, воспитания, лечения, а также коллективы и группы людей, с которыми он общается постоянно, периодически или временно. Очагом может оказаться квартира, дом, общежитие, учреждение социального обеспечения, детское учреждение, лечебно-профилактическое учреждение, подразделение предприятия, весь небольшой населенный пункт (деревня, поселок), если его жители тесно общаются между собой.
Временные границы существования очага включают два срока: весь период общения с источником микобактерий и продолжительность инкубации у контактных. Вероятность повышенной заболеваемости контактных в очаге сохраняется еще год после снятия больного с бактериологического учета.
Опасность больного туберкулезом как источника инфекции и риск возникновения в очагах новых заболеваний зависят от следующих основных факторов:
- локализации процесса у больного, так как поражение органов дыхания формирует наиболее мощный аэрогенный механизм передачи возбудителя, сопровождающийся интенсивным обсеменением очага;
- массивности выделения больным микобактерий, их жизнеспособности, лекарственной устойчивости и вирулентности;
- качества выполнения больным и контактными лицами противоэпидемического режима;
- наличия в окружении больного детей, подростков, беременных женщин и других лиц с повышенной восприимчивостью к туберкулезной инфекции;
- характера жилища (общежитие, коммунальная или отдельная квартира, индивидуальный дом, учреждение закрытого типа), определяющего возможность изоляции больного, теснота общения с контактными, их количество, а также уровня санитарно-коммунального благоустройства жилища (горячее и холодное водоснабжение и т.д.);
- социального статуса больного, влияющего на невыполнение режима терапии и противоэпидемического режима в очаге.
Конкретное сочетание указанных факторов и различный уровень их выраженности и определяют степень эпидемической опасности очага.
В различных коллективах, группах населения вследствие интенсивной миграции населения при значительном количестве невыявленных источников инфекции могут возникнуть групповые заболевания туберкулезом. Они могут возникать в детских коллективах, по месту работы, учебы, в учреждениях социального обеспечения, лечебно-профилактических учреждениях с продолжительным пребыванием больных (психиатрические и др. учреждения), в небольших относительно изолированных населенных пунктах, где имеются условия для частого и тесного общения людей. Данные очаги туберкулеза требуют особенно глубокого, комиссионного изучения специалистами фтизиатрической и противоэпидемической служб и разработки с участием администрации учреждения и администрации населенного пункта плана мероприятий по их локализации и ликвидации.
Если эпидемический процесс с групповыми заболеваниями туберкулезом принимает в границах очага затяжной характер, такой тип процесса относят к эндемическому. В этих случаях в населенном пункте или коллективе имеются устойчивые условия, способствующие развитию эпидемического процесса, поэтому требуется комиссионное обследование очага специалистами. В разработке и реализации плана противотуберкулезных мероприятий в подобных очагах кроме фтизиатров и эпидемиологов рекомендуется участвовать администрации территории или учреждения
II. ОЧАГИ ТУБЕРКУЛЕЗА
Очаги туберкулеза по своей эпидемиологической характеристике крайне неоднородны (Приложение N 1). В зависимости от риска возникновения новых заболеваний их следует разделить на 5 групп: очаги с наибольшим риском заражения туберкулеза, с меньшим риском, минимальным и потенциальным риском. Особое место среди них составляют очаги зоонозного типа.
I группа - очаги, сформированные больными туберкулезом органов дыхания, выделяющими микобактерии туберкулеза (МБТ). В этих очагах сочетаются все или большая часть неблагоприятных факторов: проживают дети и подростки, имеют место грубые нарушения больным противоэпидемического режима, тяжелые бытовые условия. Такие условия чаще всего встречаются в общежитиях, коммунальных квартирах, учреждениях закрытого типа, в которых невозможно выделить для больного отдельную комнату. Это социально отягощенные очаги. Среди них необходимо выделять "территориальные" очаги туберкулеза. Территориальный очаг туберкулеза - это квартира, в которой проживает больной туберкулезом органов дыхания с обильным бактериовыделением (МБТ определяются методом бактериоскопии мазка мокроты или дают сплошной рост при посеве на питательные среды), лестничная клетка и подъезд этого дома и группа близлежащих домов, объединенных общим двором.
II группа - очаги, в которых проживают больные туберкулезом органов дыхания, выделяющие МБТ, но проживающие в отдельных квартирах без детей и подростков, где больной соблюдает санитарно-гигиенический режим. Это социально благополучные очаги.
III группа - очаги, где проживают больные активным туберкулезом органов дыхания без установленного при взятии на учет выделения МБТ, но проживающие с детьми и подростками. Эту группу очагов формируют также больные с внелегочными локализациями туберкулеза с выделением МБТ и без выделения МБТ с наличием язв и свищей.
IV группа формируется из очагов, в которых у больных активным туберкулезом органов дыхания установлено прекращение выделения МБТ в результате лечения (условные бактериовыделители), проживающие без детей и подростков и не имеющие отягощающих факторов.
К этой же группе относят очаги, где больной, выделяющий МБТ, выбыл (умер). Это контрольная группа очагов.
V группу составляют очаги зоонозного происхождения.
Принадлежность очага туберкулеза к той или иной группе определяет участковый фтизиатр при обязательном участии врача-эпидемиолога. Этот порядок сохраняется при переводе очага из одной эпидемиологической группы в другую в случае изменения в очаге условий, повышающих или понижающих риск заражения или заболевания.
III. РЕГИСТРАЦИЯ И УЧЕТ ОЧАГОВ ТУБЕРКУЛЕЗА
На каждого больного с впервые в жизни установленным диагнозом активного туберкулеза, в т.ч. посмертно, по месту его выявления в каждом медицинском учреждении, независимо от ведомственной подчиненности, врачом заполняется учетная форма N 089/у-00. Диагноз туберкулеза устанавливается только врачом-фтизиатром. При наличии у больного двух локализаций туберкулеза, например туберкулез легких и туберкулез коленного сустава, в извещении указываются обе локализации. На первое место ставится более тяжелое поражение. Извещение на выявленного больного в трехдневный срок направляется в территориальный орган госсанэпиднадзора. Дубликат извещения высылается в противотуберкулезное учреждение (кабинет, диспансер) по месту жительства больного.
На больных, у которых установлено выделение МБТ, кроме ф. 089/у-00 составляется "Экстренное извещение" (ф. 058/у), которое в течение 24 часов пересылается в районный (городской) центр госсанэпиднадзора (ЦГСЭН) и противотуберкулезное учреждение по месту прописки, фактического проживания и работы больного.
Извещение по ф. 058/у заполняется не только на больных с впервые диагностированным туберкулезом, сопровождающимся выделением МБТ, но и при выявлении МБТ у больных, не выделявших их ранее, а также в случае смерти от туберкулеза больных, не состоявших при жизни на учете противотуберкулезного диспансера (ПТД). На лиц, не имеющих постоянного места жительства и прописки, извещение составляет ПТД по месту выявления заболевания. В крупных городах для более оперативного и исчерпывающего проведения противоэпидемических мероприятий в очагах туберкулеза регистрация больных активным туберкулезом с информацией в объеме ф. 058/у в течение 24 часов может передаваться по телефону в отделы учета и регистрации инфекционных больных дезинфекционных станций с последующей экстренной передачей сведений в ПТД и территориальные ЦГСЭН по месту жительства, работы и учебы больного.
В районном (городском) центре госсанэпиднадзора вся поступившая информация по форме N 089/у-00 и форме 058/у вносится в "Журнал учета инфекционных заболеваний" (ф. N 060/у), домовую картотеку, картотеку организаций.
При возникновении в очаге групповых заболеваний или случаев смерти от туберкулеза (2 и более случая) ПТД и ЦГСЭН информируют об этом вышестоящие учреждения.
Для учета контингентов больных с установленным выделением МБТ и с распадом легочной ткани в ЦГСЭН ежегодно по состоянию на 1 января уточняются сведения о больных, оставшихся с прошлых лет, и о новых больных. Для унификации учета ЦГСЭН ежемесячно осуществляют сверку с ПТД сведений о вновь зарегистрированных и снятых с учета больных, остальные данные уточняются 2 раза в год.
В соответствии с требованиями статистической отчетной формы 2 "Сведения об инфекционных и паразитарных заболеваниях" районные и городские ПТД ежемесячно до 2-го числа после отчетного месяца сообщают в районные и городские ЦГСЭН сведения обо всех выявленных первичных больных активными формами туберкулеза.
В ПТД и ЦГСЭН, кроме ранее установленной медицинской документации на выделяющих МБТ больных, на каждый очаг туберкулеза заполняется "Карта эпидемиологического обследования и наблюдения за очагом туберкулеза" (Приложение N 2).
IV. ПЕРВИЧНОЕ ЭПИДЕМИОЛОГИЧЕСКОЕ ОБСЛЕДОВАНИЕ ОЧАГА
И ПРОВЕДЕНИЕ В НЕМ ПРОТИВОЭПИДЕМИЧЕСКИХ МЕРОПРИЯТИЙ
4.1. Общие положения
Целью противоэпидемических мероприятий в очагах туберкулеза является предупреждение новых случаев инфицирования МБТ и заболеваний в окружении больного (Приложение N 3). Важным является также привитие больному навыков, снижающих его опасность как источника инфекции для окружающих не только в очаге по месту жительства, но и за его пределами.
В работе в очаге туберкулеза можно выделить 3 периода:
Первичное обследование и проведение первичных мероприятий.
Динамическое наблюдение за очагом.
Подготовка к снятию с учета и исключение его из числа очагов туберкулеза.
Основную часть противоэпидемической работы в очагах осуществляет фтизиатрическая служба. В обязанности фтизиатрической службы по разделу работы в очагах входят:
- эпидемиологическое обследование очага, оценка риска заражения в очаге в соответствии с факторами риска, разработка плана мероприятий, динамическое наблюдение за очагом; первичное обследование очага антропонозного туберкулеза целесообразно проводить со специалистом территориального ЦГСЭН, а очага зоонозного туберкулеза - со специалистами фтизиатрической, санитарно-эпидемиологической и ветеринарной служб;
- госпитализация и лечение больного;
- изоляция больного в пределах очага (если он не госпитализирован), изоляция детей;
- заказ и организация заключительной дезинфекции, организация текущей дезинфекции и обучение больного и контактных лиц ее методам;
- первичное обследование контактных лиц;
- наблюдение за контактными лицами и их динамическое обследование (проведение флюорографического обследования, проб Манту, бактериологического обследования, общих клинических анализов);
- проведение профилактического лечения;
- обучение больных и контактных лиц принципам здорового образа жизни и гигиеническим навыкам;
- определение условий, при которых очаг может быть снят с эпидемиологического учета;
- заполнение и динамическое ведение карты, отражающей характеристику очага и проводимых в нем мероприятий.
В небольших населенных пунктах, отдаленных от диспансера, эти мероприятия выполняют специалисты участковой амбулаторно-поликлинической сети при методической помощи фтизиатра диспансера и эпидемиолога ЦГСЭН.
В обязанности ЦГСЭН по разделу работы в очагах туберкулеза входят:
- проведение первичного эпидемиологического обследования очага, завершающегося определением его границ и разработкой плана оздоровления, обязательно совместно с фтизиатром;
- ведение необходимой учетной и отчетной документации (ф. 060/у, домовая картотека, картотека учреждений, "Карта эпидемиологического обследования и наблюдения за очагом туберкулеза", отчеты по ф. 1 и 2);
- помощь фтизиатрам в организации и проведении противоэпидемических мероприятий в очаге;
- динамическое наблюдение в очагах, внесение дополнений и изменений в план мероприятий;
- эпидемиологический анализ ситуации по району в целом в очагах туберкулеза, оценка эффективности работы в очагах на обслуживаемой территории и обсуждение совместно с фтизиатрами результатов этой работы;
- контроль своевременности, качества и полноты проведения в очагах всего комплекса противоэпидемических мероприятий.
Важнейшим условием успешной работы в очагах является постоянный контакт фтизиатра и эпидемиолога и согласованность в их действиях.
О каждом случае впервые выявленного туберкулеза органов дыхания у сельского жителя территориальный ЦГСЭН ставит в известность ветеринарную службу, представители которой обследуют на туберкулез домашних животных в хозяйстве больного. Ветеринарная служба, ЦГСЭН обеспечивают направление информации о всех случаях выявления животных, положительно реагирующих на туберкулин. Специалист ветеринарной службы принимает обязательное участие в определении комплекса мероприятий в очагах зоонозного туберкулеза.
4.2. Содержание первичного обследования
очага и первичных противоэпидемических мероприятий
по месту жительства больного
Первичное посещение очага по месту жительства больного проводится участковым фтизиатром и эпидемиологом не позднее 3-х дней от момента его регистрации. При этом уточняют место жительства, профессию больного, возможность его проживания по другим адресам; выявляются контактные по семье, квартире, с другими родственниками и лицами. Крайне важно уточнить сведения о месте работы (обучения), в т.ч. по совместительству (адрес, район и т.д.), где также формируется очаг. При посещении очага заполняется карта эпидемиологического обследования и наблюдения за туберкулезным очагом по единой форме для ПТД и ЦГСЭН (Приложение N 2). В очаге детально оцениваются условия быта, уровень санитарно-гигиенических навыков членов семьи и других контактных. Со всеми контактными проводится беседа о состоянии их здоровья, о сроках и содержании их обследования, характере дальнейшего наблюдения, обсуждается план оздоровительных мероприятий. Детально обсуждаются вопросы противоэпидемических мероприятий. Врач отвечает на все вопросы. Разрабатывается план оздоровления очага. Содержание обследования, бесед и рекомендаций должно обязательно отвечать требованиям медицинской этики. Это особенно важно при возвращении больного из стационара.
В ходе первичного эпидемиологического обследования очага решается вопрос о возможности изоляции больного в домашних условиях.
Заключительная дезинфекция осуществляется по заявке ПТД (кабинета) не позднее суток с момента госпитализации или выбытия больного. Договоренность о времени ее проведения и беседа о содержании дезинфекционных мероприятий реализуется фтизиатром в процессе обследования очага до госпитализации больного.
В поликлиниках и женских консультациях проводится обмен информацией о больных. Женские консультации сообщают в противотуберкулезные диспансеры информацию о беременных, состоящих на учете в ПТД, включая контактных с больными.
Особых подходов к определению границ и выявлению контактных лиц требует очаг туберкулеза в крупных городах. "Городской" очаг не ограничивается семьей, квартирой, производством, а имеет размытые контуры, определяемые многочисленными связями больного - бытовыми, родственными, транспортными (миграционными), случайными или возможными. В связи с этим резко возрастает число контактных лиц, составляя в течение дня более 30 чел. С учетом транспортных контактов оно может достигать 50 чел., хотя официально на одного бактериовыделителя учитывается в среднем немногим более 3 чел. - членов семьи и соседей по квартире. При эпидемиологическом обследовании городского очага определяются его границы с обязательным учетом и обследованием не только семейных, квартирных и производственных контактных, но и родственников, друзей и знакомых, общающихся с больным. В связи с этим значительная часть городских очагов являются "территориальными". В этом случае в квартире больного проводится полный комплекс противоэпидемических мероприятий. На лестничной клетке и в подъезде дома, где находится квартира бактериовыделителя, дезинфекционные мероприятия проводятся 1 раз в квартал в течение всего периода бактериовыделения.
Сведения обо всех учтенных контактных лицах ПТД передает в поликлинику, диспансер по месту их жительства, в посещаемое ребенком детское учреждение, в здравпункт или медсанчасть по месту работы, в медицинский кабинет по месту обучения. Сведения на каждого контактного ребенка и подростка, выявленного в очаге, отделение диспансера для взрослых передает в детское отделение. В детском отделении ПТД ведется картотека на все очаги больных с активными формами туберкулеза (I и II группы диспансерного учета), контактных с ними детей, проживающих совместно с больным и подлежащих обследованию в диспансере.
Первичное обследование контактных лиц проводится в течение 14 дней с момента выявления больного. Обследование включает осмотр фтизиатра, флюорографическое обследование органов грудной клетки, туберкулиновые пробы, клинические анализы крови, мочи, исследование мокроты, отделяемого из свищей и другого диагностического материала на МБТ.
Эпидемиологическое обследование в общежитиях проводят при участии представителя администрации. При этом следует уделять внимание выявлению и обследованию контактных лиц, так как проживающие в общежитии относятся к группам повышенного риска заболевания в связи с более тесным общением между собой. При обследовании выясняют также организацию вселения, учет проживающих, качество проведения барьерных осмотров, в том числе флюорографических, регулярность и результаты обследования на туберкулез проживающих и сотрудников.
Детям, подросткам и взрослым, находящимся в контакте с бактериовыделителями, проводят профилактическое лечение в соответствии с действующими инструкциями.
Детям и подросткам с гиперергической реакцией на туберкулин, и/или "виражом" туберкулиновых проб, или с нарастанием чувствительности на туберкулин более 6 мм, находящимся в контакте с больными туберкулезом, выделяющим МБТ, назначается контролируемая превентивная терапия двумя противотуберкулезными препаратами с учетом лекарственной чувствительности МБТ в течение 3 месяцев, в дальнейшем (при отсутствии нарастания чувствительности к туберкулину) еще 3 месяца только изониазидом.
Повторные курсы профилактического лечения проводят ежегодно в весенне-осенние периоды. Длительность и объем проводимого лечения определяют индивидуально с учетом характера чувствительности к туберкулину и длительности контакта с больным туберкулезом.
Новорожденному ребенку от матери, больной активной формой туберкулеза, независимо от выделения МБТ, при рождении делают прививку БЦЖ в родильном доме. Ребенка полностью изолируют от больной матери не менее чем на 8 недель, для чего новорожденного помещают в специализированное отделение или (по показаниям) ребенок выписывается домой к родственникам. Перед выпиской проводят обследование будущего окружения новорожденного и дезинфекцию всех помещений. Мать на этот период госпитализируют для лечения. Ребенка переводят на искусственное вскармливание. Если новорожденный был в тесном контакте с больной матерью до введения вакцины БЦЖ (рождение ребенка вне медицинского учреждения и др.), вакцинацию против туберкулеза не проводят. Ребенку назначают курс химиопрофилактики на 3 мес. и только после этого, при отрицательной реакции на туберкулиновую пробу Манту с 2 ТЕ ППД-Л, прививают вакциной БЦЖ-М. Если туберкулез у матери новорожденного установлен после введения вакцины БЦЖ и не был известен тубдиспансеру, профилактическое лечение ребенку проводят независимо от сроков введения вакцины БЦЖ. Такие дети находятся под тщательным наблюдением ПТД как наиболее угрожаемая группа риска заболевания туберкулезом.
Контроль и выдачу лекарственных средств осуществляет медицинский персонал детских учреждений и здравпунктов по месту работы или учебы контактных лиц, для чего ПТД передает туда препараты и процедурные листы. В отношении неработающих взрослых лиц и детей, не посещающих детские учреждения, профилактические мероприятия обеспечивает ПТД.
В карте эпидемиологического обследования и наблюдения за очагом против фамилии контактного лица фиксируют название, дату начала и окончания курса и общее количество принятых противотуберкулезных препаратов.
При возникновении очагов с 2 и более случаями туберкулеза устанавливают: причину, взаимосвязь и очередность их возникновения, анализируются сроки заболевания и сопоставляются с изменениями в легких на рентгенограмме у каждого больного, определяется их давность, изучается плотность популяции и лекарственная чувствительность МБТ.
4.3. Первичное обследование очага
и противоэпидемические мероприятия по месту работы
или учебы больного
Не позднее 7 дней после получения сообщения о больных, выделяющих МБТ, фтизиатр и эпидемиолог проводят эпидемиологическое обследование предприятия. При необходимости привлекается специалист по промышленной гигиене. Выясняют причины и своевременность выявления заболевания, выявляют возможный по месту работы (учебы) источник заражения, определяют круг контактировавших с больным лиц и объем их обследования, содержание других мероприятий.
К числу контактных по производству относят рабочих и служащих, находящихся в окружении больного активной формой туберкулеза с бактериовыделением в условиях цеха, бригады, смены и др. Особое внимание уделяют лицам, находившимся в тесном контакте. К ним относят работающих на расстоянии 1,5 - 2 м от больного, а также пользующихся одним и тем же производственным инструментом. Уточняют контакты больного вне цеха. Все контактные по производству обследуются ПТД по месту расположения предприятия.
Вместе с гигиенистом обязательно обследуют рабочее место больного, определяют условия труда, профессиональные вредности, микроклиматические условия, продолжительность рабочего дня, сменность, режим питания и др. Выясняют санитарную грамотность и выполнение больным гигиенических норм (наличие индивидуальной посуды, полотенца, спецодежды и др.). Составляется акт обследования очага по месту работы больного, который вклеивают в амбулаторную карту больного в здравпункте предприятия и санитарный журнал учреждения.
На предприятии уточняют полноту и регулярность профилактических флюорографических осмотров.
В результате изучения очага составляют план мероприятий, включающий вопросы дезинфекции, трудоустройства больного, обследования и профилактического лечения контактных лиц. На всех находящихся в контакте лиц составляют списки с указанием даты, номера и результата флюорографического обследования и других обследований на туберкулез. Лицам, находящимся в тесном контакте, проводят анализ крови, мочи, пробу Манту, по показаниям - исследование мокроты на МБТ и осмотр фтизиатра. Контактным лицам, у которых от момента предыдущего обследования прошло свыше 6 мес., флюорографическое обследование и туберкулиновые пробы проводят в обязательном порядке. Фтизиатр по показаниям назначает профилактическое лечение; процедурный лист и препараты для контролируемого лечения передаются диспансером в медпункт предприятия.
Принципы обследования очагов, организация и проведение противоэпидемических мероприятий в высших и средних специальных учебных заведениях не отличаются от таковых на предприятиях. Однако при этом учитывают профиль учреждения, организацию учебного процесса, эпидемическую опасность источника инфекции и степень общения контактных с ним лиц (курс, группа, поток, цикл). В учебных заведениях педагогического, медицинского и т.п. профиля решают проблему прохождения практики и другие вопросы учебного процесса.
4.4. Противоэпидемические мероприятия в детских и других
приравненных к ним учреждениях
Работники санаторно-курортных, образовательных, лечебно-профилактических, оздоровительных, спортивных учреждений и учреждений социального обслуживания для детей и подростков подлежат ежегодным профилактическим осмотрам в целях выявления туберкулеза в соответствии с пунктом 6 Постановления Правительства Российской Федерации от 25 декабря 2001 г. N 892 "О реализации Федерального закона "О предупреждении распространения туберкулеза в Российской Федерации".
Эпидемиологическое обследование проводится в каждом случае регистрации больных активными формами туберкулеза. Его проводят эпидемиолог и фтизиатр с участием медицинского работника, обслуживающего данное учреждение, и его руководителем. При необходимости привлекают врача соответствующего гигиенического подразделения ЦГСЭН. При этом сверяют списочный состав работающих с табелем на зарплату, списочный состав детей и подростков, проверяют даты и результат флюорографических обследований за предыдущий и текущий год. В ходе обследования определяют границы очага, разрабатывают план мероприятий.
К контактным лицам относятся те, кто в течение 6 месяцев до выявления больного общался с ним, при этом учитывают лиц, которые на момент выявления больного уже не работают или не посещают эти учреждения. Сведения обо всех контактных лицах передают в поликлинику и ПТД по месту жительства для привлечения их к обследованию. Эту работу особенно тщательно проводят в родильных домах, отделениях для недоношенных и ослабленных детей, а также в домах ребенка.
При установлении диагноза активного туберкулеза у больных, находящихся на лечении в соматических и психоневрологических стационарах, первичный комплекс противоэпидемических мероприятий осуществляет персонал этих учреждений. Не позднее 3 дней фтизиатр и эпидемиолог проводят углубленное эпидемиологическое обследование. В перечень мероприятий входят: регистрация больного в областном ПТД и ЦГСЭН (см. раздел 3), перевод больного в туберкулезный стационар (лиц из психоневрологических учреждений в случае их заболевания туберкулезом переводят в специализированный стационар или отделение для больных туберкулезом с психическими отклонениями), назначение и проведение дезинфекции в очаге, определение круга контактных лиц для первичного обследования, проведение им превентивной терапии, наблюдение за ними и передача в дальнейшем всех сведений о контактных по основному месту их жительства. В стационарах с длительным пребыванием больных при возникновении 2 и более взаимосвязанных случаев туберкулеза требуется комиссионное обследование и разработка мероприятий, гарантирующих локализацию и оздоровление очага.
4.5. Особенности противоэпидемических мероприятий
на территориях с небольшой плотностью населения (сельская
местность, отдаленные поселки)
Очаги туберкулеза, расположенные на территориях с небольшой плотностью населения, имеют свои специфические особенности, которые учитываются при обследовании очагов и их оздоровлении.
В современных социальных условиях наиболее пристального внимания требует определение границ очага.
Небольшой поселок, село или деревня, насчитывающие до 400 - 500 человек, имеющие единую социальную и коммунально-бытовую структуру, где проживает один или несколько больных туберкулезом на 100 жителей, может являться единым поселковым (сельским) очагом. В этих условиях больные тесно общаются в повседневной жизни с другими его жителями, в том числе с детьми.
В поселках, расположенных на значительном отдалении от других населенных пунктов (сотни и тысячи километров) и в силу нерегулярных транспортных связей оказавшихся изолированными, при появлении даже одного бактериовыделителя формируются контакты очень высокой плотности. В число контактных здесь входят все жители поселка, иногда более тысячи человек.
Для сельских поселений Северо-Запада и Центра России характерен другой вариант: наличие большого числа мелких населенных пунктов (сел, деревень), расположенных на небольшом расстоянии друг от друга (2 - 3 км) и тесно связанных общностью производственной и бытовой сферы деятельности (магазины, почта, центральная усадьба хозяйства и т.д.).
При обнаружении в поселке (или более крупной территории) бактериовыделителя фтизиатр и эпидемиолог ЦГСЭН проводят эпидемиологическое обследование. К числу контактных лиц относят не только членов семьи больного, но и жителей поселка или другого территориального образования. Наряду с заполнением карты эпидемиологического обследования, разделом эпидемиологического обследования является картографирование. На карте-схеме поселка с порядковой нумерацией домов отмечают семьи с проживающими в них бактериовыделителями, указывают даты заболевания, отмечают регулярные контакты больного (в виде линий, соединяющих квартиры и/или дома). Сведения о контактных лицах устанавливают с помощью работников местной администрации, фельдшеров, самих больных и членов их семей. На основании полученной карты-схемы определяют и верифицируют список лиц, относящихся к различным категориям контактных. В больших населенных пунктах или в поселках с единичными бактериовыделителями поквартирный список контактов может составляться и без картографирования.
Всю работу проводят со строгим соблюдением требований медицинской этики, щадя психику больного, членов его семьи и других жителей.
После проведения эпидемиологического обследования фтизиатр и эпидемиолог разрабатывают комплексный план противоэпидемических мероприятий. Определяют лиц, ответственных за мероприятия, составляют списки населения, подлежащего обследованию, выборочной превентивной терапии, назначают сроки и схемы ее проведения, ввозят необходимое количество антибактериальных препаратов. Профилактическое лечение должно проводиться под непосредственным контролем медицинского работника (прием в его присутствии) или другого уполномоченного лица. Решают вопрос об объеме дезинфекции, о проведении сплошного или выборочного клинико-рентгенологического обследования, о назначении профилактического лечения.
В условиях изолированного поселка, где рациональным является бригадный метод медицинского обслуживания населения, эпидемиологическое обследование очагов туберкулеза, проведение комплекса противоэпидемических мероприятий в очагах осуществляет передвижная специализированная бригада. В состав бригады включают фтизиатра, рентгенолога, рентгенолаборанта, медицинскую сестру, участвующую в организации вакцинации, эпидемиолога или его помощника.
4.6. Особенности противоэпидемических мероприятий
в очагах зоонозного туберкулеза
В очагах туберкулеза зоонозного происхождения источником инфекции являются больные животные, из организма которых выделяются микобактерии с молоком, фекалиями и другими выделениями. При поражении коров возбудитель туберкулеза всегда выделяется с молоком.
Диагноз туберкулеза у животных ставят на основании комплексного метода диагностики - анализа эпизоотологических данных, клинических признаков и результатов аллергического (туберкулиновые пробы), серологического (РСК с туберкулезным антигеном), патологоанатомического, гистологического, бактериологического и биологических исследований. О всех случаях диагноза туберкулеза у животных ЦГСЭН получает подтверждение ветеринарной службы.
Проведение противоэпидемических мероприятий в очагах зоонозного происхождения осуществляют в соответствии с утвержденными санитарными правилами.
V. ДИНАМИЧЕСКОЕ НАБЛЮДЕНИЕ ЗА ОЧАГАМИ И СНЯТИЕ ИХ
С ЭПИДЕМИОЛОГИЧЕСКОГО УЧЕТА
Объем мероприятий в очаге и частота его патронажа при динамическом наблюдении зависят от степени его эпидемической опасности.
Очаги с наибольшим риском заражения (I группа эпидемической опасности) требуют особенно пристального внимания со стороны медицинских работников. Врач-фтизиатр посещает их не реже 1 раза в квартал, медицинская сестра - не реже 1 раза в месяц. Врач-эпидемиолог или его помощник очаги этой группы посещают не реже 1 раза в полгода. С учетом характера очага посещения могут быть более частыми, особенно на первом этапе его оздоровления. Очаги с меньшим риском заражения (II группа эпидемической опасности) посещаются по показаниям, но не реже 1 раза в полгода врачом-фтизиатром, 1 раза в квартал - медицинской сестрой и 1 раза в год - специалистом ЦГСЭН. Минимальный риск заражения (III группа эпидемической опасности) позволяет врачу-фтизиатру посещать очаги 1 раз в год, медицинской сестре - 1 раз в полгода. Эпидемиолог или его помощник работу в этих очагах контролируют 1 раз в год. Очаги с потенциальным риском распространения инфекции (IV группа эпидемической опасности) после первичного обследования специалистами фтизиатрической службы и ЦГСЭН посещаются по показаниям.
Очаги, где источником инфекции являются больные туберкулезом животные, врач-фтизиатр и врач-эпидемиолог посещают 1 раз в полгода, а медицинская сестра противотуберкулезного учреждения - по показаниям. Очаги зоонозного туберкулеза до снятия их с эпидемиологического учета наблюдаются совместно со специалистом ветеринарной службы.
Перед повторным патронажем очага по медицинским документам диспансера проверяются изменения, происшедшие с момента первичного обследования очага (характер бактериовыделения у больного и диагноз туберкулеза, результаты обследования контактных). В очаге уточняют состав контактных и их здоровье, выполнение дезинфекционных мероприятий и санитарно-гигиенических правил больным и его родственниками.
При динамическом наблюдении за очагом в соответствии с изменяющейся характеристикой, но не реже 1 раза в год, составляют план проведения противоэпидемических мероприятий, направленных на оздоровление очага и повышение сопротивляемости организма контактных лиц. План оздоровления очага предусматривает указания о характере и длительности лечения больного, его изоляции, сроках проведения заключительной дезинфекции, оптимизации мер текущей дезинфекции, обследовании контактных лиц, проведении им таких профилактических мероприятий, как ревакцинация БЦЖ и превентивная терапия, по показаниям - изоляция детей и подростков из очага в санаторные или оздоровительные учреждения, улучшение жилищно-бытовых условий семьи больного.
Результаты динамического наблюдения за очагом и проведения в нем необходимых противоэпидемических мероприятий фиксируют в дневнике наблюдения за очагом карты эпидемиологического обследования.
Наблюдение за контактными лицами осуществляют в течение всего срока выделения МБТ, а также в течение 1 года после снятия бактериовыделителя с эпидемиологического учета или выезда и 2 лет после смерти больного. Эти требования касаются и больных, ранее неизвестных диспансеру, у которых деструктивный туберкулез обнаружен только на вскрытии.
Очаги в детских, учебных, лечебных учреждениях, на промышленных предприятиях и других учреждениях снимают с учета через 1 год после прекращения выделения МБТ при выполнении всех намеченных планом противоэпидемических мероприятий.
Лица, находящиеся в контакте с больными животными, наблюдаются до оздоровления хозяйства от туберкулеза.
Лица, находящиеся в периодическом контакте с больным, выделяющим МБТ, обследуются не реже 1 раза в 6 мес. При кратковременных и случайных контактах родственники больного и другие лица обследуются после установления контакта с выявленным больным, затем через 6 мес. и 1 год после прекращения контакта. Внеочередные обследования проводят по показаниям (ухудшение состояния здоровья после ОРВИ, гриппа или в связи с другими заболеваниями).
Детей в возрасте до 3 лет из контакта с больными активным туберкулезом наблюдают до снятия с учета. Детей старшего возраста и подростков - до перевода больного в III группу диспансерного учета. Наблюдаются также дети из семей животноводов, работающих на неблагополучных по туберкулезу фермах.
Если у детей окончание наблюдения приходится на препубертатный возраст (12 - 13 лет), то срок наблюдения продлевается до 15-летнего возраста. Контактные лица с больными животными наблюдаются в течение года после полного оздоровления хозяйства от туберкулеза.
При наблюдении за поселковым очагом все жители поселка или нескольких мелких населенных пунктов (единое эпидемиологическое пространство) кроме текущего медицинского наблюдения проходят ежегодное обследование: дети - двукратно с помощью туберкулинодиагностики; с 15-летнего возраста (при отсутствии противопоказаний) - методом флюорографии. Жители, имеющие противопоказания к проведению регламентированного обследования или не прошедшие его по другим причинам, а также относящиеся к группам риска, обследуются дополнительными методами (бактериологическим, иммуноферментным). В течение не менее 2 лет все население такого очага проходит ежегодную двукратную химиопрофилактику (по регламенту IV группы диспансерного учета).
При констатации в поселке очага с групповыми заболеваниями туберкулезом поселок (или территория) остается под усиленным наблюдением на срок не менее 5 лет после ликвидации последнего случая заболевания.
VI. ДЕЗИНФЕКЦИОННЫЕ МЕРОПРИЯТИЯ В ОЧАГАХ ТУБЕРКУЛЕЗА
Хроническое течение инфекционного процесса при туберкулезе сопровождается непрерывным или перемежающимся выделением во внешнюю среду возбудителя, который обладает высокой устойчивостью во внешней среде.
Основным средством, направленным на разрыв механизма передачи возбудителя, является дезинфекция. В настоящих Рекомендациях и Приложениях к ним приводятся сведения о самых распространенных и доступных методах, технологиях и средствах, применяемых при дезинфекции в очагах туберкулеза.
Дезинфекцию в очаге подразделяют на текущую и заключительную. Текущую дезинфекцию в очаге осуществляют в окружении инфекционного больного с момента его выявления. Заключительную дезинфекцию проводят после каждого убытия больного из очага на длительный срок, но не реже 1 раза в год.
6.1. Текущая дезинфекция в очагах туберкулеза
Больной и члены его семьи, другие лица, общающиеся с ним в местах общего пользования дома и на работе, должны обучаться навыкам гигиены и методам, позволяющим снизить обсемененность возбудителем внешней среды. Обучение навыкам проведения текущей дезинфекции в очаге проводят сотрудники диспансера начиная с первого посещения очага и затем при каждом его патронаже.
Частота профилактических посещений очага эпидемиологом и фтизиатром, объем дезинфекционных мероприятий зависят от степени эпидемической опасности очага.
Дезинфекционные средства для проведения текущей дезинфекции в очаге и плевательницы для сбора мокроты выдают в диспансере больному или лицам, с ним проживающим. Дата и количество выданных дезинфекционных средств фиксируется в карте эпидемиологического наблюдения за очагом.
В комнате больного ограничивается число предметов повседневного пользования, оставляют вещи, легко поддающиеся мытью, очистке, обеззараживанию. Мягкую мебель закрывают чехлами.
Для уборки помещения, где проживает больной, обеззараживания посуды, остатков пищи и т.д. родственникам больного рекомендуют переодеваться в специально выделенную одежду (халат), косынку, перчатки, при смене постельного белья необходимо надевать маску из 4 слоев марли. В пользовании у больного должно быть 2 плевательницы - одна для сбора мокроты, вторая, уже использованная, в это время подлежит обработке.
После приема пищи посуду больного сначала обеззараживают, затем промывают в проточной воде. Грязное белье больного, спецодежду собирают в бак с плотно закрытой крышкой отдельно от белья членов семьи и обеззараживают.
Квартиру больного ежедневно убирают ветошью, смоченной в мыльно-содовом или дезинфицирующем растворе, при открытых дверях и окнах. При наличии в помещении мух до дезинфекции проводят дезинсекционные мероприятия.
Предметы ухода за больным и уборочный инвентарь обеззараживают в отдельных емкостях после каждого их использования.
В ситуациях, когда нет возможности пользоваться специальными дезсредствами, рекомендуется широко применять кипячение (посуда, пищевые отходы, белье и т.д.); мягкую мебель, постельные принадлежности, ковры, меха необходимо периодически выколачивать через мокрые простыни, которые после уборки следует прокипятить. Рекомендуется отпаривание одежды 1 раз в неделю. Летом вещи больного, постель, ковры, меха следует, по возможности, долго держать под открытыми лучами солнца.
6.2. Заключительная дезинфекция в очагах туберкулеза
Заключительную дезинфекцию проводят сотрудники дезинфекционной станции, дезинфекционного отдела (отделения) ЦГСЭН не позднее суток с момента получения заявки от ПТД и госпитализации больного.
Заключительную дезинфекцию осуществляют во всех случаях выбытия больного из домашнего очага в больницу, санаторий и пр.; при перемене места жительства. В последнем случае обработка проводится до переезда больного, когда обрабатываются квартира или комната с вещами, и повторно - после переезда (обработка пустой комнаты, квартиры). Внеочередную дезинфекцию по типу заключительной осуществляют перед возвращением родильниц из роддомов; перед сносом старых домов, где проживали больные туберкулезом; в случае смерти больного от туберкулеза на дому (в т.ч. и когда умерший не состоял на учете в ПТД).
В тех случаях, когда больной не покидал очаг в течение года, частота проведения заключительной дезинфекции в присутствии больного регламентируется группой эпидемической опасности.
При каждой заключительной дезинфекции постельные принадлежности, верхняя одежда больного, ковры и пр. подвергаются камерной дезинфекции.
Заключительную дезинфекцию в учреждениях проводят во всех случаях выявления больного активной формой туберкулеза среди детей и подростков, а также - сотрудников детских дошкольных учреждений, школ и др. учебных заведений для детей и подростков, а также в непрофилированных под туберкулез роддомах и других лечебных учреждениях при выявлении туберкулеза у рожениц и родильниц, у медицинских работников и лиц из числа обслуживающего персонала, у пациентов и сотрудников соматических стационаров и учреждений психоневрологического профиля.
РЕЖИМ КАМЕРНОЙ ДЕЗИНФЕКЦИИ
|
Нормы загрузки на 1 кв. м полезной площади камеры
|
Температура по наружному термометру
|
Расход формалина на 1 куб. м камеры (мл)
|
Экспозиция, мин.
|
|
|
в комплектах
|
в кг
|
|||
|
Пароформалиновый метод
|
||||
|
I вариант
|
||||
|
5
|
30
|
57 - 59 °C
|
100
|
120
|
|
II вариант
|
||||
|
5
|
30
|
57 - 59 °C
|
150
|
60
|
|
III вариант
|
||||
|
3
|
18
|
49 - 51 °C
|
250
|
240
|
|
Паровоздушный метод
|
||||
|
10
|
60
|
80 - 90 °C
|
-
|
30
|
Примечания. 1. По пароформалиновому методу обеззараживают вещи, которые портятся при +60 °C: кожаные, меховые, резиновые, обувь и следующие виды синтетических тканей (по I варианту): триацетатные, ацетатные, вискозные, полипропиленовые, лавсановые, нитроновые, капроновые, хлориновые, ацетохлориновые, поливинилхлориновые.
2. По паровоздушному методу обеззараживают вещи, которые не портятся при +50 - 60 °C: шерстяные, хлопчатобумажные, клеенчатые, вещи из бархата, шелка натурального, синтетического, а также подушки, одеяла, матрацы. По этому методу обрабатывают синтетические ткани: триацетатные, ацетатные, вискозные, полипропиленовые, лавсановые, нитроновые, а также различные их сочетания с натуральными волокнами (хлопок, лен, шерсть).
Книги дезинфицируют в камерах увлажненным нагретым воздухом при +70 - 75 °C, относительной влажности от 60 - 70% до 100% при трехчасовой экспозиции и загрузке из расчета 650 - 700 книг на 1 куб. м объема камеры.
Дезинфицирующие средства, технология их применения в очагах туберкулеза, формы и методы контроля за эффективностью дезинфекции, включая и камерную, приведены в Приложении N 3.
Приложение N 1
к Рекомендациям
по противоэпидемическим
мероприятиям в очагах
туберкулеза
КЛАССИФИКАЦИЯ ОЧАГОВ ТУБЕРКУЛЕЗА, ЧАСТОТА
ИХ ПАТРОНАЖА И ОБЪЕМ ДЕЗИНФЕКЦИОННЫХ МЕРОПРИЯТИЙ
|
Группа очагов
|
Характеристика источников микобактерий туберкулеза (МБТ) и очага туберкулеза
|
Периодичность посещения очагов
|
Объем текущей дезинфекции
|
Кратность заключительной дезинфекции
|
||
|
фтизиатрической службой
|
специалистами ЦГСЭН
|
|||||
|
врачом-фтизиатром
|
медицинской сестрой
|
|||||
|
1
|
2
|
3
|
4
|
5
|
6
|
7
|
|
I.
Очаги с наибольшим риском заражения
|
1. Больные туберкулезом органов дыхания с выделением МБТ
1.1. Проживающие с детьми,
подростками и другими лицами с повышенной восприимчивостью к туберкулезу.
1.2. Не соблюдающие санитарно-гигиенических правил.
1.3. Проживающие в тяжелых бытовых условиях (общежитие, многонаселенная коммунальная квартира и т.д.).
1.4. Пребывающие в детских, подростковых учреждениях, домах-интернатах и других учреждениях закрытого типа
|
по показаниям, но не реже 1 раза в квартал
|
по показаниям, но не реже 1 раза в месяц
|
по показаниям, но не реже 1 раза в полгода
|
Обеззараживание объектов: плевательниц, посуды, белья, мокроты, предметов уборки помещений.
Ежедневная влажная уборка помещений с обязательным использованием дезинфицирующих средств при обработке мест общего пользования, а по показаниям - всей квартиры
|
1 - 2 раза в год
|
|
II.
Очаги с меньшим риском заражения
|
Больные туберкулезом орг нов дыхания с выделением МБТ, проживающие в отдельных квартирах без детей и подростков и выполняющие санитарно-гигиенический режим
|
по показаниям, но не реже 1 раза в полгода
|
по показаниям, но не реже 1 раза в квартал
|
по показаниям, но не реже 1 раза в год
|
Обеззараживание объектов (как в первой группе). Ежедневная влажная уборка помещений, а по показаниям - с использованием дезинфицирующих растворов при обработке мест общего пользования
|
1 раз в год
|
|
III.
Очаги с минимальным риском заражения
|
1. Больные активным туберкулезом органов дыхания без установленного выделения МБТ при взятии на учет, проживающие с детьми и подростками. 2. Больные внелегочными локализациями туберкулеза с выделением МБТ и без выделения МБТ с наличием язв и свищей
|
1 раз
в год
|
1 раз
в полгода
|
1 раз в год
|
Ежедневная влажная уборка помещений
|
По показаниям
|
|
IV.
Очаги с потенциальным риском заражения
|
1. Больные активным туберкулезом органов дыхания, у которых в результате лечения прекратилось выделение МБТ (условные бактериовыделители), проживающие без детей и подростков и не имеющие отягощающих факторов.
|
по показаниям
|
по показаниям
|
по показаниям
|
Ежедневная влажная уборка помещений.
Детям выделяется отдельная посуда, все предметы личной гигиены, постель
|
Не проводится
|
|
2. Больные, не выделяющие МБТ, выбывшие
(умершие)
|
Ежедневная влажная уборка помещений
|
|||||
|
V.
Очаги зоонозного туберкулеза
|
Больные туберкулезом животные
|
не менее 1 раза в полгода
|
по показаниям
|
не менее 1 раза в полгода
|
В соответствии с ветеринарными правилами
|
В соответствии с ветеринарными правилами
|
Приложение N 2
к Рекомендациям
по противоэпидемическим
мероприятиям в очагах
туберкулеза
Группа N _________ Эпид N ________
(эпидемической опасности) от 200_ года
Карта
ЭПИДЕМИОЛОГИЧЕСКОГО ОБСЛЕДОВАНИЯ И НАБЛЮДЕНИЯ
за очагом туберкулеза
(образец)
Фамилия, имя, отчество ___________________________________________
Адрес прописки ___________________ проживания ____________________
Дата рождения _________________ профессия ________________________
Место работы __________________ кем работает _____________________
Дата заболевания _________________________________________________
Дата взятия на учет впервые и данным туб. диспансером ____________
Диагноз к моменту взятия на учет в ЦГСЭН _________________________
__________________________________________________________________
Дата 1-го выделения МБТ, способ, лекарственная устойчивость (к
каким препаратам) ________________________________________________
__________________________________________________________________
Дата регистр. выделения МБТ в ЦГСЭН ___________, кто регистрировал
(Ф.И.О.) _________________________________________________________
Дата госпитализации _________ Куда госпитализирован ______________
Дата заключительной дезинфекции _________________________ (полная,
без забора вещей, МОП)
Причина оставления больного на дому ______________________________
Дата выписки из больницы _________________________________________
Дата вакцинации против туберкулеза _________________________, даты
ревакцинации ____________________________ (для детей и подростков)
Дата, место и результат последних рентгенологических обследований
больного до момента выявления туберкулеза с выделением МБТ (за
последние 2 года)
__________________________________________________________________
__________________________________________________________________
Болел ли туберкулезом раньше, где состоял на учете (дата, место,
диагноз, группа учета) ___________________________________________
Переход закрытой формы туберкулеза в открытую; из какой группы
диспансерного учета ______________________________________________
1. Диагноз _______________________________________________________
2. Даты обследований в диспансере в течение последних 2-х лет до
обнаружения МБТ __________________________________________________
3. Даты начала и окончания противорецидивного лечения ____________
Осложнения, сопутствующая патология ______________________________
Дата отстранения от работы _______________________________________
Даты передачи диспансером сведений о больном: по месту его работы
___________, кто принял (Ф.И.О.) ________________________________;
в жил. контору ________________, кто принял (Ф.И.О.) _____________
Продолжительность рабочей смены (дневная, ночная, вечерняя), учебы
(дневная, вечерняя) - подчеркнуть
Особые условия производства (профвредность) ______________________
Бюджет семьи в месяц ____________ Вредные привычки _______________
Предполагаемый источник заражения
Контакт с больным туберкулезом (в семье, квартире, по месту
работы, обучения, воспитания и др.). Ф.И.О. источника, степень
родства, даты и продолжительность контакта
__________________________________________________________________
__________________________________________________________________
Жилищно-бытовые условия
Отдельная квартира, коммунальная квартира, общежитие, частный дом
_____________________________
Число комнат в квартире ________ этаж ___________ лифт (есть, нет)
Число контактных в квартире всего _________ чел., из них члены
семьи больного ________________, в т.ч.:
взрослых ____________________________, __________ чел.
подростков __________________________, __________ чел.
детей до 14 лет _____________________, __________ чел.
беременных __________________________, ___________чел.
работников детских, пищевых и
приравненных к ним учреждений _______, ___________чел.
Семья больного занимает __________ комнат, метраж _________ кв. м,
_______________ кв. м, ______________ кв. м, ______________ кв. м.
Всего кв. м ______________________
Больной занимает отдельную (смежную, изолированную) комнату
__________________ кв. м. В одной комнате __________________ кв. м
с больным проживает ___________ чел., в т.ч. детей _______________
Санитарно-гигиеническая оценка квартиры, комнаты больного (сухая,
сырая, солнечная, темная, теплая, холодная, грязная, чистая,
заставленная вещами, просторная - подчеркнуть).
Отопление ___________ канализация ___________ вентиляция _________
Помещение нуждается в ремонте: да, нет, мелком, среднем,
капитальном, не подходит для проживания.
В каком году улучшились жилищные условия _________________________
Характеристика жилищно-бытовых условий по старому адресу _________
__________________________________________________________________
Санитарно-гигиенические навыки
Носильные вещи больного хранятся на отдельной вешалке, вместе, их
обеззараживание __________________________________________________
лишние вещи из комнаты удалены, нет.
Больной пользуется: отдельной, общей постелью - если общей, то с
кем ______________________________ отдельной, общей зубной щеткой;
отдельным, общим полотенцем.
Посуда для пищи: отдельная, общая, моется: в комнате больного, в
МОП, ее обеззараживание ____________, как хранится ______________.
Больной питается в общественной столовой N ____ на ул. ___________
Грязное белье больного собирается _____________________, до стирки
обеззараживается:
а) кипячение в содовом растворе, б) замачивается _________________
на ________________________час, не обеззараживается.
Стирается отдельно, вместе с бельем дома, в гор. прачечной по
ул. _____________________________
Предохранительные меры при кашле соблюдает, нет (подчеркнуть).
Карманная плевательница есть, нет (указать количество) ___________
Пользуется ею: дома - да, нет; в общественных местах - да, нет
(подчеркнуть).
Способ обеззараживания мокроты и плевательницы ___________________
__________________________________________________________________
Кто обеззараживает плевательницу и мокроту (фамилия, родство)
_________________________________ не проводится (подчеркнуть).
Уборка в комнате больного и МОП:
производится влажным способом,
уборочная ветошь для комнаты больного: выделена, после
употребления обеззараживается в __________ в течение ________ час.
в МОП и комнате больного применяется дезраствор __________________
для ______________________________________________________________
не проводится, не выделена, не обеззараживается (подчеркнуть).
Больной выполняет предложенный ему режим, не выполняет ___________
Получает больной хлорамин или другие дезсредства, не получает.
Сколько в месяц __________________________________________________
Участковая сестра диспансера посещает больного 1 раз в ___________
Участковый врач-фтизиатр посещает больного 1 раз в _______________
Примечание. Санитарно-гигиенические навыки проверяют при
каждом посещении очага и отмечаются недочеты и предложения в
разделе "Дневник наблюдения за очагом".
|
N п/п
|
План оздоровления очага (госпитализация, заключительная и текущая дезинфекция, обследование, химиопрофилактика, вакцинация, ревакцинация и изоляция контактных, косметический ремонт, предоставление изолированной жилой площади, обучение санитарно-гигиеническим навыкам, рациональное трудоустройство, сан.-просвет. работа)
|
Срок исполнения
|
Дата выполнения
|
Дата первичного обследования очага ______________________ подписи: ЦГСЭН ________________________ Туб. диспансер ____________________
НАБЛЮДЕНИЕ ЗА КОНТАКТНЫМИ В СЕМЬЕ И КВАРТИРЕ
|
N п/п
|
Фамилия, имя, отчество
|
Год и месяц рождения
|
Степень родства, знакомства
|
Место работы, учебы, должность и N детских учреждений
|
Дата сообщения туб. диспанс. по месту работы, учебы в дет. учр., кто принял
|
Дата установлен. диагноза
|
Здоров, диагноз (вираж, инфицирование, очаговый туберкулез в фазе инфильтрации и т.д.)
|
|
Контактные по семье
|
|||||||
|
Контактные по квартире
|
|||||||
|
Другие лица, подлежащие наблюдению
(указать адрес прописки, проживания)
|
|||||||
НАБЛЮДЕНИЕ ЗА КОНТАКТНЫМИ В СЕМЬЕ И КВАРТИРЕ
|
Дата вакцинации и ревакцинации БЦЖ
|
Указать срок и метод изоляции новорожденного
|
Дата, результат обследования, химиопрофилактика контакт. и др. меры
|
|||||||
|
200_ год
|
200_ год
|
||||||||
|
квартал
|
квартал
|
||||||||
|
I
|
II
|
III
|
IV
|
I
|
II
|
III
|
IV
|
||
ИЗОЛЯЦИЯ БОЛЬНОГО И ЗАКЛЮЧИТЕЛЬНАЯ ДЕЗИНФЕКЦИЯ
|
Больной выбыл (в больнице, санатории, времен. выезд и др. причины)
|
Дата возвращения в очаг
|
Проведение заключ. дезинф.
|
Дата ремонта
|
|||
|
дата МОП
|
комната больн.
|
|||||
|
с забором вещей
|
без забора вещей
|
|||||
|
когда
|
куда
|
|||||
СВЕДЕНИЯ О ВЫДЕЛЕНИИ МБТ И ИЗМЕНЕНИИ ДИАГНОЗА
|
Повторные исследования на МБТ
|
Изменение клинического диагноза
|
|||
|
способ
|
дата
|
результат (лекарственная устойчивость)
|
дата
|
диагноз
|
НАБЛЮДЕНИЕ ЗА КОНТАКТНЫМИ В СЕМЬЕ И КВАРТИРЕ
(ПРОДОЛЖЕНИЕ)
|
Дата, результат обследования, химиопрофилактика контакт. и др. меры
|
|||||||
|
200_ год
|
200_ год
|
||||||
|
квартал
|
квартал
|
||||||
|
I
|
II
|
III
|
IV
|
I
|
II
|
III
|
IV
|
ДНЕВНИК НАБЛЮДЕНИЯ ЗА ОЧАГОМ
|
Дата
|
Повторные посещения очага, что выявлено и предложено при посещении
|
Подпись
|
Итоги работы в очаге за год 200_
Итоги работы в очаге за год 200_
Даты сверки туб. диспансером и ЦГСЭН _____________________________
__________________________________________________________________
Дата снятия с учета ______ причина (прекращение бактериовыделения,
переезд, смерть).
Обоснование для снятия с учета бактериовыделителей МБТ
__________________________________________________________________
__________________________________
При переезде указать количество выезжающих, адрес, метраж.
Дата ________________
Подпись _____________
Приложение N 3
к Рекомендациям
по противоэпидемическим
мероприятиям в очагах
туберкулеза
РЕКОМЕНДАЦИИ
ПО ТЕХНОЛОГИИ ПРИМЕНЕНИЯ ДЕЗИНФИЦИРУЮЩИХ СРЕДСТВ В ОЧАГАХ
ТУБЕРКУЛЕЗА, ФОРМЫ И МЕТОДЫ КОНТРОЛЯ
ЗА ЭФФЕКТИВНОСТЬЮ ДЕЗИНФЕКЦИИ
I. Дезинфицирующие средства и приготовление растворов
КРАТКАЯ ХАРАКТЕРИСТИКА ДЕЗИНФИЦИРУЮЩИХ СРЕДСТВ
|
N п/п
|
Название препарата
|
Характеристика препарата
|
|
1.
|
Хлорная известь
|
Белый порошок, содержащий 28 - 30% активного хлора
|
|
2.
|
Хлорамин Б или АБ
|
Белый мелкокристаллический порошок (иногда желтоватого оттенка), содержащий 26% активного хлора
|
|
3.
|
ДТСГК
|
Белый сухой кристаллический порошок с содержанием активного хлора от 47 до 52%
|
Другие дезинфицирующие средства используются в соответствии с инструкциями по их применению, утверждаемыми в установленном порядке.
II. Технология обеззараживания объектов среды
в очагах туберкулеза
МЕТОДЫ, СРЕДСТВА И РЕЖИМЫ ОБЕЗЗАРАЖИВАНИЯ ОТДЕЛЬНЫХ
ОБЪЕКТОВ В ОЧАГАХ ТУБЕРКУЛЕЗА
|
Наименование объектов обеззараживания
|
При текущей дезинфекции
|
Примечание
|
||
|
метод и средства дезинфекции
|
режим обеззараживания
|
|||
|
концентрация растворов, %
|
экспозиция, мин.
|
|||
|
1
|
2
|
3
|
4
|
5
|
|
1. Мокрота в плевательницах (плевательницы открытые с содержимым в них)
|
1. Кипятят в растворе соды
|
2,0
|
15 с момента закипания
|
После обеззараживания мокроту сливают в канализацию, а плевательницы или посуду, в которой проводилось обеззараживание, моют обычным способом
|
|
2. Погружают в сосуд с крышкой, содержащий один из растворов:
|
||||
|
- хлорамина
|
5
|
720
|
||
|
- активированного раствора хлорамина
|
2,5
|
240
|
||
|
- ДТСГК
|
1,5
|
120
|
||
|
- хлорной извести
|
5
|
720
|
||
|
2. Посуда без остатков пищи: чайная, вилки, ножи из нержавеющей стали, алюминия, склянки из-под лекарств, аптечная посуда
|
1. Кипятят в воде
|
30
|
||
|
2. Кипятят в растворе соды
|
2,0
|
15
|
||
|
3. Погружают в вертикальном положении в один из растворов:
|
2 литра дезинфицирующего раствора на один комплект посуды с полным погружением
|
|||
|
- хлорамина
|
5
|
240
|
||
|
- активированного раствора хлорамина
|
0,5
|
60
|
||
|
- активированного раствора хлорной извести
|
0,5
|
60
|
||
|
3. Посуда (тарелки для 1 и 2 блюд) с остатками пищи
|
1. Дезинфицируют по пунктам 2.1 и 2.2
|
|||
|
2. Погружают в один из растворов:
|
||||
|
- хлорамина
|
5
|
240
|
||
|
- активированного раствора хлорамина
|
0,5
|
60
|
||
|
- активированного раствора хлорной извести
|
0,5
|
120
|
||
|
4. Пищевые отходы
|
1. Кипятят в воде
|
30
|
||
|
2. Кипятят в растворе соды
|
2,0
|
15
|
||
|
3. Засыпают сухим дезинфицирующим препаратом с последующим перемешиванием:
|
Соотношение пищевых отходов и дезинфицирующего раствора по объему:
|
|||
|
сухая хлорная известь
|
200 г/л
|
120
|
1:5
|
|
|
4. Заливают активированным раствором:
|
Два объема дезраствора на один объем пищевых отходов
|
|||
|
- хлорамина
|
2,5
|
120
|
||
|
- хлорной извести
|
2,5
|
120
|
||
|
5. Кал, моча
|
1. Заливают в емкости одним из растворов:
|
Два объема дезраствора на один объем фекалий
|
||
|
- хлорной извести
|
5
|
720
|
||
|
- активированной хлорной извести
|
2,5
|
240
|
||
|
- хлорамина
|
5
|
720
|
||
|
- активированного раствора хлорамина
|
2,5
|
720
|
||
|
2. Засыпают одним из препаратов:
|
Смесь тщательно перемешивают
|
|||
|
- сухой хлорной известью
|
200
|
60
|
||
|
- ДТСГК
|
100
|
60
|
||
|
6. Белье постельное и нательное, носовые платки, футляры для плевательниц, чехлы от мебели и т.п.
|
1. Кипятят в растворе стирально-моющих средств (СМС)
|
2
|
15
|
Замачивание осуществляется из расчета на 1 кг белья 5 литров дезраствора
|
|
2. Замачивают в одном из растворов:
|
||||
|
- хлорамина
|
5
|
240
|
||
|
- активированного раствора хлорамина
|
1
|
60
|
||
|
7. Носильные вещи, постельные принадлежности, мягкая мебель, ковры
|
1. Камерная дезинфекция
|
|||
|
2. Проветривают и проглаживают горячим утюгом. При наличии пятен от мокроты их немедленно удаляют тампоном, смоченным в одном из дезрастворов, указанных в п. 6.2
|
||||
|
3. Обрабатывают с помощью пылесоса
|
Мешки для сбора пыли и хлопчатобумажные прокладки пылесоса замачивают в дезрастворах, указанных в п. 5.1
|
|||
|
8. Предметы ухода за больными: подкладные судна, мочеприемники, подкладные круги, грелки
|
1. Кипятят в растворе соды
|
2,0
|
15
|
|
|
2. Протирают двукратно ветошью, смоченной в растворах, указанных в п. 9.1
|
||||
|
3. Замачивают (с полным погружением в дезрастворах, указанных в п. 2.3)
|
||||
|
9. Сантехническое оборудование (раковины, ванны, унитазы и т.п.)
|
1. Протирают двукратно ветошью, смоченной в одном из растворов, с интервалом в 15 - 30 мин.:
|
|||
|
- активированного раствора хлорамина
|
0,25
|
90
|
||
|
- активированного раствора хлорной извести
|
3
|
60
|
||
|
10. Игрушки металлические, резиновые, деревянные, пластиковые
|
Замачивают с полным погружением в дезрастворы, указанные в п. 2.3
|
|||
|
11. Мягкие игрушки, книги, ноты, бумаги
|
Малоценные сжигают, ценные подвергают обработке в дезинфекционной камере
|
|||
|
12. Помещение (пол, стены, подоконники, двери), жесткая мебель, радиаторы центрального отопления
|
Протирают ветошью, смоченной в одном из дезрастворов:
|
|||
|
- активированного р-ра хлорамина
|
0,5
|
Двукратное протирание с интервалом в 15 - 30 минут
|
||
|
- активированного раствора хлорной извести
|
0,25
|
То же
|
||
|
13. Уборочный инвентарь
|
1. Кипятят в растворе СМС
|
2
|
15
|
В домашних условиях обработку проводят после каждой уборки
|
|
2. Замачивают в р-ре:
|
||||
|
- хлорамина
|
5
|
360
|
||
|
- активированного раствора хлорамина
|
1
|
120
|
||
|
- хлорной извести
|
2
|
120
|
||
|
14. Надворные уборные и помойные ямы
|
Содержат плотно закрытыми, не допуская переполнения. Ежедневно дезинфицируют помещение уборной одним из растворов п. 12 или засыпают препаратом по режимам, указанным в п. 2.2.
Мусор сжигают или обеззараживают по режиму п. 1.2
|
|||
III. Правила приготовления растворов препарата
Для приготовления 10,0 л 10,0 - 20,0% исходных (маточных) растворов хлорной извести в эмалированное ведро помещают соответственно 1 - 2 кг препарата. Затем препарат размельчают деревянной лопаткой и перемешивают с постепенно наливаемой до 10,0 л водой. Ведро с хлорно-известковой взвесью оставляют на 24 часа с закрытой крышкой в темном прохладном месте. Через сутки образовавшийся отстой - осветленный (маточный) раствор - сливают в темную бутыль с плотно закрывающейся крышкой и хранят не более 10 дней. Рабочие растворы готовят из основного (маточного) раствора.
ПРИГОТОВЛЕНИЕ РАБОЧИХ ОСВЕТЛЕННЫХ РАСТВОРОВ ХЛОРНОЙ ИЗВЕСТИ
|
Концентрация рабочих растворов, %
|
Количество основного раствора в миллилитрах для приготовления 10,0 л рабочего раствора
|
|
|
из 10,0%
|
из 20,0%
|
|
|
0,25
|
250,0
|
125,0
|
|
0,5
|
500,0
|
250,0
|
|
2,0
|
2000,0
|
1000,0
|
ПРИГОТОВЛЕНИЕ НЕАКТИВИРОВАННЫХ РАСТВОРОВ ХЛОРАМИНА
|
Концентрация по препарату, %
|
Количество препарата в г на 10,0 л раствора
|
Примечание
|
|
5,0
|
500,0
|
Готовят в обычной посуде
|
ПРИГОТОВЛЕНИЕ АКТИВИРОВАННЫХ РАСТВОРОВ ХЛОРАМИНА
|
Концентрация (%) по
|
Количество препарата в г на 10,0 л раствора
|
|||
|
препарату
|
активному хлору
|
препарат
|
активатор
|
|
|
аммонийные соли
|
аммиак
|
|||
|
0,50
|
0,13
|
50,0
|
13,0
|
1,60
|
|
1,00
|
0,26
|
100,0
|
26,0
|
3,24
|
|
2,50
|
0,65
|
250,0
|
65,0
|
8,12
|
Примечание. Размешав препарат до полного растворения, добавляют активатор - аммонийные соли (сернокислый или хлористый аммоний) или аммиак (25% раствор).
ПРИГОТОВЛЕНИЕ РАБОЧИХ РАСТВОРОВ ПРЕСЕПТА
|
Концентрация рабочего раствора по активному хлору
|
Количество таблеток пресепта, необходимое для растворения в 5 л воды при содержании в 1 таблетке АХУК
|
||
|
0,5 г
|
2,5 г
|
5,0 г
|
|
|
0,28
|
50 шт.
|
10 шт.
|
5 шт.
|
IV. Бактериологический контроль за эффективностью
дезинфекции, включая и камерную
Бактериологический контроль текущей и заключительной дезинфекции в квартирных очагах
|
Где берут смывы для бактериологического контроля
|
Кто проводит бактериологический контроль и куда доставляют смывы
|
Вид контрольных микроорганизмов
|
Кратность проведения бакт. контроля
|
Количество контрольных смывов
|
Перечень объектов, подлежащих бактериологическому контролю
|
Мероприятия при положительном результате
|
|
Контроль текущей дезинфекции
|
||||||
|
В квартирах у больных, выделяющих МБТ
|
Врач, медсестра или помощник эпидемиолога дезинфекционной станции (ДС) или отдела дезинфекции ЦГСЭН; в бактериологическую лабораторию при ДС или ЦГСЭН или противотуберкулезного диспансера
|
Микобактерии туберкулеза или стафилококк
|
Выборочно в 10% очагов этой группы в течение года
|
Не менее 10 смывов в одном очаге
|
Чистые посуда, белье, плевательницы, уборочный материал, поверхность столов (обеденных, для сбора грязной посуды)
|
1. Составление акта (отметка в карте эпидемиологического обследования)
2. Инструктаж больного и родственников
3. Повторная дезинфекция объектов в присутствии сотрудников ДС или противотуберкулезного диспансера
|
|
Контроль заключительной дезинфекции
|
||||||
|
В очагах у больных, выделяющих микобактерии туберкулеза
|
Врач, медсестра или помощник эпидемиолога дезинфекционной станции (ДС) или отдела дезинфекфекции ЦГСЭН; в бактериологическую лабораторию при ДС или ЦГСЭН или противотуберкулезного диспансера
|
Микобактерии туберкулеза или стафилококк
|
Общий объем контроля 10% от сделанных дезинфекций для города и 2% - для сельской местности
|
Не менее 10 смывов в одном очаге
|
Посуда, белье, плевательницы, пол, предметы обстановки, санитарно-техническое оборудование
|
1. Сообщение в отдел очаговой дезинфекции ДС или в отд. ЦГСЭН
2. Инструктаж дезинфекционной бригады
3. Повторная дезинфекция по назначению зав. отделом заключительной дезинфекции
|
V. Методика отбора проб (смывов) для бактериологического
контроля текущей и заключительной дезинфекции
Контроль текущей и заключительной дезинфекции проводится методом забора смывов на выделение стафилококка.
Смывы забираются стерильными ватными тампонами, закрепленными на стеклянных палочках, с обработанных дезсредствами поверхностей площадью 100 кв. см.
Перед взятием смывов для нейтрализации хлорсодержащего препарата тампоны смачивают в 1% растворе тиосульфата натрия (или нейтрализатор можно добавить в питательную среду - 6,5% солевой бульон в количестве 1%, а перед взятием смыва тампон смачивается питательной средой).
После взятия смывов тампоны помещают в пробирки с питательной средой (6,5% солевой бульон) и доставляют в лабораторию.
Через сутки инкубации в термостате при температуре 37 °C производят высевы с бульонной среды на твердую питательную среду - 10% солевой агар. Чашки с посевами выдерживают в термостате при 37 °C 18 - 24 час., после чего производят учет результатов методом бактериоскопии мазков, окрашенных по Граму.
VI. Методика проведения бактериологического контроля
камерной дезинфекции
Эталоном бактериологического контроля надежности обеззараживания вещей в камере из очагов туберкулеза служит кислотоупорный сапрофит, микобактерия В5, обладающая устойчивостью к температуре 60 °C при 60 мин. экспозиции. В 5% растворе формалина сапрофит В5 гибнет через 25 мин.
Стерильные тест-объекты из хлопчатобумажной или батистовой ткани размером 1 x 1 см заражаются 2-х млрд. взвесью 4-суточной культуры микобактерии В5 и помещаются в хлопчатобумажные стерильные мешочки размером 4 x 5 см. Эти мешочки вкладываются в мешки размером 10 x 15 см, в которых имеются специальные отделения для максимальных термометров. Мешки с тест-объектами и максимальными термометрами размещают среди вещей в камере в 16 точках по схеме, подобной расположению печатей на конверте (: - :) (верх, середина, низ).
После проведения испытаний мешки извлекают из камеры, записывают показания максимальных термометров, завязывают мешки в стерильную упаковочную бумагу и в тот же день доставляют в лабораторию.
В бактериологической лаборатории при соблюдении правил асептики производят посев тест-объектов в 5 мл 2% глициринного бульона и инкубируют в термостате при 37 °C 4 - 7 суток. Предварительные результаты учитывают через 4, окончательные - через 7 суток.
Приложение N 13
к Приказу Минздрава России
от 21 марта 2003 г. N 109
ПОЛОЖЕНИЕ
ОБ ОРГАНИЗАЦИИ ДЕЯТЕЛЬНОСТИ КОНСУЛЬТАТИВНО-ДИАГНОСТИЧЕСКИХ
И РЕАБИЛИТАЦИОННЫХ ЦЕНТРОВ ДЛЯ ДЕТЕЙ С РАЗЛИЧНЫМИ
ПРОЯВЛЕНИЯМИ ТУБЕРКУЛЕЗНОЙ ИНФЕКЦИИ
Функциональные возможности детской фтизиатрической службы могут быть значительно расширены за счет создания консультативно-диагностических центров по детскому туберкулезу и реабилитационных центров для детей с различными проявлениями туберкулезной инфекции (на базе детских туберкулезных санаториев).
Решение об организации данных центров рекомендуется принимать органу управления здравоохранением субъекта Российской Федерации с учетом географических условий, возможностей материально-технической базы, наличия кадров и других особенностей территории.
Возможно открытие одного крупного центра по детскому туберкулезу, в котором отдельными подразделениями будут включены консультативно-диагностический и реабилитационный центры.
КОНСУЛЬТАТИВНО-ДИАГНОСТИЧЕСКИЙ ЦЕНТР
ПО ДЕТСКОМУ ТУБЕРКУЛЕЗУ
1. Общие положения
1.1. Целью создания консультативно-диагностического центра (КДЦ) является повышение эффективности обследования, дифференциальной диагностики и лечения детей с различными проявлениями туберкулезной инфекции в амбулаторных условиях.
Организация лечения детей в амбулаторных условиях позволит:
- избежать формирования у детей явлений "госпитализма", неврологических и психологических нарушений;
- обеспечить более качественное лечение различной соматической патологии у детей.
1.2. Задачами КДЦ являются:
1.2.1. Углубленное обследование детей, направленных ПТД и учреждениями ОЛС с подозрением на наличие локальной формы туберкулеза.
Обследование в КДЦ включает: клиническое, рентгено-томографическое (рентгенография, томография, при возможности компьютерная томография, контрастные методы исследования) обследование, лабораторные (биохимическое, цитологическое, морфологическое), иммунологические исследования, клиническую туберкулинодиагностику (определение порога чувствительности к туберкулину, проба Коха, накожная градуированная проба Пирке), ультразвуковое исследование, ЭКГ, функциональную диагностику. При наличии материально-технической базы и кадров возможно проведение в амбулаторных условиях и эндоскопических исследований, а также малых оперативных вмешательств (пункционные исследования, иссечение и удаление пораженных периферических лимфатических узлов).
При необходимости специалисты КДЦ осуществляют консультацию детей с выездом в соматические детские стационары.
1.2.2. Выявление и лечение сопутствующей патологии у детей из групп повышенного риска заболевания туберкулезом, наблюдаемых ПТД.
С этой целью рекомендуется предусмотреть в штатном расписании центра ставки специалистов, которые могут обеспечить квалифицированное обследование и лечение детей в период их наблюдения в ПТД. Перечень специалистов, их нагрузку (и, соответственно, количество ставок) рекомендуется определять исходя из местных условий, объективной потребности в данных специалистах и возможностей материально-технической базы КДЦ в проведении необходимых исследований.
Рекомендуемый перечень специалистов КДЦ: педиатр-фтизиатр, ортопед, офтальмолог, уролог, пульмонолог, невропатолог, рентгенолог, специалист по ультразвуковой диагностике.
1.2.3. Организация амбулаторного лечения детей с локальными и активными формами туберкулеза различной локализации.
Наличие в штате КДЦ высококвалифицированных врачей-фтизиатров и технических возможностей динамического наблюдения за течением туберкулезного процесса позволяют осуществлять в условиях КДЦ амбулаторное лечение детей с "малыми" и неосложненными формами туберкулеза различных локализаций.
1.2.4. Координация деятельности противотуберкулезных учреждений и ОЛС.
Сотрудники КДЦ совместно с ПТД, оргметодкабинетом по туберкулезу данной административной территории разрабатывают организационно-методические мероприятия с учетом местных условий. КДЦ является учебным центром для врачей ПТД и общей лечебной сети по вопросам раннего выявления, профилактики, диагностики и лечения туберкулеза у детей.
1.2.5. Материально-техническая база.
КДЦ рекомендуется открывать на базе существующих республиканских, областных, краевых, городских детских туберкулезных стационаров или, при их отсутствии, на базе многопрофильной больницы с современной лечебно-диагностической базой. Для функционирования центра необходимо:
- наличие отдельного входа, желательно с улицы, минуя территорию больницы;
- наличие возможности полной изоляции помещений КДЦ от клинических подразделений стационара и организации маршрута-графика движения посетителей, исключающего их контакт с пациентами больницы;
- наличие помещений, достаточных для организации приема в 2 смены фтизиатрами и узкими специалистами, процедурного кабинета и перевязочной (малой операционной).
Дополнительные помещения (лаборатория, кабинет УЗИ, бронхоскопический кабинет) могут выделяться при возможности устойчивого функционирования данных служб КДЦ. Для проведения рентгенологического исследования целесообразно использовать рентгенкабинет стационара, на базе которого располагается КДЦ.
Целесообразно привлекать к работе консультантов КДЦ, квалифицированных специалистов из числа сотрудников кафедр, НИИ и ведущих клиник данной административной территории. На должность заведующего КДЦ назначается высококвалифицированный фтизиатр, имеющий опыт организационно-методической работы.
2. Организация работы КДЦ
2.1. Диагностика туберкулеза.
Консультации в КДЦ подлежат дети, направленные ПТД или учреждениями общей лечебной сети (ОЛС) с подозрением на наличие локальных форм туберкулеза (включая внелегочный туберкулез). Для повышения эффективности работы КДЦ при направлении на консультацию прилагаются результаты предварительного обследования (клинико-рентгенологические данные со всем рентгенархивом, данные туберкулинодиагностики, лабораторных, биохимических, цитологических исследований и др.).
В КДЦ проводятся следующие исследования: углубленное рентгенологическое обследование, эндоскопические исследования, УЗИ, пункционная биопсия, цитологические, биохимические и иммунологические исследования. Для проведения данных исследований используются возможности как самого КДЦ, так и других подразделений стационара, являющихся базой КДЦ.
По данным обследования оформляют медицинское заключение с диагнозом и рекомендациями, которое подписывают заведующий КДЦ и врач-консультант. Все случаи установления диагноза локальных форм туберкулеза или туберкулезной интоксикации подлежат рассмотрению на лечебно-контрольной подкомиссии (ЛКП) учреждения, на базе которого работает КДЦ. Возглавляет ЛКП главный врач детского туберкулезного учреждения или его заместитель по лечебной работе или по детству (в случае, если базой КДЦ является многопрофильная больница). Заключение ЛКП является основанием для утверждения диагноза на республиканской, краевой, областной, городской ЦВКК.
2.2. Диспансеризация в условиях КДЦ детей из контингентов ПТД.
Направление на консультацию "узких" специалистов в КДЦ осуществляют фтизиатры ПТД. Целесообразно не ограничиваться консультацией ребенка каким-то одним специалистом, а проводить полную диспансеризацию всеми врачами КДЦ. Лечение выявленной соматической патологии проводится специалистами КДЦ с использованием как возможностей стационара, являющегося базой КДЦ, так и в учреждениях ОЛС по месту жительства.
2.3. Организация контроля за амбулаторным лечением детей с различными формами туберкулеза.
Решение о проведении лечения амбулаторно принимается ЛКК и утверждается ЦВКК на основании заявления родителей и анализа объективных возможностей амбулаторного лечения пациента. Необходимыми условиями для проведения амбулаторного лечения под контролем КДЦ являются:
- изоляция ребенка от источника туберкулезной инфекции;
- отсутствие эпидемиологической опасности ребенка для окружающих (отсутствие выделения МБТ);
- удовлетворительные жилищно-бытовые условия;
- соблюдение требований к проведению лечебных процедур, санитарно-противоэпидемического режима;
- устойчивая обратная связь между лечащим врачом, мед. персоналом ЛПУ по месту жительства и родителями ребенка;
- возможность транспортировки ребенка в стационар в случае необходимости экстренной госпитализации.
Проведение амбулаторного лечения в условиях КДЦ.
Если родители имеют возможность обеспечить посещение ребенком КДЦ с периодичностью 2 - 5 раз в неделю, амбулаторное лечение может быть организовано на базе КДЦ. На ребенка заполняется карта амбулаторного больного, к ведению которой предъявляются те же требования, как и к ведению истории болезни в стационаре. КДЦ выписывает и выдает на руки специфические АБП. В первые 2 - 4 недели лечения необходимо добиваться ежедневного посещения ребенком КДЦ и приема препаратов под контролем мед. персонала; при отсутствии побочных реакций на терапию препараты могут приниматься больными на дому.
Объем и периодичность лечебно-диагностических мероприятий при амбулаторном лечении в КДЦ не должны отличаться от мероприятий, проводимых в стационарных условиях. При технической возможности целесообразно в КДЦ выделить специальное помещение под дневной стационар, в котором дети могли бы находиться после приема лекарств, инвазивных манипуляций, бронхоскопии и пр.
Заключение об установленном клиническом диагнозе и все этапные эпикризы с результатами контрольных обследований и анализом эффективности лечения передаются в ПТД по месту жительства. Решение о завершении лечения и тактике диспансерного наблюдения определяется на ЛКП КДЦ с привлечением фтизиатров из ПТД по месту жительства ребенка.
КДЦ может также осуществлять помощь фтизиопедиатрам диспансеров при проведении амбулаторного лечения детей в ПТД по месту жительства. Функция КДЦ в этом случае заключается в проведении углубленных контрольных обследований (1 раз в 1 - 3 месяца), определения тактики лечения и его длительности. Результаты всех контрольных обследований, эффективность завершенного основного курса лечения и дальнейшая тактика диспансерного наблюдения рассматриваются ЛКП с участием лечащего врача ПТД.
При любой из двух форм участия КДЦ в организации лечения детей с активными формами туберкулеза фтизиопедиатры ПТД будут иметь полную информацию о результатах обследований и эффективности лечения детей, что позволит им активно участвовать в лечебно-реабилитационных и профилактических мероприятиях, определять тактику диспансерного наблюдения этих детей.
2.4. Организация работы дневного стационара.
При наличии соответствующего материально-технического и кадрового обеспечения возможно открытие в КДЦ дневного стационара, на базе которого будут проводиться диагностические, лечебно-профилактические и реабилитационные мероприятия пациентам КДЦ.
2.5. Координация КДЦ деятельности противотуберкулезных учреждений и ОЛС.
Концентрация в КДЦ высококвалифицированных врачей различных специальностей и наличие информации об абсолютном большинстве детей с локальными и активными формами туберкулеза создают предпосылки для функционирования на базе КДЦ методического и учебного центра по детскому туберкулезу.
Функции КДЦ и данном разделе работы сводятся к следующему:
- организация и проведение анализа случаев заболевания туберкулезом детей;
- разработка предложений по совершенствованию диагностики и профилактики туберкулеза в учреждениях ОЛС;
- организация и проведение научно-практических, клинико-анатомических конференций по вопросам детского туберкулеза на базе КДЦ и ЛПУ педиатрической сети;
- организация постоянно действующего семинара по диагностике, профилактике и лечению туберкулеза у детей для фтизиатров и педиатров;
- организация постоянно действующей школы первичной подготовки среднего медицинского персонала по вопросам туберкулинодиагностики и иммунизации против туберкулеза;
- организация работы ЛКП с последующим представлением материалов для утверждения на ЦВКК.
ЦЕНТРЫ РЕАБИЛИТАЦИИ ДЕТЕЙ С РАЗЛИЧНЫМИ
ПРОЯВЛЕНИЯМИ ТУБЕРКУЛЕЗНОЙ ИНФЕКЦИИ НА БАЗЕ
ТУБЕРКУЛЕЗНОГО САНАТОРИЯ
1. Общие положения
Направлению в центр подлежат дети из "групп риска" по заболеванию туберкулезом в сочетании с другими неблагоприятными (соматическими, социальными, психологическими) факторами, а также дети, получившие основной курс лечения в стационаре (для проведения реабилитационных мероприятий и противорецидивных курсов), и дети, получившие инвалидность в связи с заболеванием туберкулезом.
1.1. Целью создания центров является комплексная реабилитация детей из контингентов ПТД, которая включает в себя лечение различных проявлений туберкулезной инфекции, соматических заболеваний, а также психологическую коррекцию, социальную адаптацию и раннюю профессиональную ориентацию. Реабилитационные центры возглавляют работу по организации в данном субъекте Российской Федерации санаторного этапа лечения и реабилитации детей из контингентов ПТД.
1.2. Центр осуществляет следующие функции:
1.2.1. Обследование и комплексная реабилитация детей из контингентов ПТД, нуждающихся в санаторном лечении по фтизиатрическим, соматическим и социальным показаниям.
1.2.2. Проведение детям из контингентов ПТД мероприятий по социальной адаптации и ранней профориентации с учетом особенностей течения туберкулезной инфекции, соматического статуса и психологических характеристик.
1.2.3. Осуществление организационно-методической помощи детским туберкулезным санаторным учреждениям, обеспечение преемственности и последовательности выполнения лечебно-профилактических и реабилитационных мероприятий при переводе детей из одного лечебного противотуберкулезного учреждения в другое.
1.2.4. Обеспечение постоянного функционирования "Школы здоровья", разработка и внедрение мероприятий, направленных на формирование у пациентов ПТД навыков здорового образа жизни.
1.2.5. Проведение научной и педагогической работы, направленной на разработку и внедрение современных методик лечения и реабилитации детей с различными проявлениями туберкулезной инфекции.
1.3. Материально-техническая база.
Реабилитационные центры рекомендуется организовывать на базе республиканских, областных, городских детских туберкулезных санаториев, располагающих современной лечебно-диагностической аппаратурой, достаточным набором помещений и удовлетворительными бытовыми условиями.
Для функционирования центра необходимо:
1.3.1. Наличие специализированных помещений, набора медицинского оборудования и аппаратуры, позволяющих проводить углубленное клиническое, рентгенологическое, лабораторное, функциональное и электрофизиологическое обследование детей.
1.3.2. Наличие специализированных помещений, набора оборудования и аппаратуры, позволяющих проводить полноценную реабилитацию детей.
1.3.3. Наличие помещений и набора оборудования, позволяющих осуществлять качественное проведение учебного процесса по полной программе средней общеобразовательной школы.
1.3.4. Наличие оборудованных игровых комнат, спортплощадок, тренажерного зала.
1.3.5. Наличие благоприятных природно-климатических факторов.
2. Организация работы реабилитационных центров
Главными требованиями к организации работы центра являются:
- комплексность в проведении медицинских, педагогических, психологических реабилитационных мероприятий;
- этапность проведения лечебных и реабилитационных мероприятий.
Программа лечебно-реабилитационных мероприятий и их последовательность формируются отдельно для каждого центра; ее содержание зависит от особенностей контингента детей (возрастных, соматических, социальных, фтизиатрических), материально-технической базы и штатов центра.
2.1. Организационно-методическая помощь детским туберкулезным санаторным учреждениям со стороны реабилитационного центра включает курацию всей санаторной туберкулезной службы данной административной территории. С этой целью сотрудниками центра регулярно проводится анализ эффективности работы других санаторных учреждений. На основании анализа функциональных возможностей конкретных учреждений и характеристик детских контингентов специалисты центра оказывают помощь в разработке и внедрении в данные учреждения комплексных программ лечения и реабилитации детей.
2.2. Работа "Школы здоровья".
Основной целью функционирования "Школы здоровья" является проведение санитарно-просветительной работы среди детей из контингентов ПТД и их родителей (лекции, семинары, практические занятия с отработкой и закреплением навыков здорового образа жизни, наглядная агитация).
2.3. Научно-педагогическая работа.
Центры для реабилитации являются базой для проведения научных исследований, посвященных повышению эффективности лечебно-профилактических и реабилитационных мероприятий в детских туберкулезных санаториях. При этом могут использоваться как фактический материал самого центра, так и сведения, полученные сотрудниками центра в других санаторных учреждениях данной административной территории.
Полученные в ходе научных исследований результаты внедряются в практику в форме методических документов, проведения сотрудниками центра семинаров и лекций для врачей и среднего медицинского персонала санаторных детских учреждений.