Утверждаю
Заместитель
Министра здравоохранения
Российской Федерации
Е.Г.КАМКИН
15 декабря 2020 г.
Согласовано
Главный внештатный
специалист-гериатр
Министерства Здравоохранения
Российской Федерации
О.Н.ТКАЧЕВА
15 декабря 2020 г.
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
ФЕДЕРАЛЬНЫЙ ЦЕНТР КООРДИНАЦИИ ДЕЯТЕЛЬНОСТИ СУБЪЕКТОВ
РОССИЙСКОЙ ФЕДЕРАЦИИ ПО РАЗВИТИЮ ОРГАНИЗАЦИИ ОКАЗАНИЯ
МЕДИЦИНСКОЙ ПОМОЩИ ПО ПРОФИЛЮ "ГЕРИАТРИЯ"
РОССИЙСКАЯ АССОЦИАЦИЯ ГЕРОНТОЛОГОВ И ГЕРИАТРОВ
ОБОСОБЛЕННОЕ СТРУКТУРНОЕ ПОДРАЗДЕЛЕНИЕ РОССИЙСКИЙ
ГЕРОНТОЛОГИЧЕСКИЙ НАУЧНО-КЛИНИЧЕСКИЙ ЦЕНТР
ФГАОУ ВО "РОССИЙСКИЙ НАЦИОНАЛЬНЫЙ ИССЛЕДОВАТЕЛЬСКИЙ
МЕДИЦИНСКИЙ УНИВЕРСИТЕТ ИМЕНИ Н.И. ПИРОГОВА"
КОМПЛЕКС МЕР,
НАПРАВЛЕННЫЙ НА ПРОФИЛАКТИКУ ПАДЕНИЙ И ПЕРЕЛОМОВ
У ЛИЦ ПОЖИЛОГО И СТАРЧЕСКОГО ВОЗРАСТА
МЕТОДИЧЕСКИЕ РЕКОМЕНДАЦИИ
Рабочая группа:
д.м.н., проф. О.Н. Ткачева; д.м.н., проф. Ю.В. Котовская;
к.м.н. А.В. Розанов; к.м.н. И.В. Бабенко; к.м.н. С.П. Свищева; О.В. Аброськина
КОЛЛЕКТИВ АВТОРОВ
Аброськина О.В. - заместитель руководителя Федерального центра координации деятельности субъектов Российской Федерации по развитию организации оказания медицинской помощи по профилю "гериатрия" Минздрава России;
Анфимова Д.С. - методист Федерального центра координации деятельности субъектов Российской Федерации по развитию организации оказания медицинской помощи по профилю "гериатрия" Минздрава России;
Бабенко И.В. - заместитель руководителя Федерального центра координации деятельности субъектов Российской Федерации по развитию организации оказания медицинской помощи по профилю "гериатрия" Минздрава России, научный сотрудник лаборатории общей гериатрии и нейрогериатрии ОСП - Российский геронтологический научно-клинический центр ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, кандидат медицинских наук;
Белая Ж.Е. - заведующая отделением нейроэндокринологии и остеопатий ФГБУ "НМИЦ эндокринологии" Минздрава России, профессор кафедры эндокринологии института высшего и дополнительного профессионального образования, доктор медицинских наук;
Белова К.Ю. - заведующая областным лечебно-диагностическим центром остеопороза ГАУЗ ЯО "Клиническая больница скорой медицинской помощи имени Н.В. Соловьева, доцент кафедры терапии имени профессора Е.Н. Дормидонтова ФГБОУ ВО ЯГМУ Минздрава России, доктор медицинских наук;
Белов М.В. - заведующий 7 травматологическим отделением ГАУЗ ЯО "Клиническая больница скорой медицинской помощи имени Н.В. Соловьева, доцент кафедры травматологии и ортопедии ФГБОУ ВО ЯГМУ Минздрава России, кандидат медицинских наук;
Вергазова Э.К. - заместитель директора Департамента организации медицинской помощи и санаторно-курортного дела Министерства здравоохранения Российской Федерации, кандидат медицинских наук;
Грачева А.С. - начальник отдела специализированной медицинской помощи Департамента организации медицинской помощи и санаторно-курортного дела Министерства здравоохранения Российской Федерации;
Драпкина О.М. - главный внештатный специалист по терапии и общей врачебной практике Минздрава России, директор ФГБУ "НМИЦ ТПМ" Минздрава России член-корреспондент РАН, профессор, доктор медицинских наук;
Дроздова Л.Ю. - главный внештатный специалист по медицинской профилактике Минздрава России, руководитель лаборатории поликлинической терапии ФГБУ "НМИЦ ТПМ" Минздрава России, кандидат медицинских наук;
Дудинская Е.Н. - заведующий лабораторией возрастных метаболических эндокринных нарушений ОСП - Российский геронтологический научно-клинический центр ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, кандидат медицинских наук;
Евстигнеева Л.П. - главный внештатный специалист-ревматолог Министерства здравоохранения Свердловской области, заведующая ревматологическим отделением ГАУЗ СО "Свердловская областная больница N 1", доцент кафедры терапии факультета повышения квалификации и профессиональной переподготовки специалистов ФГБОУ ВО УГМУ Минздрава России, доктор медицинских наук;
Загородний Н.В. - заведующий отделением эндопротезирования N 2 ФГБУ "НМИЦ травматологии и ортопедии имени Н.Н. Приорова" Минздрава России, заведующий кафедрой травматологии и ортопедии ФГАОУ ВО РУДН, профессор кафедры хирургии МГУ им. М.В. Ломоносова, член-корреспондент РАН, профессор, доктор медицинских наук;
Иванова Г.Е. - главный внештатный специалист по медицинской реабилитации Минздрава России, заведующая кафедрой медицинской реабилитации ФДПО ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, профессор, доктор медицинских наук;
Каракулина Е.В. - директор Департамента организации медицинской помощи и санаторно-курортного дела Министерства здравоохранения Российской Федерации, кандидат медицинских наук;
Котовская Ю.В. - заместитель директора по научной работе ОСП - Российский геронтологический научно-клинический центр ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, профессор, доктор медицинских наук;
Лесняк О.М. - президент Российской ассоциации по остеопорозу, профессор кафедры семейной медицины ФГБОУ ВО СЗГМУ им. И.И. Мечникова Минздрава России, доктор медицинских наук;
Мильто А.С. - главный врач ОСП - Российский геронтологический научно-клинический центр ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, доктор медицинских наук;
Мхитарян Э.А. - старший научный сотрудник лаборатории общей гериатрии и нейрогериатрии ОСП - Российский геронтологический научно-клинический центр ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, доцент кафедры болезней старения ФДПО ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, кандидат медицинских наук;
Наумов А.В. - заведующий лабораторией заболеваний костно-мышечной системы ОСП - Российский геронтологический научно-клинический центр ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, профессор кафедры болезней старения ФДПО ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, доцент, доктор медицинских наук;
Розанов А.В. - руководитель Федерального центра координации деятельности субъектов Российской Федерации по развитию организации оказания медицинской помощи по профилю "гериатрия" Минздрава России, кандидат медицинских наук;
Ротштейн В.Г. - руководитель отделения ФГБНУ НЦПЗ Рособрнауки России, профессор доктор медицинских наук;
Рунихина Н.К. - заместитель директора по гериатрической работе ОСП - Российский геронтологический научно-клинический центр ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, профессор кафедры болезней старения ФДПО ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, доктор медицинских наук;
Свищева С.П. - заместитель руководителя Федерального центра координации деятельности субъектов Российской Федерации по развитию организации оказания медицинской помощи по профилю "гериатрия" Минздрава России, кандидат медицинских наук;
Ткачева О.Н. - главный внештатный специалист-гериатр Минздрава России, директор ОСП - Российский геронтологический научно-клинический центр ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, заведующий кафедрой болезней старения ФДПО ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, профессор, доктор медицинских наук;
Фарба Л.Я. - врач-травматолог-ортопед ГБУЗ "Городская клиническая больница N 13 Департамента здравоохранения города Москвы";
Ховасова Н.О. - старший научный сотрудник лаборатории заболеваний костно-мышечной системы ОСП - Российский геронтологический научно-клинический центр ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, доцент кафедры болезней старения ФДПО ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, кандидат медицинских наук.
ТЕРМИНЫ И СОКРАЩЕНИЯ
Автономность - независимость от посторонней помощи и способность самостоятельно принимать решения.
Гериатрический синдром - многофакторное возраст-ассоциированное клиническое состояние, ухудшающее качество жизни, повышающее риск неблагоприятных исходов (смерти, зависимости от посторонней помощи) и функциональных нарушений. В отличие от традиционного клинического синдрома, гериатрический синдром не является проявлением одного конкретного заболевания, а отражает комплекс изменений в нескольких системах организма. Возникновение одного гериатрического синдрома повышает риск развития других гериатрических синдромов.
Долговременный уход (ДУ) - комплексное оказание гражданам, имеющим стойкие ограничения жизнедеятельности, приводящие к зависимости от посторонней помощи, социальных, медицинских, образовательных услуг, услуг в сфере культуры, спорта и помощи в трудоустройстве, направленное на компенсацию ограничений жизнедеятельности, связанных с возрастными изменениями или проявлением заболеваний, при условии сохранения самостоятельности и уменьшения зависимости от посторонней помощи таких граждан.
Комплекс мер - Комплекс мер, направленный на профилактику падений и переломов у лиц пожилого и старческого возраста.
Комплексная гериатрическая оценка (КГО) - многомерный междисциплинарный диагностический процесс, включающий оценку физического и психоэмоционального статуса, функциональных возможностей, выявление социальных проблем граждан пожилого и старческого возрастов, с целью разработки плана лечения и наблюдения, направленного на восстановление или поддержание уровня его функциональной активности.
Медицинская помощь - комплекс мероприятий, направленных на подержание и (или) восстановление здоровья и включающих в себя предоставление медицинских услуг. Медицинская помощь оказывается медицинскими организациями по видам медицинской помощи, в соответствии с порядками и стандартами оказания медицинской помощи статья 32 Федерального закона N 323-ФЗ.
Пожилой возраст - 60 - 74 года.
Система долговременного ухода (СДУ) - основанная на межведомственном взаимодействии комплексная система организации и предоставления гражданам, имеющим стойкие ограничения жизнедеятельности, приводящие к зависимости от посторонней помощи, долговременного ухода.
Старческий возраст - 75 лет и старше (для удобства изложения включен возраст долгожителей).
Старческая астения - гериатрический синдром, характеризующийся возраст-ассоциированным снижением физиологического резерва и функций многих систем организма, приводящий к повышенной уязвимости с высоким риском развития неблагоприятных исходов для здоровья, потери автономности и смерти. Синдром старческой астении тесно связан с другими гериатрическими синдромами и с полиморбидностью.
Федеральный проект - Федеральный проект "Разработка и реализация программы системной поддержки и повышения качества жизни граждан старшего поколения "Старшее поколение" национального проекта "Демография".
ОБЩИЕ ПОЛОЖЕНИЯ
Федеральный проект "Разработка и реализация программы системной поддержки и повышения качества жизни граждан пожилого и старческого возраста "Старшее поколение" (далее - Федеральный проект) направлен на достижение цели национального проекта "Демография" по увеличению ожидаемой продолжительности здоровой жизни до 67 лет, а также на достижение национальной цели по росту ожидаемой продолжительности жизни до 78 лет к 2024 году.
Падения и переломы являются ключевыми гериатрическим синдромами, значительно ухудшающими качество жизни и прогноз автономности людей пожилого и старческого возраста. Профилактика падений и переломов у лиц пожилого и старческого возраста является стратегической задачей для обеспечения здорового старения, сохранения качества жизни пожилого человека и его независимости от посторонней помощи, а также сокращения экономических затрат на здравоохранение и социальную поддержку. Для решения этой задачи разработан комплекс мер, направленных на профилактику падений и переломов у лиц пожилого и старческого возраста (далее - комплекс мер). Поэтапное внедрение комплекса мер во всех субъектах Российской Федерации является ключевым этапом реализации Федерального проекта.
Данные методические рекомендации систематизируют информацию по вопросам организации оказания медицинской помощи с целью реализации комплекса мер в соответствии с действующим Федеральным законодательством в сфере охраны здоровья.
Общие положения:
1. Внедрение комплекса мер является мероприятием Федерального проекта "Разработка и реализация программы системной поддержки и повышения качества жизни граждан старшего поколения "Старшее поколение" национального проекта "Демография". Характеристики результата, сроки реализации и контрольные точки мероприятий по внедрению комплекса мер определены паспортом Федерального проекта.
2. Ответственными исполнителями по реализации комплекса мер являются Министерство здравоохранения Российской Федерации и органы исполнительной власти субъектов Российской Федерации.
3. В целях обеспечения реализации комплекса мер, органам исполнительной власти в сфере охраны здоровья необходимо утвердить Положение, основанное на основных пунктах данных методических рекомендаций. В Положении должно быть предусмотрено внедрение регламентов по профилактике падений и переломов в деятельность всех медицинских организаций, оказывающих помощь взрослому населению.
4. Ответственными за результат реализации комплекса мер являются:
- на федеральном уровне - Заместитель министра здравоохранения Российской Федерации Е.Г. Камкин, Департамент организации медицинской помощи и санаторно-курортного дела, Федеральный центр координации деятельности субъектов Российской Федерации по развитию организации оказания медицинской помощи по профилю "гериатрия";
- в субъекте Российской Федерации - органы исполнительной власти в сфере охраны здоровья, главный внештатный специалист гериатр и главный внештатный специалист травматолог-ортопед. Гериатрический центр, в зависимости от структуры и формы организации, может являться клиническим центром по профильным нозологиям или организовывать маршрутизацию пациентов в медицинские организации, имеющие соответствующие возможности для диагностики и лечения. Главный внештатный специалист-гериатр представляет отчетность о реализации комплекса мер в установленном порядке.
5. С целью разработки нормативно-правовой документации реализации комплекса мер в каждом субъекте Российской Федерации рекомендуется создать межведомственную и междисциплинарную рабочую группу, включающую представителей органов исполнительной власти в сфере охраны здоровья и в сфере социальной защиты населения, главных специалистов по гериатрии, травматологии-ортопедии, анестезиологии-реаниматологии, терапии и общей врачебной практике, медицинской профилактике, ревматологии, эндокринологии, медицинской реабилитации, скорой медицинской помощи.
6. Комплекс мер во всех субъектах Российской Федерации внедряется в соответствии с планом реализации мероприятий Федерального проекта в 3 этапа:
- Первый этап (2019 - 2021 гг.) - внедрение комплекса мер в 7 пилотных регионах: Пермский край, Республика Башкортостан, Самарская область, Белгородская область, Воронежская область, Калужская область, Волгоградская область;
- Второй этап (2022 г.) - внедрение комплекса мер в 17 пилотных регионах, отобранных в 2021 году;
- Третий этап (2023 г.) - внедрение комплекса мер в 27 пилотных регионах, отобранных в 2022 году;
- Четвертый этап (2024 - 2030 гг.) - внедрение комплекса мер во всех медицинских организациях 85 субъектов Российской Федерации.
7. Медицинской помощь, предусмотренная в комплексе мер, должна оказываться в рамках территориальной программы государственных гарантий бесплатного оказания гражданам медицинской помощи, а порядок, условия предоставления и объем медицинской помощи должны быть учтены при ее формировании.
8. Органам исполнительной власти в сфере охраны здоровья субъекта Российской Федерации необходимо принять исчерпывающие меры по обеспечению пациентов пожилого и старческого возраста лекарственными препаратами и изделиями медицинского назначения, предусмотренными соответствующими клиническими рекомендациями и стандартами медицинской помощи.
По решению врачебной комиссии допускается назначение и применение лекарственных препаратов и изделий медицинского назначения, не входящих в соответствующий стандарт медицинской помощи, а также по торговым наименованиям в случае наличия медицинских показаний (индивидуальная непереносимость, по жизненным показаниям).
9. Оказание долговременной медицинской и социальной помощи и ухода при реализации комплекса мер должно осуществляться в рамках межведомственного взаимодействия органов исполнительной власти в сфере охраны здоровья граждан и в сфере социальной защиты населения. Контроль и оценка результатов межведомственного взаимодействия осуществляются уполномоченным органом в сфере охраны здоровья граждан субъекта Российской Федерации и уполномоченным органом социальной защиты субъекта Российской Федерации.
10. Основными индикаторами эффективности при реализации Комплекса мер служат критерии оценки качества организации медицинской помощи в соответствии с требованиями Методических рекомендаций по внедрению системы контроля качества медицинской помощи на основе клинических рекомендаций и критериев оценки качества медицинской помощи в краевых, республиканских, областных, окружных медицинских организациях субъектов Российской Федерации (разработаны ФГБУ "ЦЭККМП" Минздрава России").
ЧАСТЬ 1. ИНФОРМАЦИОННО-КОММУНИКАТИВНЫЕ МЕРОПРИЯТИЯ
Реализация комплекса мер предполагает информационно-коммуникативные и образовательные мероприятия для населения по проблеме профилактики падений и переломов.
Мероприятия должны проводиться с учетом контекста и специфики конкретной аудитории с использованием ресурсов медицинских учреждений, социальных служб, общественных организаций, государственных структур, средств массовой информации.
Цель - распространение достоверных знаний о проблемах падений и переломов, а также информирование о необходимости своевременных действий, направленных на профилактику и лечение.
Мероприятия включают:
- размещение информационных стендов по проблемам падений и переломов в медицинских организациях, учреждениях социальной защиты населения, органах исполнительной власти субъектов Российской Федерации в сфере охраны здоровья граждан и в сфере социальной защиты населения. При наличии возможностей эти материалы могут демонстрироваться на электронных мониторах;
- предоставление печатных материалов по профилактике и раннему выявлению риска падений и переломов самими людьми пожилого и старческого возраста, их родственникам, ухаживающим лицам, социальными работниками;
- организацию и проведение школ для пациентов и членов их семей/ухаживающих лиц, для социальных работников на базе медицинских и социальных учреждений;
- организацию национальных и местных информационных кампаний в области общественного здравоохранения при участии общественных организаций, государственных структур, средств массовой информации, крупных интернет-порталов.
ЧАСТЬ 2. АЛГОРИТМ СКРИНИНГА РИСКА ПАДЕНИЙ,
ПЕРЕЛОМОВ И МАРШРУТИЗАЦИИ ПАЦИЕНТОВ
Скрининг риска падений, переломов и старческой астении у лиц 65 лет и старше осуществляется при проведении профилактических осмотров и диспансеризации путем анализа ответов пациентов на вопросы анкеты диспансеризации для граждан 65 лет и старше и дополнительной анкеты диспансеризации граждан 65 лет и старше (Приложение 1, 2).
Передача информации и маршрутизация пациентов с высоким риском падений и переломов осуществляются в вертикально-интегрированной медицинской информационной системе (ВИ МИС) по направлению "Профилактическая медицинская помощь (диспансеризация, диспансерное наблюдение, профилактические осмотры)".
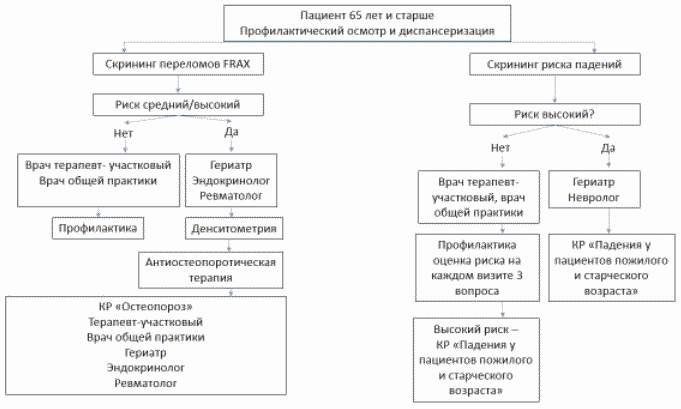
Риск падений
1. Положительный ответ на вопрос анкеты для граждан 65 лет и старше, заполняемой при диспансеризации "Были ли у Вас случаи падений за последний год?" свидетельствует о наличии риска падения. Пациент направляется в рамках 2 этапа диспансеризации на осмотр (консультацию) врача-невролога, при проведении углубленного профилактического консультирования учитывается наличие данного фактора риска. При сочетании риска падений с синдромом старческой астении пациент направляется к врачу-гериатру.
2. Для углубленного скрининга риска падений используются следующие вопросы дополнительной анкеты диспансеризации для граждан 65 лет и старше:
1) Были ли у Вас случаи падений за последний год? (ответ "Да" = 2 балла)
2) Используете ли вы (или Вам советовали использовать) трость или ходунки для безопасного передвижения? (ответ "Да" = 2 балла)
3) Чувствуете ли Вы неустойчивость, когда идете? (ответ "Да" = 1 балл)
4) Вы опираетесь на мебель при передвижении по дому? (ответ "Да" = 1 балл)
5) Боитесь ли Вы упасть? (ответ "Да" = 1 балл)
6) Вам необходимо опираться на руки, чтобы встать со стула? (ответ "Да" = 1 балл)
7) Вам трудно подняться на бордюр? (ответ "Да" = 1 балл)
8) У Вас часто возникает потребность срочно посетить туалет для мочеиспускания? (ответ "Да" = 1 балл)
9) Ваши ноги утратили чувствительность? (ответ "Да" = 1 балл)
10) Вы принимаете лекарства, которые вызывают головокружению или заставляют Вас чувствовать себя более усталым(ой), чем обычно? (ответ "Да" = 1 балл)
3. Сумма баллов 4 и более указывает на высокий риск падений.
4. Пациент с высоким риском падений направляется на консультацию к врачу-гериатру или врачу-неврологу для проведения многофакторной оценки риска падений и разработки индивидуального плана профилактики падений согласно действующим клиническим рекомендациям "Падения у пациентов пожилого и старческого возраста".
5. При сочетании высокого риска падений с синдромом старческой астении, диспансерное наблюдение пациента осуществляет врач-гериатр.
6. Пациенту с низким риском падений проводится профилактическое консультирование по профилактике падений - по физической активности, питанию, организации безопасного быта. При выявлении снижения зрения, слуха, недержания мочи по данным анкетирования пациент направляется к соответствующим специалистам для коррекции указанных факторов риска падений.
7. Пациент с низким риском падений наблюдается врачом общей практики/врачом терапевтом участковым, который оценивает риск падений при каждом визите пациента путем получения ответа на вопросы:
- Были ли у Вас в течение последнего года травмы, связанные с падением, или падения без травм?
- Чувствуете ли Вы неустойчивость, когда встаете или идете?
- Боитесь ли Вы упасть?
При появлении положительного ответа хотя бы на 1 из 3 вопросов, врач общей практики/врач терапевт участковый проводит диагностическое обследование согласно клиническим рекомендациям "Падения у пациентов пожилого и старческого возраста".
Риск остеопоротических переломов
1. Положительный ответ на вопрос анкеты для граждан 65 лет и старше, заполняемой при диспансеризации "Были ли у Вас переломы позвонков, шейки бедра, шейки плечевой кости или два и более перелома (в том числе, разных костей и в разное время)" свидетельствует о наличии остеопороза и высокого риска остеопоротического перелома. Пациент направляется к врачу-гериатру, или врачу-эндокринологу, или врачу-ревматологу для дальнейшего обследования и назначения антиостеопоротической терапии.
2. У всех пациентов 65 лет и старше оценивается 10-летний риск переломов по алгоритму FRAX (приложение 3) с целью стратификации по риску переломов и определения показаний для назначения антиостеопоротической терапии (для российской популяции: https://www.sheffield.ac.uk/FRAX/tool.aspx?lang=rs). Для алгоритма FRAX используется следующая информация, полученная при физическом исследовании и дополнительном анкетировании для граждан 65 лет и старше:
- Возраст
- Пол
- Вес
- Рост
- Анамнез предшествующего перелома
- Анамнез перелома бедра у родителей
- Курение в настоящее время
- Прием глюкокортикостероидов
- Анамнез ревматоидного артрита
- Анамнез вторичного остеопороза
- Употребление алкоголя 3 и более единиц в день
3. При профилактическом консультировании пациентов с низким риском перелома необходимо учесть риск падений и другие факторы риска остеопоротических переломов.
4. Если риск остеопоротического перелома высокий (положительный ответ на вопрос или результат оценки по алгоритму FRAX) или средний (по FRAX), пациент направляется к врачу-гериатру или врачу-эндокринологу, или врачу-ревматологу для дальнейшего обследования, включая рентгеновскую денситометрию, и назначения антиостеопоротической терапии. Пациенту со средним риском перелома по FRAX должна быть выполнена денситометрия и перерасчет риска с учетом минеральной плотности кости.
5. Если у пациента с высоким риском переломов нет других показаний для наблюдения врачом-специалистом (например, старческой астении, являющейся показанием для диспансерного наблюдения врачом-гериатром), дальнейшее наблюдение пациента проводит врач общей практики/врач терапевт участковый, который проводит и мониторирует эффективность и безопасность антиостеопоротической терапии.
Рис. 1. Алгоритм скрининга риска падений,
переломов и маршрутизации пациентов.
ЧАСТЬ 3. КОМПЛЕКС МЕР ПО ПРОФИЛАКТИКЕ ПАДЕНИЙ И ПЕРЕЛОМОВ
У ЛИЦ ПОЖИЛОГО И СТАРЧЕСКОГО ВОЗРАСТА
Введение
Падение - происшествие, при котором человек внезапно оказывается на земле или на другой низкой поверхности, за исключением случаев, являющихся следствием нанесенного удара, потери сознания, внезапного паралича или эпилептического припадка.
Падения в пожилом возрасте - многофакторный синдром, в основе патогенеза которого лежит сложное взаимодействие внутренних (физические, сенсорные и когнитивные изменения, связанные со старением, другие медицинские проблемы) и внешних причин, включающих в том числе окружающую среду, не адаптированную для стареющего населения. Падения не должны игнорироваться и восприниматься как "норма" в пожилом возрасте.
По оценкам Всемирной организации здравоохранения треть всех людей старше 65 лет падают ежегодно, более половины из них - повторно. Распространенность синдрома падений увеличивается с возрастом от 30% у пациентов 65 лет до 50% среди 80 лет и старше. Примерно 10 - 15% падений приводят к серьезным повреждениям, таким как травмы головы или перелом бедра, 20 - 30% получают повреждения, приводящие к снижению мобильности и функционального статуса. Последствия падений являются пятой по распространенности причиной смерти пожилых людей.
Переломы проксимального отдела бедра являются тяжелым, угрожающим жизни повреждением, имеющим огромные социальные и экономические последствия. Летальность доходит до 40% после перелома проксимального отдела бедренной кости, среди выживших через год 64% пациентов не выходят из дома, при этом половина из них прикована к постели. Правильно организованная медицинская помощь позволяет значительно снизить летальность пациентов, получивших данный перелом, что, в свою очередь, в короткие сроки приводит к увеличению средней продолжительности жизни населения. Расчеты экспертов показывают, что внедрение международных принципов лечения пациентов с переломами проксимального отдела бедра (хирургическое лечение в течение 48 часов с последующим ведением и реабилитацией мультидисциплинарной командой) сохранит 30 000 жизней ежегодно, приведет к снижению коэффициента смертности населения старше трудоспособного возраста на 2,0% и увеличению ожидаемой продолжительности жизни при рождении на 0,16 года.
Необходима актуализация образовательных программ для медицинских работников разных уровней и специальностей, вовлеченных в оказание медицинской помощи пациентам старших возрастных групп, с введением модулей по оценке риска падений и профилактике падений и переломов.
Необходимо повышение информированности социальных работников, лиц, осуществляющих уход, сотрудников системы долговременного ухода по проблеме падений, их целенаправленная подготовка по оценке и коррекции риска падений при контакте с получателями социальных услуг старшего возраста непосредственно в условиях проживания.
Медицинская и социальная помощь при реализации Комплекса мер оказывается в соответствии с рядом нормативно-правовыми документами (Приложение 2).
Медицинская помощь пациентам пожилого и старческого возраста при реализации данной части комплекса мер основана на актуальных клинических рекомендациях, разработанных общественными профессиональными сообществами:
- "Старческая астения";
- "Падения у лиц пожилого и старческого возраста";
- "Остеопороз";
- "Патологические переломы, осложняющие остеопороз";
- "Переломы проксимального отдела бедренной кости".
Информационно-коммуникативные мероприятия, создание условий
для профилактики падений и переломов в пожилом возрасте
|
Меры
|
Задачи
|
Кто осуществляет
|
|
Информационно-просветительские и образовательные мероприятия
|
Просвещение населения по проблеме падений у людей старших возрастных групп;
Формирование отношения к падениям не как к "обычному" происшествию, связанному со старением, а как к фактору, представляющего угрозу жизни пожилого человека, снижающего его качество жизни и приводящему к утрате автономности, повышающему затраты на здравоохранение и социальную помощь;
Формирование представления о падениях у пожилых как о событии, которое можно и нужно предотвращать.
|
|
|
Медицинские организации
|
||
|
Социальные службы
|
||
|
Общественные организации
|
||
|
Государственные структуры
|
||
|
Средства массовой информации
|
||
|
Выявление риска падений и переломов
|
Настороженность к падениям с и без травм;
Самооценка риска падений/скрининг риска падений с использованием опросников, не требующих профессиональной подготовки (опросник для самооценки риска падений).
|
|
|
Члены семьи
|
||
|
Работники организаций социального обслуживания
|
||
|
Обеспечение доступной и безопасной окружающей среды и повышение безопасности условий проживания
|
Реализация комплекса мер по обеспечению доступной и безопасной среды, в том числе, в соответствии с программой "Доступная среда" (утверждена постановлением правительства Российской Федерации от 01.12.2015 N 1297 "Об утверждении государственной программы Российской Федерации "Доступная среда" на 2011 - 2020 годы").
|
Органы исполнительной власти субъекта Российской Федерации
|
|
Формирование здорового образа жизни и создание условий для физической активности граждан старшего возраста
|
Создание условий для здорового образа жизни и физической активности пожилых людей, реализация мер, направленных на повышение доступности занятий физической активностью граждан пожилого возраста, в том числе, в соответствии с планом мероприятий Федерального проекта "Разработка и реализация программы системной поддержки и повышения качества жизни граждан старшего поколения "Старшее поколение" национального проекта "Демография".
|
Органы исполнительной власти субъекта Российской Федерации
|
|
Повышение обеспеченности лиц пожилого и старческого возраста средствами адаптации к окружающей среде и малой реабилитации
|
Создание ресурсных центров для предоставления средств адаптации/реабилитации для граждан пожилого и старческого возраста;
Развитие регионального производства средств малой реабилитации, ортопедической обуви и ортопедических приспособлений.
|
Органы исполнительной власти субъекта Российской Федерации
|
Организация инфраструктуры медицинской и социальной помощи
пациентам пожилого и старческого возраста при реализации
комплекса мер в части профилактики падений и переломов
|
Структура
|
Задачи
|
|
Первичная медико-санитарная помощь
|
|
|
Кабинеты и отделения медицинской профилактики
|
Скрининг старческой астении
Скрининг риска падений и переломов
Выявление и коррекция факторов риска
падений и переломов
|
|
Кабинеты терапевта, врача общей практики
|
Профилактическое консультирование по снижению риска падений и переломов
Диспансерное наблюдение пациентов с первичным остеопорозом
Наблюдение за пациентами и их маршрутизация к врачам-специалистам
|
|
Первичная специализированная медико-санитарная помощь
|
|
|
Гериатрический кабинет и кабинеты врачей-специалистов (ревматолога, эндокринолога) во взаимодействии с другими службами поликлиники/гериатрического центра <*>
|
Профилактика падений и остеопоротических переломов
Диагностика и лечение остеопороза
Взаимодействие с социальными службами
Организация школ для пациентов и членов их семей/ухаживающих лиц
|
|
Центр профилактики остеопороза <*>, <**>
|
Денситометрия <***>
|
|
Специализированная, в том числе высокотехнологичная медицинская помощь
|
|
|
Гериатрическое отделение и другие отделения стационара, где осуществляется консультация врача-гериатра или другого специалиста, обладающего навыками оказания помощи пациентам с риском падений и переломов
|
Обеспечить консультацию врача-специалиста с целью профилактики падений и переломов.
|
|
Отделение травматологии и ортопедии
|
Обеспечить выполнение хирургического вмешательства у пациентов с переломом проксимального отдела бедренной кости в течение 48 ч после установления диагноза при отсутствии абсолютных противопоказаний
Обеспечить ведение пациента с переломом проксимального отдела бедра мультидисциплинарной командой
Организация перевода пациентов в реабилитационные отделения по принципу стационар-стационар с целью исключения выписки пациентов домой в ранние сроки после хирургического вмешательства по поводу перелома проксимального отдела бедренной кости
Организация работы координатора службы профилактики повторных переломов
|
|
Отделение реабилитации
|
Обеспечить реабилитацию пациентов, перенесших переломы, и пациентов после хирургического лечения перелома проксимального отдела бедренной кости
|
|
Долговременная медицинская и социальная помощь и уход
|
|
|
На дому
Стационарное учреждение социального обслуживания
Отделения сестринского ухода
Отделения паллиативной помощи
|
Выявлении и социальное сопровождение/уход за пациентами с высоким риском падений и переломами
Реализации мероприятий Федерального проекта "Старшее поколение" по созданию Системы долговременного ухода
|
--------------------------------
<*> Рекомендуется оснащение гериатрического центра, центра профилактики остеопороза двух-энергетическим рентгеновским денситометром или обеспечение взаимодействия с медицинскими организациями, обладающими возможностью проведения двух-энергетической рентгеновской денситометрии.
<**> Организация работы регулируется Приказом Минздрава России от 11 августа 1997 г. N 239 "Об организации центров профилактики остеопороза".
<***> Организация работы регулируется Приказом Минздрава России от 9 июня 2020 г. N 560н "Об утверждении Правил проведения рентгенологических исследований".
Организация помощи пациентам с переломом
проксимального отдела бедра
Организация помощи пациентам пожилого и старческого возраста с остеопоротическими низкоэнергетическими переломами проксимального отдела бедра в рамках реализации комплекса мер должна обеспечить своевременную идентификацию падений, максимально раннюю диагностику переломов, внедрение оптимальной маршрутизации для их лечения на основе междисциплинарного взаимодействия между службами скорой и неотложной помощи, травматологической, гериатрической и реабилитационными службами и межведомственного взаимодействия медицинских и социальных служб. С этой целью органы исполнительной власти в сфере охраны здоровья субъекта Российской Федерации утверждают Приказ "Об организации оказания медицинской помощи пациентам пожилого и старческого возраста с переломами проксимального отдела бедра", содержащий:
- Обязательный порядок госпитализации пациентов с диагнозом "перелом проксимального отдела бедра".
- Схему маршрутизации при оказании специализированной, в том числе высокотехнологичной, медицинской помощи пациентам пожилого и старческого возраста с переломом проксимального отдела бедра (рис. 2).
- Перечень травматологических центров, оказывающих специализированную медицинскую помощь по профилю "травматология и ортопедия".
- Сроки и объем обследований в медицинских организациях, оказывающих специализированную медицинскую помощь по профилю "травматология и ортопедия".
- Организацию круглосуточного обследования пациентов с переломом проксимального отдела бедра в условиях профильного стационара.
- Меры по обеспечению хирургического лечения пациентов с переломом проксимального отдела бедра не позже двух суток (48 часов) с момента установления диагноза.
- Меры по обеспечению необходимого количества имплантируемых изделий медицинского назначения для хирургического лечения переломов проксимального отдела бедра.
- Кадровое обеспечение для терапевтического ведения и реабилитации пациентов с переломом проксимального отдела бедра в условиях специализированного травматологического отделения.
- Организацию перевода пациентов после хирургического вмешательства по поводу перелома проксимального отдела бедра по принципу стационар-стационар с целью проведения II этапа медицинской реабилитации.
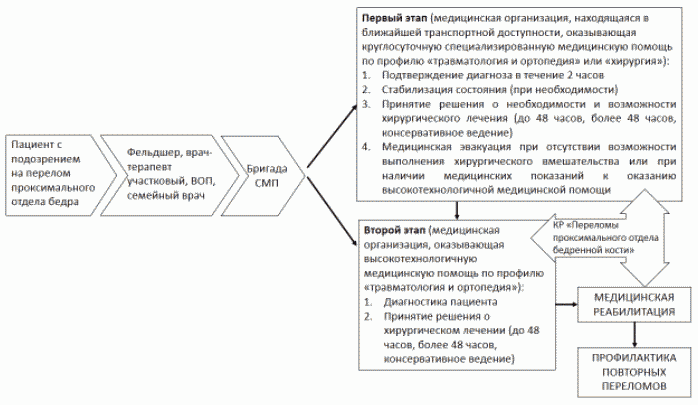
Рис. 2. Схема маршрутизации при оказании специализированной, в том числе высокотехнологичной, медицинской помощи пациентам пожилого и старческого возраста с переломом проксимального отдела бедра.
Ранняя диагностика переломов
проксимального отдела бедра и маршрутизация пациентов
с переломом проксимального отдела бедра
- Врач общей практики/врач-терапевт участковый/фельдшер при вызове к пациенту с подозрением на перелом проксимального отдела бедра в случае выявления хотя бы одного диагностического критерия устанавливает предварительный диагноз "перелом проксимального отдела бедра" и в обязательном порядке вызывает бригаду скорой медицинской помощи.
- Бригада скорой медицинской помощи при вызове к пациенту с подозрением на перелом проксимального отдела бедра после оценки диагностических критериев перелома обеспечивает транспортировку пациентов в медицинское учреждение, оказывающее специализированную медицинскую помощь пациентам пожилого и старческого возраста по профилю "травматология и ортопедия", согласно утвержденной в регионе схеме маршрутизации при оказании специализированной, в том числе высокотехнологичной, медицинской помощи пациентам пожилого и старческого возраста с переломом проксимального отдела бедра.
- Перелом проксимального отдела бедра у пожилого человека является абсолютным показанием для госпитализации. Пациенту с переломом проксимального отдела бедра не может быть отказано в госпитализации. Причина отказа пациента от стационарного лечения должна быть зафиксирована в медицинской документации с личной подписью пациента и отражена в форме статистического учета.
- Маршрутизация пациента осуществляется в травматологический центр, согласно утвержденной в регионе схеме маршрутизации при оказании специализированной, в том числе высокотехнологичной, медицинской помощи пациентам пожилого и старческого возраста с переломом проксимального отдела бедра.
- Первый этап маршрутизации - бригада скорой медицинской помощи доставляет пациентов с переломом проксимального отдела бедра в медицинскую организацию, находящуюся в ближайшей транспортной доступности, оказывающую круглосуточную специализированную медицинскую помощь по профилю "травматология и ортопедия" или "хирургия" в отделение травматологии и ортопедии или хирургическое отделение, имеющее в своем составе травматолого-ортопедические койки.
- Второй этап маршрутизации - при отсутствии возможности выполнения хирургического вмешательства по поводу перелома проксимального отдела бедра или при наличии медицинских показаний к оказанию высокотехнологичной медицинской помощи пациент с переломом проксимального отдела бедра должен быть переведен в установленные сроки в травматологический центр - медицинскую организацию, оказывающую специализированную, в том числе высокотехнологичную медицинскую помощь, по профилю "травматология и ортопедия".
- С учетом особенностей конкретных субъектов (площадь, транспортная доступность, количество травматологических центров) возможна организация одноэтапной схемы маршрутизации пациента с подозрением на перелом проксимального отдела бедра непосредственно в медицинскую организацию, оказывающую высокотехнологичную медицинскую помощь по профилю "травматология и ортопедия".
- В регионах с низкой плотностью населения и ограниченной транспортной доступностью медицинских организаций, оказывающих круглосуточную специализированную медицинскую помощь по профилю "травматология и ортопедия" или "хирургия", пациенты с переломом проксимального отдела бедра могут доставляться в ближайшие медицинские организации, имеющие в своей структуре реанимационные койки, хирургические койки и отделение лучевой диагностики. Медицинская организация осуществляет верификацию диагноза в течение 2 часов и организует дальнейший его перевод при отсутствии медицинских противопоказаний к транспортировке, согласно утвержденной в регионе схеме маршрутизации при оказании специализированной, в том числе высокотехнологичной, медицинской помощи пациентам пожилого и старческого возраста с переломом проксимального отдела бедра.
Медицинская помощь на первом этапе маршрутизации:
- При доставке бригадой скорой медицинской помощи пациента с подозрением на перелом проксимального отдела бедра медицинская организация осуществляет верификацию диагноза в течение 2 часов.
- Пациенты с переломом проксимального отдела бедра подлежат хирургическому лечению не позже двух суток (48 часов) с момента установления диагноза. Исключения составляют пациенты с абсолютными противопоказаниями к срочному оперативному вмешательству.
- Решение об отказе от оперативного вмешательства в обязательном порядке должно быть оформлено мультидисциплинарным консилиумом.
- Подготовка пациента к операции и послеоперационное наблюдение осуществляется мультидисциплинарной командой, которая включает травматолога-ортопеда, анестезиолога-реаниматолога, гериатра (или терапевта), при необходимости - врачей других специальностей.
- Выбор метода хирургического лечения осуществляется в соответствии с действующими клиническими рекомендациями.
- При наличии абсолютных противопоказаний к срочному оперативному вмешательству пациент проходит лечение в профильном отделении с последующей оценкой возможности планового хирургического вмешательства мультидисциплинарной командой.
- При отсутствии возможности выполнения хирургического вмешательства по поводу перелома проксимального отдела бедра, при наличии медицинских показаний к оказанию высокотехнологичной медицинской помощи осуществляется консультация с травматологическим центром, оказывающим высокотехнологичную медицинскую помощь по профилю "травматология и ортопедия", определяется возможность транспортировки, медицинской эвакуации пациента согласно схеме маршрутизации, утвержденной в регионе.
- При наличии противопоказаний к медицинской эвакуации состояние пациента должно быть стабилизировано с последующими консультациями с травматологическим центром, оказывающим высокотехнологичную медицинскую помощь по профилю "травматология и ортопедия", для определения дальнейшей тактики лечения.
Медицинская помощь на втором этапе маршрутизации:
- При поступлении пациента в травматологический центр, оказывающий высокотехнологичную медицинскую помощь по профилю "травматология и ортопедия" проводятся необходимые диагностические исследования. Обследование и постановка диагноза должны осуществляться в течение 2 часов с момента поступления пациента.
- Дополнительные или повторные исследования проводятся строго по показаниям. Исследования не должны удлинять время предоперационной подготовки. Травматологический центр должен иметь возможность осуществлять спектр обязательных обследований круглосуточно.
- Пациенты с переломом проксимального отдела бедра подлежат хирургическому лечению не позже двух суток (48 часов) с момента установления диагноза. Исключения составляют пациенты с абсолютными противопоказаниями к срочному оперативному вмешательству.
- Решение об отказе от оперативного вмешательства в обязательном порядке должно быть оформлено мультидисциплинарным консилиумом.
- Подготовка пациента к операции и послеоперационное наблюдение осуществляется мультидисциплинарной командой, которая включает травматолога-ортопеда, анестезиолога-реаниматолога, гериатра (или терапевта), при необходимости - врачей других специальностей.
- Выбор метода хирургического лечения осуществляется в соответствии с действующими клиническими рекомендациями.
- При наличии абсолютных противопоказаний к срочному оперативному вмешательству пациент проходит лечение в профильном отделении с последующей оценкой возможности планового хирургического вмешательства мультидисциплинарной командой.
Ведение пациента в послеоперационном периоде
- В послеоперационном периоде пациенты должны наблюдаться мультидисциплинарной командой, включающей врача-гериатра или терапевта.
- Мобилизация пациента начинается в течение 24 часов после оперативного вмешательства при отсутствии противопоказаний.
- Перевод пациента из отделения реанимации и интенсивной терапии должен осуществляться на 1 - 2 сутки после операции при стабилизации состояния.
- Выписка пациента в реабилитационный центр может осуществляться на 5 - 7 день после операции. При отсутствии такой возможности, выписка пациента производится после снятия послеоперационных швов на 12 - 14 день после операции. Основным критерием для выписки может считаться активизация пациента в пределах палаты с опорой на "ходунки".
Всем пациентам после выписки показана консультация врача, имеющего специальные знания по профилактике падений и повторных переломов, лечению остеопороза. Для эффективного предупреждения повторных переломов пациенту после выписки должна быть обеспечена маршрутизации к данному специалисту.
Профилактика повторных переломов
После возникновения низкоэнергетического перелома у всех людей в возрасте 50 лет и старше риск последующих переломов увеличивается в 2 - 3 раза. До 80% повторных переломов возникают в течение первого года после индексного перелома, с течением времени риск последующего перелома снижается (в течение первого года относительный риск составляет 5,3, через 2 - 5 лет - 2,8 и через 6 - 10 лет - 1,4), что приводит к увеличению летальности лиц пожилого и старческого возраста.
Наиболее типичными переломами вследствие остеопороза считаются переломы проксимального отдела бедренной кости, лучевой кости и переломы тел позвонков, но также распространены переломы других крупных костей скелета (таза, ребер, грудины, голени, плечевой кости и т.д.)
Международный опыт показывает, что организация профилактики повторных переломов, как системы, в центре которой стоит координатор, является наиболее эффективной моделью предупреждения повторных переломов. Системный подход, лежащий в основе ее функционирования, позволяет обеспечить преемственность ведения пациентов с низкоэнергетическими переломами, эффективное использования мер немедикаментозной и медикаментозной профилактики повторных переломов, а также реабилитации, что может привести к снижению числа переломов, уменьшению затрат в здравоохранении и повышению качества жизни пациентов. Расчетное снижения риска повторных переломов по сравнению с ожидаемым составляет до 40%, снижение смертности в течение года после перелома - на 16%.
Цель координаторов - обеспечение взаимодействия между травматологической, терапевтической и гериатрическими службами, вовлечение специалистов первичного звена в профилактику повторных переломов у пациентов пожилого и старческого возраста.
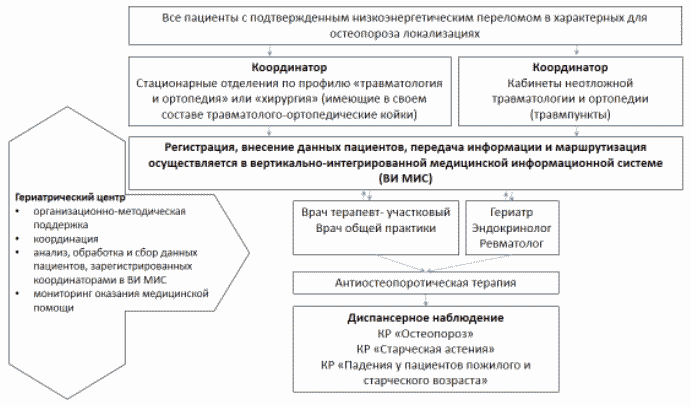
Систему профилактики повторных переломов рекомендуется организовать как единую структуру, имеющую координаторов на базе медицинских организаций, оказывающих специализированную, в том числе высокотехнологичную, медицинскую помощь по профилю "травматология и ортопедия" или "хирургия" (имеющее в своем составе травматолого-ортопедические койки) и медицинских организаций первичной медико-санитарной помощи, в которых функционирует кабинет неотложной травматологии и ортопедии (травмпункт).
Координаторы осуществляют выявление, регистрацию пациентов и обеспечивают их маршрутизацию для выполнения минимального объема лабораторных и инструментальных обследований, необходимых для назначения антиостеопоротической терапии на этап первичной врачебной медико-санитарной помощи или на этап первичной специализированной медико-санитарной помощи (в гериатрический кабинет или гериатрический центр/центр профилактики остеопороза), осуществляют информационно-коммуникационную деятельность по вопросам профилактики падений и переломов.
Регистрация, внесение данных пациентов, передача информации и маршрутизация осуществляется в вертикально-интегрированной медицинской информационной системе (ВИ МИС) по направлению "Профилактическая медицинская помощь (диспансеризация, диспансерное наблюдение, профилактические осмотры)"
Региональный гериатрический центр осуществляет организационно-методическую поддержку и координацию работы всех структур, которые связаны с ведением пациентом с высоким риском переломов в регионе, осуществляет анализ, обработку и сбор данных пациентов, зарегистрированных координаторами в ВИ МИС, мониторирует оказание медицинской помощи (рис. 3).
Критерии выявления и регистрации пациентов с переломами в ВИ МИС:
Все пациенты с подтвержденным низкоэнергетическим переломом в характерных для остеопороза локализациях.
Для обеспечения высокого качества работы координаторов:
- Систематическое проведение аудитов с оценкой качественных и количественных показателей работы с последующим внесением изменений, направленных на улучшение работы координаторов.
- Анализ, обработка и сбор данных пациентов, зарегистрированных координаторами в ВИ МИС.
- Организация обучения врачей и медицинских сестер, работающих координаторами, с целью повышения квалификации по вопросам ведения пациентов с низкоэнергетическими переломами.
Рис. 3. Схема маршрутизации пациента с целью профилактики повторных переломов.
Рекомендации по ведению пациентов для профилактики
повторных переломов
- Обеспечить обследование в сроки, не превышающие 3 месяца после случившегося перелома. Указанный срок обоснован тем, что наиболее высокий риск последующих переломов отмечается в ближайшие сроки после случившегося перелома, а значимое снижение риска на фоне приема антиостеопоротических препаратов - лишь через 6 - 18 месяцев после начала терапии.
- Минимальное обследование должно включать: расчет 10-летнего абсолютного риска переломов по алгоритму FRAX, проведение DXA-остеоденситометрии для оценки риска последующих переломов, проведение рентгенографии грудного и поясничного отделов позвоночника для поиска переломов тел позвонков, не зарегистрированных ранее; лабораторное обследование для исключения вторичных причин остеопороза и оценки безопасности назначения препаратов для лечения остеопороза.
- Лечение остеопороза должно проводиться в соответствии с действующими клиническими рекомендациями и включать немедикаментозные и медикаментозные методы, в том числе групповые и индивидуальные образовательные программы, назначение антиостеопоротических препаратов, препаратов кальция и витамина D.
- Оценка риска падений должна быть выполнена у всех пациентов. При выявлении высокого риска падений пациент направляется к врачу-гериатру для разработки индивидуальной программы по снижению риска падений.
- Необходимо обеспечить мультидисциплинарный подход к ведению пациента с участием врача-гериатра и других специалистов.
- Рекомендуемые сроки повторного наблюдения - через 3 - 6 и 12 - 18 месяцев после регистрации.
При организации системы координаторов для профилактики повторных переломов могут быть учтены материалы и опыт Российской ассоциации по остеопорозу, Международного Фонда остеопороза и системы лучших служб вторичной профилактики переломов. Опыт обобщен в международном рецензированном руководстве, версия на русском языке представлена на сайте Российской ассоциации по остеопорозу:
http://www.osteoporoz.ru/vracham/sluzhba-vtorichnoj-profilaktiki-perelomov
Медицинская реабилитация пациентов пожилого и старческого
возраста после хирургического лечения перелома
проксимального отдела бедра
Цель реабилитационных мероприятий - восстановление уровня активности пожилого человека после хирургического лечения перелома проксимального отдела бедра до уровня, которым пациент обладал до перелома.
Реабилитация должна включать мероприятия по физической активности, поддержанию пищевого статуса, социальной адаптации, подбору средств и методов, адаптирующих окружающую среду к функциональным возможностям пациента и (или) функциональные возможности пациента к окружающей среде. Ряду пациентов может потребоваться психологическая реабилитация в виду возможного развития синдрома страха падения, приводящего к самоограничению пациентом своего физического функционирования, непропорциональному его функциональным возможностям, рекомендуется включение медицинского психолога в мультидисциплинарную команду.
Реабилитационные периоды охватывают 3 этапа:
- первичный (ранний) - с момента операции до перевода в реабилитационный центр из травматологического стационара. В послеоперационном периоде необходимо придерживаться стратегии ранней активизации и реабилитации больного, которая должна начинаться с первого послеоперационного дня;
- второй этап - охватывает период нахождения в условиях реабилитационного отделения до выписки пациента домой. Этап может проводиться в гериатрическом отделении, специализированных реабилитационных центрах по профилю "патология опорно-двигательного аппарата и нервной системы";
- третий этап - охватывает период от момента выписки пациента домой и до восстановления его максимально возможного функционирования без посторонней помощи. Этап проводится в условиях оказания первичной медико-санитарной помощи, в том числе на дому, а также в рамках системы долговременного ухода.
Оказание медицинской помощи пациентам пожилого и старческого
возраста с переломом проксимального отдела бедра
|
Этап
|
Кто осуществляет
|
Задачи
|
|
Диагностика
|
Врач общей практики/врач-терапевт участковый/фельдшер при вызове к пациенту с подозрением на перелом проксимального отдела бедра (ППОБ)
|
1. Оценить диагностические критерии ППОБ. При наличии хотя бы 1 косвенного признака - поставить предварительный диагноз "перелом проксимального отдела бедра".
2. Вызвать бригаду скорой медицинской помощи
|
|
Транспортировка
|
Бригада скорой медицинской помощи
|
1. Оценить диагностические критерии ППОБ. При наличии хотя бы 1 косвенного признака - поставить предварительный диагноз "перелом проксимального отдела бедра".
2. Оказать помощь в соответствии с действующим регламентом транспортировки пациента с ППОБ
3. Транспортировать пациентов в медицинское учреждение, оказывающее специализированную медицинскую помощь по профилю "травматология и ортопедия", в соответствии с региональным планом маршрутизации (одно- или двухэтапная маршрутизация)
|
|
I этап маршрутизации
|
Медицинская организация, находящаяся в ближайшей транспортной доступности, оказывающая круглосуточную специализированную медицинскую помощь по профилю "травматология и ортопедия" или "хирургия" с отделением травматологии и ортопедии или хирургическим отделением, имеющим в своем составе травматолого-ортопедические койки
|
1. Верифицировать диагноз в течение 2 часов.
2. Предоперационная подготовка мультидисциплинарной командой
3. Хирургическое лечение в течение 48 часов при отсутствии абсолютных противопоказаний
4. Послеоперационное ведение мультидисциплинарной командой.
При отсутствии возможности выполнения хирургического вмешательства по поводу перелома проксимального отдела бедра или при наличии медицинских показаний к оказанию высокотехнологичной медицинской помощи - консультация с травматологическим центром, определение возможности транспортировки, медицинская эвакуация пациента согласно региональному плану маршрутизации
|
|
II этап маршрутизации
|
Травматологический центр, оказывающий специализированную, в том числе высокотехнологичную, медицинскую помощь по профилю "травматология и ортопедия", с возможностью круглосуточного выполнения исследований
|
1. Верифицировать диагноз в течение 2 часов.
2. Предоперационная подготовка мультидисциплинарной командой
3. Хирургическое лечение в течение 48 часов при отсутствии абсолютных противопоказаний
4. Послеоперационное ведение мультидисциплинарной командой
|
|
Профилактика повторных переломов
|
Единая структура координаторов на базе медицинских организаций, оказывающих специализированную медицинскую помощь по профилю "травматология и ортопедия" и медицинских организаций первичной медико-санитарной помощи, в которых функционирует кабинет неотложной травматологии и ортопедии (травмпункт), организационно-методическое сопровождение деятельности которой осуществляет региональный гериатрический центр.
|
1. Обеспечение преемственности ведения пациентов с низкоэнергетическими переломами на уровне специализированной травматолого-ортопедической помощи, обеспечение взаимодействия с терапевтической и гериатрическими службами, вовлечение специалистов первичного звена в профилактику повторных переломов у пациентов пожилого и старческого возраста.
2. Регистрация, внесение данных пациентов, передача информации и маршрутизация через вертикально-интегрированную медицинскую информационную систему (ВИ МИС)
3. Анализ, обработка и сбор данных пациентов, зарегистрированных координаторами в ВИ МИС.
|
|
Реабилитация
|
1. Ранняя реабилитация - травматологический центр II уровня
2. Поздняя реабилитация - гериатрическое отделение, реабилитационное отделение, реабилитационный центр
|
1. Обеспечить раннюю реабилитацию пациентов в условиях специализированного травматологического отделения. реабилитации пациентов
2. Организация перевода пациентов по принципу стационар-стационар для продолжения медицинской реабилитации (исключить прямую выписку прооперированных пациентов домой в ранние сроки после вмешательства)
|
Приложения
Приложение 1
ДОПОЛНИТЕЛЬНАЯ АНКЕТА
ДИСПАНСЕРИЗАЦИИ ГРАЖДАН 65 ЛЕТ И СТАРШЕ
|
Дополнительная анкета для граждан в возрасте 65 лет и старше на выявление риска падений и остеопоротических переломов
|
|
Дата анкетирования (день, месяц, год):
|
|||
|
Ф.И.О. пациента:
|
Пол:
|
||
|
Дата рождения (день, месяц, год):
|
Полных лет:
|
||
|
Рост (см.):
|
Вес (кг):
|
||
|
Медицинская организация:
|
|||
|
Должность и Ф.И.О. проводящего анкетирование и подготовку заключения по его результатам:
_________________________________________________________________________
|
|||
|
1.
|
Говорил ли Вам врач когда-либо, что у Вас имеется:
|
||
|
1.1.
|
Эндокринные нарушения (сахарный диабет или повышенный уровень глюкозы, гиперпаратиреоз, тиреотоксикоз, гипогонадизм, эндогенный гиперкортицизм)?
|
Да
|
Нет
|
|
1.2.
|
Ревматологические и аутоиммунные заболевания (системная красная волчанка, анкилозирующий спондилит)?
|
Да
|
Нет
|
|
1.3.
|
Заболевания органов пищеварения (состояние после резекции желудка, мальабсорбция, хронические заболевания печени)?
|
Да
|
Нет
|
|
1.4.
|
Заболевания почек (хроническая почечная недостаточность, синдром Фанкони, почечно-канальцевый ацидоз)?
|
Да
|
Нет
|
|
1.5.
|
Заболевания крови (миеломная болезнь, талассемия, лимфомы, лейкозы)?
|
Да
|
Нет
|
|
1.6.
|
Другие заболевания и состояния (алкоголизм, иммобилизация, овариэктомия, нервная анорекция, трансплантация органов)?
|
Да
|
Нет
|
|
1.7.
|
Генетические нарушения (Синдром Марфана, несовершенный остеогенез, несовершенный десмогенез, гомоцистинурия)?
|
Да
|
Нет
|
|
2.
|
Принимаете ли вы следующие лекарственные препараты: тиреоидные гормоны, антиконвульсанты, иммунодепрессанты, антациды с алюминием?
|
Да
|
Нет
|
|
3.
|
Говорил ли Вам врач когда-либо, что у Вас ревматоидный артрит?
|
Да
|
Нет
|
|
4.
|
Принимаете ли вы глюкокортикостероиды в виде таблеток более 3 месяцев?
|
Да
|
Нет
|
|
5.
|
Были ли у Вас переломы позвонков, шейки бедра, шейки плечевой кости или два и более перелома (в том числе, разных костей и в разное время)
|
Да
|
Нет
|
|
6.
|
Были ли переломы бедра у Ваших родителей?
|
Да
|
Нет
|
|
7.
|
Курите ли Вы? (курение одной и более сигарет в день)
|
Да
|
Нет
|
|
8.
|
Принимаете ли Вы алкоголь ежедневно более 1 л пива/3 бокалов вина/90 мл крепких напитков (водки, коньяка)?
|
Да
|
Нет
|
|
9.
|
Были ли у Вас случаи падений за последний год?
|
Да
|
Нет
|
|
10.
|
Используете ли вы (или Вам советовали использовать) трость или ходунки для безопасного передвижения?
|
Да
|
Нет
|
|
11.
|
Чувствуете ли Вы неустойчивость, когда идете?
|
Да
|
Нет
|
|
12.
|
Вы опираетесь на мебель при передвижении по дому?
|
Да
|
Нет
|
|
13.
|
Боитесь ли Вы упасть?
|
Да
|
Нет
|
|
14.
|
Вам необходимо опираться на руки, чтобы встать со стула?
|
Да
|
Нет
|
|
15.
|
Вам трудно подняться на бордюр?
|
Да
|
Нет
|
|
16.
|
У Вас часто возникает потребность срочно посетить туалет для мочеиспускания?
|
Да
|
Нет
|
|
17.
|
Ваши ноги утратили чувствительность?
|
Да
|
Нет
|
|
18.
|
Вы принимаете лекарства, которые вызывают головокружению или заставляют Вас чувствовать себя более усталым(ой), чем обычно.
|
Да
|
Нет
|
Приложение 2
ПРАВИЛА
ВЫНЕСЕНИЯ ЗАКЛЮЧЕНИЯ ПО РЕЗУЛЬТАТАМ ДОПОЛНИТЕЛЬНОГО
АНКЕТИРОВАНИЯ ГРАЖДАН В ВОЗРАСТЕ 65 ЛЕТ И СТАРШЕ
|
Правила
вынесения заключения по результатам ДОПОЛНИТЕЛЬНОГО анкетирования граждан в возрасте 65 лет и старше
|
|
Вопросы
|
Ответ и заключение
|
Врачебная тактика, показания для направления на 2 этап диспансеризации ИЛИ дополнительное обследование вне рамок диспансеризации
|
|
Риск остеопоротических переломов
(оценивается 10-летний риск переломов по алгоритму FRAX)
|
||
|
Возраст
|
Модель FRAX работает с возрастом от 40 до 90 лет. Если вводятся меньшие или большие значения, программа рассчитает вероятность для 40 или 90 лет соответственно.
|
Оценивается 10-летний риск переломов по алгоритму FRAX с целью стратификации по риску переломов и определения показаний для назначения антиостеопоротической терапии (для российской популяции (https://www.sheffield.ac.uk/FRAX/tool.aspx?lang=rs).
Пациенту с низким риском перелома необходимо при профилактическом консультировании учесть риск падений и другие факторы риска остеопоротических переломов.
Пациенту со средним риском перелома по FRAX должна быть выполнена денситометрия и перерасчет риска с учетом минеральной плотности кости.
Если у пациента с высоким риском переломов нет других показаний для наблюдения врачом-специалистом (например, старческой астении, являющейся показанием для диспансерного наблюдения врачом-гериатром), дальнейшее диспансерное наблюдение пациента проводит врач общей практики/врач терапевт участковый, который проводит и мониторирует эффективность и безопасность антиостеопоротической терапии.
Если риск остеопоротического перелома высокий или средний и есть показания для наблюдения врачом-специалистом, пациент направляется к врачу-гериатру или врачу-эндокринологу, или врачу-ревматологу для дальнейшего обследования, включая денситометрию, и назначения антиостеопоротической терапии.
|
|
Пол
|
Мужской или женский. Отметьте соответствующий.
|
|
|
Вес
|
Должен быть введен в кг.
|
|
|
Рост
|
Должен быть введен в см.
|
|
|
Вопросы 1
|
Ответ "ДА" на любой из вопросов - вероятность вторичного остеопороза
|
|
|
Вопросы 2 - 8
|
Ответ "ДА" на любой из вопросов - имеется фактор риска остеопоротических переломов
|
|
|
Риск падений
|
||
|
Вопросы 9 - 10
|
Ответ "ДА" на любой из вопросов - имеется риск падений
Ответ учитывается при подсчете суммы баллов (ответ "Да" = 2 баллам)
|
Сумма баллов 4 и более ответов "Да" на вопросы 9 - 18 указывает на высокий риск падений
Пациенту с низким риском падений проводится профилактическое консультирование по профилактике падений - по физической активности, питанию, организации безопасного быта. При выявлении снижения зрения, слуха, недержания мочи по данным основного анкетирования пациент направляется к соответствующим специалистам для коррекции указанных факторов риска падений.
Пациент с низким риском падений наблюдается врачом общей практики/врачом терапевтом участковым, который оценивает риск падений при каждом визите пациента путем получения ответа на вопросы:
- Были ли у Вас в течение последнего года травмы, связанные с падением, или падения без травм?
- Чувствуете ли Вы неустойчивость, когда встаете или идете?
- Боитесь ли Вы упасть?
При появлении положительного ответа хотя бы на 1 из 3 вопросов, врач общей практики/врач терапевт участковый проводит диагностическое обследование согласно клиническим рекомендациям "Падения у пациентов пожилого и старческого возраста".
Пациент с высоким риском падений направляется на консультацию к врачу-гериатру или врачу-неврологу для проведения многофакторной оценки риска падений и разработки индивидуального плана профилактики падений согласно действующим клиническим рекомендациям "Падения у пациентов пожилого и старческого возраста".
При сочетании высокого риска падений с синдромом старческой астении, диспансерное наблюдение пациента осуществляет врач-гериатр.
|
|
Вопросы 11 - 18
|
Ответ "ДА" на любой из вопросов - имеется риск падений
Ответ учитывается при подсчете суммы баллов (ответ "Да" = 1 баллу)
|
|
Приложение 3
ОЦЕНКА РИСКА ПЕРЕЛОМА ПО ШКАЛЕ FRAX
Название на русском языке: ФРАКС - Инструмент оценки риска перелома
Оригинальное название (если есть): 
Источник (официальный сайт разработчиков, публикация с валидацией):
https://www.sheffield.ac.uk/FRAX/tool.aspx?lang=rs
Lesnyak O, Ershova O, Belova K et al. Epidemiology of fracture in the Russian Federation and the development of a FRAX model. ArchOsteoporos. 2012; 7(1 - 2): 67 - 73.
Тип: шкала оценки
Назначение: оценка риска перелома
Содержание:
Для подсчета 10-летней вероятности перелома с использованием минеральной плотности кости ответьте на следующие вопросы.
Анкета:
1. Возраст (от 40 до 90 лет) или дата рождения
Возраст:  Дата рождения: год:
Дата рождения: год:  месяц:
месяц:  день:
день: 
2. Пол 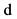 Мужской
Мужской 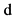 женский
женский
3. Вес (кг) 
4. Рост (см) 
5. Предшествующий перелом  нет
нет 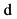 да
да
6. Перелом бедра у родителей 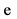 нет
нет 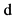 да
да
7. Курение в настоящее время 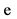 нет
нет 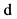 да
да
8. Глюкокортикостероиды 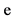 нет
нет 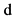 да
да
9. Ревматоидный артрит 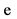 нет
нет 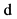 да
да
10. Вторичный остеопороз 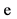 нет
нет 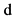 да
да
11. Алкоголь от 3 единиц и более в день 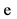 нет
нет 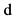 да
да
12. Минеральная плотность кости (МПК) 
Ключ (интерпретация):
Результат оценки риска перелома в оранжевой зоне: рекомендовано проведение двух-абсорбционной рентгеновской денситометрии поясничного отдела позвоночника и проксимального отдела бедренной кости. При выявлении остеопороза (T-критерий <= -2,5) показано назначение антиостеопоротической терапии без повторной оценки риска перелома.
Результата оценка риска перелома в красной зоне: не показано проведение двух-абсорбционной рентгеновской денситометрии поясничного отдела позвоночника и проксимального отдела бедренной кости, пациент однозначно нуждается в назначении антиостеопоротической терапии.
Результат оценки риска в зеленой зоне: не показано проведение двух-абсорбционной рентгеновской денситометрии поясничного отдела позвоночника и проксимального отдела бедренной кости, пациент не нуждается в назначении антиостеопоротической терапии.
10-летняя вероятность основных низкотравматических переломов
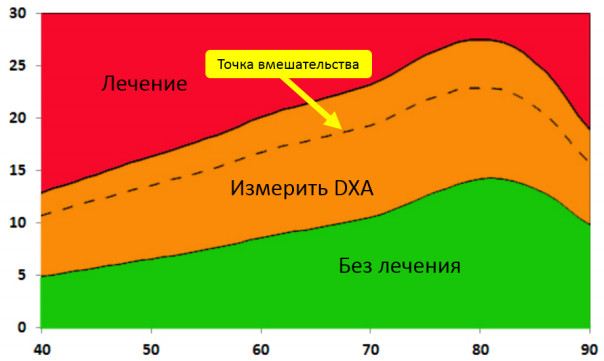
Возраст (годы)
Пояснения:
Для клинических факторов риска необходимо ответить "да" или "нет". Если поле осталось незаполненным, подразумевается ответ "нет".
|
Возраст
|
Модель работает для возраста от 40 до 90 лет. Если вводятся меньшие или большие значения, программа рассчитает вероятность для 40 или 90 лет соответственно.
|
|
Пол
|
Мужской или женский. Отметьте соответствующий.
|
|
Вес
|
Должен быть введен в кг.
|
|
Рост
|
Должен быть введен в см.
|
|
Предшествующий перелом
|
Предшествующий перелом означает ранее имевший место перелом у взрослого, произошедший самопроизвольно или в результате такой травмы, от которой у здорового человека перелома бы не возникло. Ответьте "да" или "нет" (см. также примечания о факторах риска).
|
|
Перелом бедра у родителей
|
Запрос анамнеза переломов бедра у отца или матери. Ответьте "да" или "нет".
|
|
Курение в настоящее время
|
Ответьте "да" или "нет" в зависимости от того, является ли сейчас пациент курильщиком (см. также примечания о факторах риска).
|
|
Глюкокортикостероиды
|
Введите "да", если пациент принимает глюкокортикостероиды per os в настоящее время либо принимал глюкокортикостероиды per os более 3 месяцев в дозе 5 мг по преднизолону и больше (или эквивалентные дозы других глюкокортикостероидов) (см. также описание факторов риска).
|
|
Ревматоидный артрит
|
Ответьте "да", если у пациента есть подтвержденный диагноз "ревматоидный артрит". В противном случае ответьте "нет" (см. также примечания о факторах риска).
|
|
Вторичный остеопороз
|
Введите "да", если пациент имеет заболевание с доказанной ассоциацией с остеопорозом. Это могут быть сахарный диабет I типа (инсулин-зависимый сахарный диабет), несовершенный остеогенез у взрослого, длительно нелеченный гипертиреоз, гипогонадизм или ранняя менопауза (< 45 лет), хроническое недоедание или мальабсорбция и хроническое заболевание печени
|
|
Алкоголь от 3 единиц и более в день
|
Ответьте "да", если пациент употребляет в день 3 или более единицы алкоголя. Единица алкоголя незначительно варьируется в разных странах от 8 до 10 г алкоголя. Это соответствует стандартному бокалу пива (285 мл), одной стандартной порции крепкого спиртного (30 мл), бокалу вина средних размеров (120 мл) или одной порции аперитива (60 мл) (см. также примечания о факторах риска).
|
|
Минеральная плотность кости (МПК)
|
Выберите марку DXA денситометра, после чего введите МПК шейки бедра в г/см2. Если МПК не исследовалась, поле надо оставить пустым
|
Примечания о факторах риска
Предшествующий перелом. Особая ситуация в случае предшествующего перелома позвоночника. Если перелом был выявлен только при рентгенологическом исследовании (морфометрический перелом позвонка), то он принимается за предшествующий перелом. Вместе с тем, особо сильным фактором риска является предшествующий клинически манифестный перелом позвоночника, наряду с переломом шейки бедра. Поэтому в данном случае рассчитанная вероятность перелома может быть искусственно заниженной. Кроме того, искусственно заниженной будет рассчитанная вероятность перелома при перенесенных ранее множественных переломах.
Курение, алкоголь, глюкокортикоиды. Эти факторы риска возможно являются дозозависимыми. В данной модели это не учитывается, и при расчете предполагаются средние значения. При малых и больших дозах следует прибегнуть к клинической оценке.
Ревматоидный артрит. Учитывается документированный диагноз ревматоидного артрита.
Минеральная плотность кости. Используются данные DXA денситометрии в шейке бедра.
Приложение 4
НОРМАТИВНО-ПРАВОВЫЕ И ДРУГИЕ ДОКУМЕНТЫ,
РЕГУЛИРУЮЩИЕ ОКАЗАНИЕ МЕДИЦИНСКОЙ ПОМОЩИ ПРИ РЕАЛИЗАЦИИ
КОМПЛЕКСА МЕР, НАПРАВЛЕННОГО НА ПРОФИЛАКТИКУ ПАДЕНИЙ
И ПЕРЕЛОМОВ У ЛИЦ ПОЖИЛОГО И СТАРЧЕСКОГО ВОЗРАСТА
Общие документы:
1. Федеральный закон Российской Федерации от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации";
2. Федеральный закон Российской Федерации от 28 декабря 2013 г. N 442-ФЗ "Об основах социального обслуживания граждан в Российской Федерации";
3. Федеральный закон Российской Федерации от 27 июля 2006 г. N 152-ФЗ "О персональных данных";
4. Федеральный закон Российской Федерации от 17 июля 1999 г. N 178-ФЗ "О государственной социальной помощи";
5. Федеральный закон Российской Федерации от 5 апреля 2013 г. N 44-ФЗ "О контрактной системе в сфере закупок товаров, работ, услуг для обеспечения государственных и муниципальных нужд";
6. Распоряжение Правительства Российской Федерации от 5 февраля 2016 г. N 164-р "Об утверждении Стратегии действий в интересах граждан старшего поколения в Российской Федерации до 2025 года";
7. Распоряжение Правительства Российской Федерации от 12 октября 2019 г. N 2406-р "Об утверждении перечня жизненно необходимых и важнейших лекарственных препаратов на 2020 год, а также перечней лекарственных препаратов для медицинского применения и минимального ассортимента лекарственных препаратов, необходимых для оказания медицинской помощи";
8. Распоряжение Правительства Российской Федерации от 31 декабря 2018 г. N 3053-р "Об утверждении перечня медицинских изделий, имплантируемых в организм человека при оказании медицинской помощи в рамках программы государственных гарантий бесплатного оказания гражданам медицинской помощи, а также перечня медицинских изделий, отпускаемых по рецептам на медицинские изделия при предоставлении набора социальных услуг";
9. Приказ Министерства здравоохранения и социального развития Российской Федерации от 15 мая 2012 г. N 543н "Об утверждении Положения об организации оказания первичной медико-санитарной помощи взрослому населению";
10. Приказ Министерства здравоохранения Российской Федерации от 3 декабря 2019 г. N 984н "О внесении изменений в Положение об организации оказания первичной медико-санитарной помощи взрослому населению, утвержденное приказом Министерства здравоохранения и социального развития Российской Федерации от 15 мая 2012 г. N 543н";
11. Приказ Министерства здравоохранения Российской Федерации от 13 марта 2019 г. N 124н "Об утверждении порядка проведения профилактического медицинского осмотра и диспансеризации определенных групп взрослого населения";
12. Приказ Министерства здравоохранения Российской Федерации от 29 марта 2019 г. N 173н "Об утверждении порядка проведения диспансерного наблюдения за взрослыми";
13. Приказ Министерства здравоохранения Российской Федерации от 29 января 2016 г. N 38н "Об утверждении Порядка оказания медицинской помощи по профилю "гериатрия";
14. Приказ Министерства здравоохранения Российской Федерации от 2 апреля 2019 г. N 190н "Об утверждении стандарта специализированной медицинской помощи при старческой астении";
15. Приказ Министерства здравоохранения Российской Федерации от 10 мая 2017 г. N 203н "Об утверждении критериев оценки качества медицинской помощи";
16. Приказ Министерства здравоохранения Российской Федерации от 14 января 2019 г. N 4н "Об утверждении порядка назначения лекарственных препаратов, форм рецептурных бланков на лекарственные препараты, порядка оформления указанных бланков, их учета и хранения";
17. Приказ Министерства здравоохранения Российской Федерации от 5 мая 2012 г. N 502н "Об утверждении порядка создания и деятельности врачебной комиссии медицинской организации";
18. Приказ Министерства здравоохранения Российской Федерации от 2 декабря 2013 г. N 886н "О внесении изменений в Порядок создания и деятельности врачебной комиссии медицинской организации, утвержденный приказом Министерства здравоохранения и социального развития Российской Федерации от 5 мая 2012 г. N 502н и в Порядок назначения и выписывания лекарственных препаратов, утвержденный приказом Министерства здравоохранения Российской Федерации от 20 декабря 2012 N 1175н";
19. Методические рекомендации "Организация проведения профилактического медицинского осмотра и диспансеризации определенных групп взрослого населения", утвержденные Министерством здравоохранения Российской Федерации 22 октября 2019 г.;
20. Приказ Министерства здравоохранения Российской Федерации от 12 ноября 2012 г. N 901н "Об утверждении Порядка оказания медицинской помощи населению по профилю "травматология и ортопедия";
21. Приказ Министерства здравоохранения Российской Федерации от 11 августа 1997 г. N 239 "Об организации центров профилактики остеопороза";
22. Приказ Министерства здравоохранения Российской Федерации от 24 декабря 2012 г. N 1384н "Об утверждении стандарта скорой медицинской помощи при травме конечностей и (или) таза";
23. Приказ Министерства здравоохранения Российской Федерации от 20 декабря 2012 г. N 1117н "Об утверждении стандарта первичной медико-санитарной помощи при плохом срастании и несрастании перелома шейки бедренной кости";
24. Приказ Министерства здравоохранения Российской Федерации от 24 декабря 2012 г. N 1465н "Об утверждении стандарта первичной медико-санитарной помощи после перенесенных операций на костях и суставах".
Федеральные клинические рекомендации:
1. "Старческая астения";
2. "Падения у лиц пожилого и старческого возраста";
3. "Остеопороз";
4. "Патологические переломы, осложняющие остеопороз";
5. "Переломы проксимального отдела бедренной кости".