МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
ВРЕМЕННЫЕ МЕТОДИЧЕСКИЕ РЕКОМЕНДАЦИИ
ПРОФИЛАКТИКА, ДИАГНОСТИКА И ЛЕЧЕНИЕ
НОВОЙ КОРОНАВИРУСНОЙ ИНФЕКЦИИ (COVID-19)
ВЕРСИЯ 3 (03.03.2020)
ВВЕДЕНИЕ
В конце 2019 года в Китайской Народной Республике произошла вспышка новой коронавирусной инфекции с эпицентром в городе Ухань (провинция Хубэй), возбудителю которой было дано временное название 2019-nCoV.
Всемирная организация здравоохранения 11 февраля 2020 г. присвоила официальное название инфекции, вызванной новым коронавирусом, - COVID-19 ("Coronavirus disease 2019"). Международный комитет по таксономии вирусов 11 февраля 2020 г. присвоил официальное название возбудителю инфекции - SARS-CoV-2.
Появление COVID-19 поставило перед специалистами здравоохранения задачи, связанные с быстрой диагностикой и оказанием медицинской помощи больным. В настоящее время сведения об эпидемиологии, клинических особенностях, профилактике и лечении этого заболевания ограничены. Известно, что наиболее распространенным клиническим проявлением нового варианта коронавирусной инфекции является двухсторонняя пневмония, у 3 - 4% пациентов зарегистрировано развитие острого респираторного дистресс-синдрома (ОРДС).
Рекомендации, представленные в документе, в значительной степени базируются на фактических данных, опубликованных специалистами ВОЗ, китайского, американского и европейского центров по контролю за заболеваемостью в материалах по лечению и профилактике этой инфекции.
Методические рекомендации предназначены для врачей-терапевтов, врачей общей практики, врачей-инфекционистов, врачей-педиатров, врачей-акушеров-гинекологов, врачей-реаниматологов отделений интенсивной терапии инфекционных стационаров, врачей скорой медицинской помощи.
1. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Коронавирусы (Coronaviridae) - это большое семейство РНК-содержащих вирусов, способных инфицировать человека и некоторых животных. У людей коронавирусы могут вызвать целый ряд заболеваний - от легких форм острой респираторной инфекции до тяжелого острого респираторного синдрома (ТОРС). В настоящее время известно о циркуляции среди населения четырех коронавирусов (HCoV-229E, -OC43, -NL63 и -HKU1), которые круглогодично присутствуют в структуре ОРВИ, и, как правило, вызывают поражение верхних дыхательных путей легкой и средней степени тяжести.
По результатам серологического и филогенетического анализа коронавирусы разделяются на три рода: Alphacoronavirus, Betacoronavirus и Gammacoronavirus. Естественными хозяевами большинства из известных в настоящее время коронавирусов являются млекопитающие.
До 2002 года коронавирусы рассматривались в качестве агентов, вызывающих нетяжелые заболевания верхних дыхательных путей (с крайне редкими летальными исходами). В конце 2002 года появился коронавирус (SARS-CoV), возбудитель атипичной пневмонии, который вызывал ТОРС у людей. Данный вирус относится к роду Betacoronavirus. Природным резервуаром SARS-CoV служат летучие мыши, промежуточные хозяева - верблюды и гималайские циветты. Всего за период эпидемии в 37 странах по миру зарегистрировано более 8000 случаев, из них 774 со смертельным исходом. С 2004 года новых случаев атипичной пневмонии, вызванной SARS-CoV, не зарегистрировано.
В 2012 году мир столкнулся с новым коронавирусом MERS (MERS-CoV), возбудителем ближневосточного респираторного синдрома, также принадлежащему к роду Betacoronavirus. Основным природным резервуаром коронавирусов MERS-CoV являются одногорбные верблюды (дромадеры). С 2012 г. по 31 января 2020 г. зарегистрировано 2519 случаев коронавирусной инфекции, вызванной вирусом MERS-CoV, из которых 866 закончились летальным исходом. Все случаи заболевания географически ассоциированы с Аравийским полуостровом (82% случаев зарегистрированы в Саудовской Аравии). В настоящий момент MERS-CoV продолжает циркулировать и вызывать новые случаи заболевания.
Новый коронавирус SARS-CoV-2 (название, присвоенное Международным комитетом по таксономии вирусов 11 февраля 2020 года) представляет собой одноцепочечный РНК-содержащий вирус, относится к семейству Coronaviridae, относится к линии Beta-CoV B. Вирус отнесен ко II группе патогенности, как и некоторые другие представители этого семейства (вирус SARS-CoV, MERS-CoV).
Коронавирус SARS-CoV-2 предположительно является рекомбинантным вирусом между коронавирусом летучих мышей и неизвестным по происхождению коронавирусом. Генетическая последовательность SARS-CoV-2 сходна с последовательностью SARS-CoV по меньшей мере на 79%.
Патогенез COVID-19 изучен недостаточно. Данные о длительности и напряженности иммунитета в отношении SARS-CoV-2 в настоящее время отсутствуют. Иммунитет при инфекциях, вызванных другими представителями семейства коронавирусов, не стойкий и возможно повторное заражение.
2. ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА
В настоящее время данные по эпидемиологической характеристике новой коронавирусной инфекции, вызванной SARS-CoV-2, ограничены. Максимально широкое распространение вирус получил на территории Китайской Народной Республики (КНР), где подтвержденные случаи заболевания были зарегистрированы во всех административных образованиях. Наибольшее количество заболевших выявлено в Юго-Восточной части КНР с эпицентром в провинции Хубэй (более 80% случаев).
Завозные случаи заболевания COVID-19 зарегистрированы более чем в 70 странах мира, большинство из которых были связаны с поездками в КНР, а с конца февраля 2020 г. - с поездками в Италию, Южную Корею, Иран. Во многих странах случаи обнаружены у лиц, не посещавших КНР.
Первоначальный источник инфекции не установлен. Первые случаи заболевания могли быть связаны с посещением рынка морепродуктов в г. Ухань (провинция Хубэй), на котором продавались домашняя птица, змеи, летучие мыши и другие животные.
В настоящее время основным источником инфекции является больной человек, в том числе находящийся в инкубационном периоде заболевания.
Передача инфекции осуществляется воздушно-капельным (при кашле, чихании, разговоре), воздушно-пылевым и контактным путями. Факторами передачи являются воздух, пищевые продукты и предметы обихода, контаминированные SARS-CoV-2.
Установлена роль инфекции, вызванной SARS-CoV-2, как инфекции, связанной с оказанием медицинской помощи. В КНР зарегистрировано более 1700 подтвержденных случаев заболевания медицинских работников, оказывавших помощь больным COVID-19.
Стандартное определение случая заболевания COVID-19
Подозрительный на COVID-19 случай:
- наличие клинических проявлений острой респираторной инфекции, бронхита, пневмонии в сочетании со следующими данными эпидемиологического анамнеза:
- посещение за 14 дней до появления симптомов эпидемиологически неблагополучных по COVID-19 стран и регионов (главным образом КНР, Италия, Южная Корея, Иран);
- наличие тесных контактов за последние 14 дней с лицами, находящимися под наблюдением по инфекции, вызванной новым коронавирусом SARS-CoV-2, которые в последующем заболели;
- наличие тесных контактов за последние 14 дней с лицами, у которых лабораторно подтвержден диагноз COVID-19.
Вероятный случай COVID-19
- наличие клинических проявлений тяжелой пневмонии, ОРДС, сепсиса в сочетании с данными эпидемиологического анамнеза (см. выше).
Подтвержденный случай COVID-19
Положительный результат лабораторного исследования на наличие РНК SARS-CoV-2 методом полимеразной цепной реакции (ПЦР) вне зависимости от клинических проявлений.
3. ДИАГНОСТИКА КОРОНАВИРУСНОЙ ИНФЕКЦИИ
3.1. АЛГОРИТМ ОБСЛЕДОВАНИЯ ПАЦИЕНТА С ПОДОЗРЕНИЕМ НА COVID-19
При наличии факторов, свидетельствующих о случае, подозрительном на коронавирусную инфекцию, вызванную SARS-CoV-2, пациентам проводится вне зависимости от вида оказания медицинской помощи комплекс клинического обследования для определения степени тяжести состояния.
Диагноз устанавливается на основании клинического обследования, данных эпидемиологического анамнеза и результатов лабораторных исследований.
1. Подробная оценка всех жалоб, анамнеза заболевания, эпидемиологического анамнеза.
При сборе эпидемиологического анамнеза обращается внимание на посещение в течение 14 дней до первых симптомов эпидемически неблагополучных по COVID-19 стран и регионов (в первую очередь КНР, Италия, Южная Корея, Иран), наличие тесных контактов за последние 14 дней с лицами, подозрительными на инфицирование SARS-CoV-2, или лицами, у которых диагноз подтвержден лабораторно.
2. Физикальное обследование с установлением степени тяжести состояния пациента, обязательно включающее:
- оценку видимых слизистых оболочек верхних дыхательных путей,
- аускультацию и перкуссию легких,
- пальпацию лимфатических узлов,
- исследование органов брюшной полости с определением размеров печени и селезенки,
- термометрию.
3. Лабораторная диагностика общая:
- общий (клинический) анализ крови с определением уровня эритроцитов, гематокрита, лейкоцитов, тромбоцитов, лейкоцитарной формулы;
- биохимический анализ крови (мочевина, креатинин, электролиты, печеночные ферменты, билирубин, глюкоза, альбумин). Биохимический анализ крови не дает какой-либо специфической информации, но обнаруживаемые отклонения могут указывать на наличие органной дисфункции, декомпенсацию сопутствующих заболеваний и развитие осложнений, имеют определенное прогностическое значение, оказывают влияние на выбор лекарственных средств и/или режим их дозирования;
- исследование уровня С-реактивного белка (СРБ) в сыворотке крови. Уровень СРБ коррелирует с тяжестью течения, распространенностью воспалительной инфильтрации и прогнозом при пневмонии;
- пульсоксиметрия с измерением SpO2 для выявления дыхательной недостаточности и оценки выраженности гипоксемии. Пульсоксиметрия является простым и надежным скрининговым методом, позволяющим выявлять пациентов с гипоксемией, нуждающихся в респираторной поддержке и оценивать ее эффективность;
пациентам с признаками острой дыхательной недостаточности (ОДН) (SpO2 менее 90% по данным пульсоксиметрии) рекомендуется исследование газов артериальной крови с определением PaO2, PaCO2, pH, бикарбонатов, лактата;
- пациентам с признаками ОДН рекомендуется выполнение коагулограммы с определением протромбинового времени, международного нормализованного отношения и активированного частичного тромбопластинового времени.
4. Лабораторная диагностика специфическая:
- выявление РНК SARS-CoV-2 методом ПЦР (информация представлена в разделе 3.3).
5. Инструментальная диагностика:
- компьютерная томография легких рекомендуется всем пациентам с подозрением на пневмонию; при отсутствии возможности выполнения компьютерной томографии - обзорная рентгенография органов грудной клетки в передней прямой и боковой проекциях при неизвестной локализации воспалительного процесса целесообразно выполнять снимок в правой боковой проекции). Компьютерная томография легких является более чувствительным методом для диагностики вирусной пневмонии. Основными находками при пневмонии являются двусторонние инфильтраты в виде "матового стекла" или консолидации, имеющие преимущественное распространение в нижних и средних зонах легких. При рентгенографии грудной клетки выявляют двусторонние сливные инфильтративные затемнения. Чаще всего наиболее выраженные изменения локализуются в базальных отделах легких. Также может присутствовать и небольшой плевральный выпот;
- электрокардиография (ЭКГ) в стандартных отведениях рекомендуется всем пациентам. Данное исследование не несет в себе какой-либо специфической информации, однако в настоящее время известно, что вирусная инфекция и пневмония помимо декомпенсации хронических сопутствующих заболеваний увеличивают риск развития нарушений ритма и острого коронарного синдрома, своевременное выявление которых значимо влияет на прогноз. Кроме того, определенные изменения на ЭКГ (например, удлинение интервала QT) требуют внимания при оценке кардиотоксичности ряда антибактериальных препаратов.
Принятие решения о необходимости госпитализации:
а) при анамнестических данных, указывающих на вероятность инфекции, вызванной SARS-CoV-2, независимо от степени тяжести состояния больного, показана госпитализация в инфекционную больницу/отделение с соблюдением всех противоэпидемических мер;
б) при отсутствии подозрений на инфекцию, вызванную SARS-CoV-2, решение о госпитализации зависит от степени тяжести состояния и вероятного другого диагноза.
3.2. КЛИНИЧЕСКИЕ ОСОБЕННОСТИ КОРОНАВИРУСНОЙ ИНФЕКЦИИ
Инкубационный период составляет от 2 до 14 суток.
Для COVID-19 характерно наличие клинических симптомов острой респираторной вирусной инфекции:
- повышение температуры тела (>90%);
- кашель (сухой или с небольшим количеством мокроты) в 80% случаев;
- одышка (55%);
- миалгии и утомляемость (44%);
- ощущение заложенности в грудной клетке (>20%).
Наиболее тяжелая одышка развивается к 6 - 8-му дню от момента заражения. Также установлено, что среди первых симптомов могут быть миалгия (11%), спутанность сознания (9%), головные боли (8%), кровохарканье (5%), диарея (3%), тошнота, рвота, сердцебиение. Данные симптомы в дебюте инфекции могут наблюдаться и при отсутствии повышения температуры тела.
Клинические варианты и проявления COVID-19:
3.1.1.1. Острая респираторная вирусная инфекция легкого течения.
3.1.1.2. Пневмония без дыхательной недостаточности.
3.1.1.3. Пневмония с ОДН.
3.1.1.4. ОРДС.
3.1.1.5. Сепсис.
3.1.1.6. Септический (инфекционно-токсический) шок.
Гипоксемия (снижение SpO2 менее 88%) развивается более чем у 30% пациентов.
Различают легкие, средние и тяжелые формы COVID-19.
Средний возраст пациентов в КНР составляет 51 год, наиболее тяжелые формы развивались у пациентов пожилого возраста (60 и более лет), среди больных отмечены частые сопутствующие заболевания: сахарный диабет (20%), артериальная гипертензия (15%) и другие сердечно-сосудистые заболевания (15%).
Двадцать пять процентов подтвержденных случаев заболевания, зарегистрированных в КНР, были классифицированы органами здравоохранения КНР как тяжелые (16% тяжелых больных, 5% в критическом состоянии и 4% умерших). При тяжелом течении наблюдаются быстро прогрессирующее заболевание нижних дыхательных путей, пневмония, ОДН, ОРДС, сепсис и септический шок. В г. Ухань практически у всех пациентов с тяжелым течением заболевания зарегистрирована прогрессирующая ОДН: пневмония диагностируется у 100% больных, а ОРДС - более чем у 90% больных.
Патологоанатомическая картина
Морфологические изменения ТОРС, вызванного в том числе COVID-19, зависят от стадии болезни.
В экссудативную (раннюю) стадию преобладают признаки диффузного альвеолярного повреждения, острого бронхиолита, отека и геморрагий интерстициальной ткани. Макроскопически легкие темно-красного цвета, плотной консистенции, безвоздушные. Масса легких увеличена. При гистологическом исследовании выявляется характерный морфологический признак - гиалиновые мембраны, выстилающие контуры расширенных альвеолярных ходов и бронхиол. Гиалиновые мембраны состоят из богатой фибрином отечной жидкости, с наличием фрагментов некротизированных эпителиальных клеток, пораженных коронавирусом. Также определяется наличие фибрина в просветах альвеол, интерстициального воспаления и внутриальвеолярного отека. Характерным признаком ТОРС является появление гигантских многоядерных эпителиальных клеток в просветах альвеол.
В продуктивную (позднюю) стадию развивается фиброзирующий альвеолит с организацией экссудата в просветах альвеол и бронхиол. Первоначально выявляются остатки гиалиновых мембран и фибрина. Наряду с фибрином в просветах альвеол определяются эритроциты и сидерофаги. Могут обнаруживаться очаги фиброателектаза. За счет пролиферации альвеолоцитов II типа происходит репарация альвеолярной выстилки. В просвет альвеол и бронхиол врастает грануляционная ткань. Характерна организация фибринозного экссудата, вследствие чего развивается внутриальвеолярный фиброз. Утолщение межальвеолярных перегородок связано с пролиферацией интерстициальных клеток и накоплением коллагена. Возможно обнаружение очагов плоскоклеточной метаплазии альвеолярного, бронхиального и бронхиолярного эпителия.
3.3. ЛАБОРАТОРНАЯ ДИАГНОСТИКА КОРОНАВИРУСНОЙ ИНФЕКЦИИ
1. Лабораторная диагностика проводится в соответствии с "Временными рекомендациями по лабораторной диагностике новой коронавирусной инфекции, вызванной 2019-nCoV", направленными в адрес органов исполнительной власти субъектов Российской Федерации в сфере охраны здоровья Роспотребнадзором письмом от 21.01.2020 N 02/706-2020-27.
2. Для лабораторной диагностики инфекции, вызванной SARS-CoV-2, применяется метод ПЦР. Выявление РНК SARS-CoV-2 методом ПЦР проводится пациентам с клинической симптоматикой респираторного заболевания, подозрительного на инфекцию, вызванную SARS-CoV-2, в особенности прибывающим из эпидемиологически неблагополучных регионов сразу после первичного осмотра, а также контактным лицам.
3. Биологическим материалом для исследования являются: материал, полученный при взятии мазка из носа, носоглотки и/или ротоглотки, промывные воды бронхов, полученные при фибробронхоскопии (бронхоальвеолярный лаваж), (эндо)трахеальный, назофарингеальный аспират, мокрота, биопсийный или аутопсийный материал легких, цельная кровь, сыворотка, моча. Основным видом биоматериала для лабораторного исследования является мазок из носоглотки и/или ротоглотки.
4. Все образцы, полученные для лабораторного исследования, следует считать потенциально инфекционными и при работе с ними должны соблюдаться требования СП 1.3.3118-13 "Безопасность работы с микроорганизмами I - II групп патогенности (опасности)". Медицинские работники, которые собирают или транспортируют клинические образцы в лабораторию, должны быть обучены практике безопасного обращения с биоматериалом, строго соблюдать меры предосторожности и использовать средства индивидуальной защиты (СИЗ).
5. Сбор клинического материала и его упаковку осуществляет работник медицинской организации, обученный требованиям и правилам биологической безопасности при работе и сборе материала, подозрительного на зараженность микроорганизмами II группы патогенности, в соответствии с Временными рекомендациями по лабораторной диагностике.
6. Пробы от пациентов с коронаровирусной инфекцией или контактных лиц отбираются для проведения лабораторной диагностики в соответствии с "Временными рекомендациями по лабораторной диагностике новой коронавирусной инфекции, вызванной 2019-nCoV". Образцы должны быть транспортированы с соблюдением требований СП 1.2.036-95 "Порядок учета, хранения, передачи и транспортирования микроорганизмов I - IV групп патогенности".
7. На сопровождающем формуляре необходимо указать наименование подозреваемой ОРИ, предварительно уведомив лабораторию о том, какой образец транспортируется. Транспортировка возможна на льду.
8. Образцы биологических материалов в обязательном порядке направляют в научно-исследовательскую организацию Роспотребнадзора или Центр гигиены и эпидемиологии в субъекте Российской Федерации (приложение 2 "Временных рекомендаций по лабораторной диагностике новой коронавирусной инфекции, вызванной 2019-nCoV") с учетом удобства транспортной схемы.
9. Перевозка образцов должна осуществляться в соответствии с требованиями санитарного законодательства по отношению к микроорганизмам II группы патогенности.
10. Для проведения дифференциальной диагностики у всех заболевших проводят исследования методом ПЦР на возбудители респираторных инфекций: вирусы гриппа типа A и B, респираторно-синцитиальный вирус (РСВ), вирусы парагриппа, риновирусы, аденовирусы, человеческие метапневмовирусы, MERS-CoV. Обязательно проведение микробиологической диагностики (культуральное исследование) и/или ПЦР-диагностики на Streptococcus pneumoniae, Haemophilus influenzae type B, Legionella pneumophila, а также иные возбудители бактериальных респираторных инфекций нижних дыхательных путей. Для экспресс-диагностики могут использоваться экспресс-тесты по выявлению пневмококковой и легионеллезной антигенурии.
11. Информация о выявлении случая COVID-19 или подозрении на данную инфекцию немедленно направляется в территориальный орган Роспотребнадзора и Министерство здравоохранения РФ. Медицинские организации, выявившие случай заболевания (в т.ч. подозрительный), вносят информацию о нем в информационную систему (https://ncov.ncmbr.ru) в соответствии с письмом Минздрава России N 30-4/И/2-1198 от 07.02.2020.
4. ЛЕЧЕНИЕ КОРОНАВИРУСНОЙ ИНФЕКЦИИ
На сегодня нет доказательств эффективности применения при COVID-19 каких-либо лекарственных препаратов.
В рамках оказания медицинской помощи необходим мониторинг состояния пациента для выявления признаков клинического ухудшения, таких как быстро прогрессирующая дыхательная недостаточность и сепсис, назначение терапии в соответствии с состоянием пациента. Пациенты, инфицированные SARS-CoV-2, должны получать поддерживающую патогенетическую и симптоматическую терапию.
Лечение коморбидных заболеваний, состояний и осложнений осуществляется в соответствии с клиническими рекомендациями, стандартами медицинской помощи по данным заболеваниям и состояниям, осложнениям - в настоящих методических рекомендациях представлены только основные значимые особенности оказания медицинских помощи данной группе пациентов при коморбидных заболеваниях, состояниях и осложнениях на основании результатов анализа лечения пациентов с иными коронавирусными инфекциями.
4.1. Этиотропное лечение
Анализ литературных данных по клиническому опыту ведения пациентов с атипичной пневмонией, связанной с коронавирусами SARS-CoV и MERS-CoV, позволяет выделить несколько препаратов этиологической направленности, которые, как правило, использовались в комбинации. К ним относятся лопинавир+ритонавир, рибавирин и препараты интерферонов.
По опубликованным данным, указанные лекарственные препараты сегодня также применяются при лечении пациентов с COVID-19. Опубликованные на сегодня сведения о результатах лечения с применением данных препаратов не позволяют сделать однозначный вывод об их эффективности/неэффективности, в связи с чем их применение допустимо по решению врачебной комиссии в установленном порядке в случае, если возможная польза для пациента превысит риск.
Комбинированный препарат лопинавир+ритонавир используется для лечения ВИЧ-инфекции и является ингибитором протеазы вируса. В исследованиях было показано, что он также способен подавлять активность протеазы коронавируса. Данный препарат нашел свое применение в лечении инфекции MERS-CoV и в настоящее время используется для терапии инфекции, вызываемой новым коронавирусом SARS-CoV-2. В настоящее время в КНР инициировано рандомизированное контролируемое исследование эффективности и безопасности лопинавира+ритонавира у пациентов с COVID-19.
Рибавирин является препаратом противовирусного действия, имеющим достаточно широкий спектр применения при инфекциях вирусной этиологии. Рибавирин применялся при лечении инфекции SARS-CoV в Китае, Сингапуре и других странах, однако к его использованию следует относиться с осторожностью, учитывая потенциальную способность препарата вызывать тяжелые побочные эффекты (прежде всего анемию и тромбоцитопению).
Интерферон бета-1b (ИФН-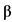 1b) обладает антипролиферативной, противовирусной и иммуномодулирующей активностью. В текущих клинических исследованиях инфекции MERS-CoV ИФН-
1b) обладает антипролиферативной, противовирусной и иммуномодулирующей активностью. В текущих клинических исследованиях инфекции MERS-CoV ИФН-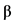 1b используется в комбинации с лопинавир+ритонавир. Проведенные ранее in vitro исследования показали, что он проявляет максимальную активность в сравнении с другими вариантами интерферонов (ИФН-
1b используется в комбинации с лопинавир+ритонавир. Проведенные ранее in vitro исследования показали, что он проявляет максимальную активность в сравнении с другими вариантами интерферонов (ИФН-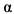 1a, ИФН-
1a, ИФН-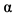 1b и ИФН-
1b и ИФН-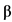 1a). За счет способности стимулировать синтез противовоспалительных цитокинов препараты ИФН-
1a). За счет способности стимулировать синтез противовоспалительных цитокинов препараты ИФН-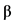 1b могут оказывать положительный патогенетический эффект. Напротив, парентеральное применение ИФН-
1b могут оказывать положительный патогенетический эффект. Напротив, парентеральное применение ИФН-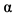 при тяжелой острой респираторной инфекции (ТОРИ) может быть связано с риском развития ОРДС вследствие повышения экспрессии провоспалительных факторов.
при тяжелой острой респираторной инфекции (ТОРИ) может быть связано с риском развития ОРДС вследствие повышения экспрессии провоспалительных факторов.
Рекомбинантный интерферон альфа 2b (ИФН-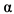 2b) в виде раствора для интраназального введения обладает иммуномодулирующим, противовоспалительным и противовирусным действием. Механизм действия основан на предотвращении репликации вирусов, попадающих в организм через дыхательные пути.
2b) в виде раствора для интраназального введения обладает иммуномодулирующим, противовоспалительным и противовирусным действием. Механизм действия основан на предотвращении репликации вирусов, попадающих в организм через дыхательные пути.
Комбинация вышеперечисленных препаратов может обладать большей эффективностью в сравнении с их применением в качестве монотерапии. Описан опыт использования следующих схем терапии: трехкомпонентная (рибавирин, лопинавир+ритонавир, ИФН-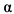 2b) и двухкомпонентная (рибавирин, лопинавир+ритонавир; лопинавир+ритонавир, ИФН-
2b) и двухкомпонентная (рибавирин, лопинавир+ритонавир; лопинавир+ритонавир, ИФН-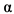 2b; рибавирин, ИФН-
2b; рибавирин, ИФН-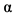 2b).
2b).
Использование препаратов ИФН-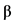 1b, рибавирина и лопинавир+ритонавир, а также их комбинации оправдано в случае среднетяжелого и тяжелого течения инфекции, когда предполагаемая польза превышает потенциальный риск развития нежелательных явлений. В случае легкого течения заболевания вопрос об их назначении решается строго индивидуально.
1b, рибавирина и лопинавир+ритонавир, а также их комбинации оправдано в случае среднетяжелого и тяжелого течения инфекции, когда предполагаемая польза превышает потенциальный риск развития нежелательных явлений. В случае легкого течения заболевания вопрос об их назначении решается строго индивидуально.
Перечень возможных к назначению лекарственных препаратов для этиотропной терапии инфекции, вызываемой коронавирусом SARS-CoV-2, приведен в таблице (приложение 1).
Согласно рекомендациям ВОЗ возможно назначение препаратов с предполагаемой этиотропной эффективностью off-label, при этом их применение должно соответствовать этическим нормам, рекомендованным ВОЗ, и осуществляться на основании Федерального закона от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации", Федерального закона от 12 апреля 2010 г. N 61-ФЗ "Об обращении лекарственных средств", Национального стандарта Российской Федерации ГОСТ Р ИСО 14155-2014 "Надлежащая клиническая практика", приказа Министерства здравоохранения Российской Федерации от 1 апреля 2016 г. N 200н "Об утверждении правил надлежащей клинической практики" (зарегистрирован Министерством юстиции Российской Федерации 23 августа 2016 г., регистрационный N 43357), Хельсинкской декларации Всемирной медицинской ассоциации (ВМА) об этических принципах проведения исследований с участием человека в качестве субъекта, декларированных на 64-ой Генеральной ассамблее ВМА, Форталеза, Бразилия, 2013 г.
4.2. Патогенетическое лечение
Достаточное количество жидкости (2,5 - 3,5 литра в сутки и более, если нет противопоказаний по соматической патологии). При выраженной интоксикации, а также при дискомфорте в животе, тошноте и/или рвоте, показаны энтеросорбенты (диоксид кремния коллоидный, полиметилсилоксанаполигидрат и другие).
У пациентов в тяжелом состоянии (отделения реанимации и интенсивной терапии) при наличии показаний проводится инфузионная терапия под обязательным контролем состояния пациента, включая артериальное давление, аускультативную картину легких, гематокрит (не ниже 0,35 л/л) и диурез. Следует с осторожностью подходить к инфузионной терапии, поскольку избыточные трансфузии жидкостей могут ухудшить насыщение крови кислородом, особенно в условиях ограниченных возможностей искусственной вентиляции легких, а также спровоцировать или усугубить проявления ОРДС.
С целью профилактики отека головного мозга и отека легких пациентам целесообразно проводить инфузионную терапию на фоне форсированного диуреза (фуросемид 1% 2 - 4 мл в/м или в/в болюсно). С целью улучшения отхождения мокроты при продуктивном кашле назначают мукоактивные препараты (ацетилцистеин, амброксол, карбоцистеин).
Бронхолитическая ингаляционная (с использованием небулайзера) терапия с использованием сальбутамола, фенотерола, комбинированных средств (ипратропия бромид+фенотерол) целесообразна при наличии бронхообструктивного синдрома.
4.3. Основные принципы симптоматического лечения
Симптоматическое лечение включает:
- купирование лихорадки (жаропонижающие препараты - парацетамол, ибупрофен);
- комплексная терапия ринита и/или ринофарингита (увлажняющие/элиминационные препараты, назальные деконгестанты);
- комплексная терапия бронхита (мукоактивные, бронхолитические и прочие средства).
Жаропонижающие назначают при температуре выше 38,0 - 38,5 °C. При плохой переносимости лихорадочного синдрома, головных болях, повышении артериального давления и выраженной тахикардии (особенно при наличии ишемических изменений или нарушениях ритма) жаропонижающие используют и при более низких цифрах. Наиболее безопасными препаратами являются ибупрофен и парацетамол.
Для местного лечения ринита, фарингита, при заложенности и/или выделениях из носа начинают с солевых средств для местного применения на основе морской воды (изотонических, а при заложенности - гипертонических). В случае их неэффективности показаны назальные деконгенстанты. При неэффективности или выраженных симптомах могут быть использованы различные растворы с антисептическим действием.
4.4. Антибактериальная терапия при осложненных формах инфекции
Пациентам с клиническими формами коронавирусной инфекции, протекающими с поражением нижних отделов респираторного тракта (пневмония), может быть показано назначение антимикробных препаратов (амоксициллин/клавулановая кислота, респираторные фторхинолоны - левофлоксацин, моксифлоксацин, цефалоспорины 3 и 4 поколения, карбапенемы, линезолид и др.) в связи с высоким риском суперинфекции. Выбор антибиотиков и способ их введения осуществляется на основании тяжести состояния пациента, анализе факторов риска встречи с резистентными микроорганизмами (наличие сопутствующих заболеваний, предшествующий прием антибиотиков и др.), результатов микробиологической диагностики.
У пациентов в критическом состоянии целесообразно стартовое назначение одного из следующих антибиотиков: защищенных аминопенициллинов, цефтаролина фосамила, "респираторных" фторхинолонов. Бета-лактамные антибиотики должны назначаться в комбинации с макролидами для внутривенного введения.
При отсутствии положительной динамики в течение заболевания, при доказанной стафилококковой инфекции (в случае выявления стафилококков, устойчивых к метицилину) целесообразно применение препаратов, обладающих высокой антистафилококковой и антипневмококковой активностью - линезолид, ванкомицин.
4.5. Особенности клинических проявлений и лечения заболевания у детей
4.5.1. Особенности клинических проявлений
Известные случаи коронавирусной инфекции у детей, обусловленные SARS-CoV-2, не позволяют объективно оценить особенности заболевания, а также характерные проявления этой клинической формы болезни на всех стадиях заболевания. По имеющимся данным молодые люди и дети менее восприимчивы к коронавирусу нового типа.
Особенности клинической картины коронавирусных инфекций у детей (по результатам анализа сезонных коронавирусных инфекций, обусловленных коронавирусами) характеризуются поражением как верхних дыхательных путей (ринофарингит), так и нижних дыхательных путей (бронхит, бронхиолит, пневмония). Клинических различий при инфицировании тем или иным штаммом сезонного коронавируса не установлено. Моноинфекция чаще протекает в виде легкого или среднетяжелого поражения верхних отделов дыхательных путей, может иметь место коинфекция с другими респираторными вирусами (РСВ, риновирус, бокавирус, аденовирус), что утяжеляет течение заболевания и приводит к поражению нижних отделов респираторного тракта (пневмония, бронхиолит).
Основные жалобы: повышение температуры, насморк, боль в горле. Клинические синдромы:
- лихорадка от субфебрильной (при заболеваниях легкой степени тяжести) до фебрильной при тяжелой и при сочетанных инфекциях;
- катаральный синдром: кашель, ринорея, гиперемия задней стенки глотки;
- респираторный синдром проявляется одышкой, снижением сатурации крови кислородом, тахикардией, признаками дыхательной недостаточности (периоральный цианоз, участие вспомогательных мышц в акте дыхания, западение уступчивых мест грудной клетки); бронхит и пневмония развиваются чаще при сочетании с другими респираторными вирусами (риновирус, РСВ), характеризуются соответствующими аускультативными и перкуторными проявлениями;
- возможен абдоминальный (тошнота, рвота, боли в животе) и/или диарейный синдром, который нередко проявляется у детей при респираторных инфекциях в первые 5 - 6 суток, в том числе при инфекциях, вызванных SARS-CoV и MERS-CoV.
SARS-ассоциированная коронавирусная инфекция имела более легкое клиническое течение и благоприятные исходы у детей младше 12 лет по сравнению с подростками и взрослыми.
Факторы риска тяжелого заболевания у детей вне зависимости от варианта коронавируса:
- неблагоприятный преморбидный фон (заболевания легких, болезнь Кавасаки);
- иммунодефицитные состояния разного генеза (чаще заболевают дети старше 5 лет, в 1,5 раза чаще регистрируют пневмонии);
- коинфекция РСВ.
Выраженность клинических проявлений коронавирусной инфекции варьирует от отсутствия симптомов (бессимптомное течение) или легких респираторных симптомов до тяжелой острой респираторной инфекции (ТОРИ), протекающей с:
- высокой лихорадкой;
- выраженным нарушением самочувствия вплоть до нарушения сознания;
- ознобом, потливостью;
- головными и мышечными болями;
- сухим кашлем, одышкой, учащенным и затрудненным дыханием;
- учащенным сердцебиением.
В ранние сроки заболевания может отмечаться рвота, учащенный жидкий стул (гастроинтестинальный синдром). Наиболее частым проявлением ТОРИ является двусторонняя вирусная пневмония, осложненная ОРДС или отеком легких. Возможна остановка дыхания, что требует искусственной вентиляции легких и оказания помощи в условиях отделения анестезиологии и реанимации.
Неблагоприятные исходы развиваются при прогрессирующей дыхательной недостаточности, присоединении вторичной инфекции, протекающей в виде сепсиса. Возможные осложнения:
- отек легких;
- ОРДС;
- острая сердечная недостаточность;
- острая почечная недостаточность;
- инфекционно-токсический шок;
- геморрагический синдром на фоне снижения тромбоцитов крови (ДВС),
- полиорганная недостаточность (нарушение функций многих органов и систем).
Лабораторная диагностика коронавирусной инфекции у детей не имеет особенностей.
4.5.2. Особенности лечения
Цели лечения:
- нормализация температуры;
- купирование инфекционной интоксикации;
- устранение катарального синдрома;
- предотвращение и/или купирование осложнений.
Лечение должно начинаться безотлагательно после появления первых симптомов заболевания, характерных для коронавирусной инфекции, с учетом их выраженности и при наличии эпидемических предпосылок для подозрений о диагнозе коронавирусной инфекции.
Показания для перевода в ОРИТ:
- нарастание цианоза и одышки в покое;
- показатели пульсоксиметрии ниже 92% - 94%;
- одышка: дети до 1 года - более 60 в мин, дети до 5 лет - более 40 в мин, старше 5 лет - более 30 в мин;
- появление кашля с примесью крови в мокроте, боли или тяжести в груди;
- появление признаков геморрагического синдрома;
- изменения психического состояния, спутанность сознания или возбуждение, судороги;
- повторная рвота;
- снижение артериального давления и уменьшение мочеотделения;
- сохранение высокой лихорадки (более 4 - 5 суток) с рефрактерностью к жаропонижающим средствам и развитием тяжелых осложнений.
Этиотропное лечение
В настоящее время отсутствует доказательная база по эффективности каких-либо противовирусных препаратов для этиотропного лечения COVID-19 у детей. В этой связи назначение противовирусных препаратов может основываться на имеющихся данных об их эффективности при лечении сезонных острых респираторных вирусных инфекций, вызванных коронавирусами. С целью профилактики инфекции и при легких формах заболевания возможно применение препаратов рекомбинантного интерферона альфа. Назначение других противовирусных средств в каждом случае должно быть обоснованно коллегиально врачом-инфекционистом и врачом-педиатром медицинской организации.
Патогенетическое лечение
Рекомендовано в начальном (лихорадочном) периоде болезни проведение дезинтоксикационной, антиоксидантной терапии при выраженной интоксикации.
Рекомендовано с целью дезинтоксикации применение 5 - 10% раствора декстрозы, изотонические солевые растворы, при тяжелом течении болезни дополнительно коллоидные растворы.
Для купирования интоксикации применяются наряду с декстрозой изотонические солевые растворы (физиологический раствор), при тяжелом течении болезни дополнительно коллоидные растворы. Введение излишней жидкости парентерально, особенно изотонического раствора хлорида натрия, чревато опасностью развития отека легких и мозга, ОРДС. Общее количество жидкости, вводимой парентерально, должно применяться из расчета по физиологической потребности.
Рекомендовано с антиоксидантной целью введение 5% раствора аскорбиновой кислоты (внутривенно) и другие инфузионные растворы, обладающие подобным действием.
Рекомендовано для коррекции электролитных нарушений - препараты калия, глюконат кальция 10%.
Симптоматическое лечение
Рекомендовано применение противокашлевых, муколитических и отхаркивающих препаратов при развитии трахеита, бронхита, пневмонии. Действие данных препаратов направлено на подавление кашля или улучшение выведения мокроты из трахеобронхиального дерева, улучшение мукоцилиарного клиренса.
Рекомендовано применение антиконгестантов при развитии ринита. Действие данных препаратов направлено на улучшение носового дыхания, снятие отека слизистой полости носа, улучшение оттока содержимого придаточных пазух носа.
Рекомендовано применение жаропонижающих препаратов, в т.ч. нестероидные противовоспалительные средства (парацетамол, ибупрофен, метамизол натрия), спазмолитиков (папаверин) пациентам при фебрильном повышении температуры. У пациентов с судорожным синдромом в анамнезе или при развитии судорог на фоне текущего заболевания показано снижение и субфебрильной температуры. У детей с жаропонижающей и болеутоляющей целью применяются парацетамол в суточной дозе 60 мг/кг, ибупрофен в суточной дозе 30 мг/кг. Метамизол натрия в разовой дозе 5 - 10 мг/кг внутримышечно или внутривенно, а у детей до 3 - 12 мес. (5 - 9 кг) только внутримышечно при стойком повышении температуры более 38,5 град. C или отсутствии эффекта на парацетамол, ибупрофен. Спазмолитики в комбинации с анальгетиками применяются при сохранении стойкой фебрильной температуры, отсутствии эффекта на препараты парацетамол и ибупрофен.
4.6. Лечение коронавирусной инфекции у беременных, рожениц и родильниц
4.6.1. Этиотропное лечение
Этиотропное лечение COVID-19 женщин в период беременности и кормления грудью в настоящее время не разработано. Рибавирин и рекомбинантный интерферон бета-1b противопоказаны к применению во время беременности. Однако в качестве этиотропной терапии возможно назначение противовирусных препаратов с учетом их эффективности против нового коронавируса по жизненным показаниям. В остальных случаях следует учитывать их безопасность при беременности и в период грудного вскармливания.
Назначение препаратов лопинавир+ритонавир возможно в случае, когда предполагаемая польза для матери превосходит потенциальный риск для плода: 400 мг лопинавира + 100 мг ритонавира назначаются каждые 12 часов в течение 14 дней в таблетированной форме. В случае невозможности перорального приема препараты (400 мг лопинавира + 100 мг ритонавира) вводятся через назогастральный зонд в виде суспензии (5 мл) каждые 12 часов в течение 14 дней.
Лечение должно быть начато как можно раньше, что в большей степени обеспечивает выздоровление. Противовирусные препараты беременным с тяжелым или прогрессирующим течением заболевания необходимо назначать и в более поздние сроки от начала заболевания.
При назначении противовирусных препаратов кормящим женщинам решение вопроса о продолжении грудного вскармливания зависит от тяжести состояния матери.
4.6.2. Патогенетическое лечение
Жаропонижающим препаратом первого выбора является парацетамол, который назначается по 500 - 1000 мг до 4 раз в день (не более 4 г в сутки). В первом и втором триместрах беременности может быть назначен ибупрофен (по 200 - 400 мг 3 - 4 раза в сутки в течение 3 - 5 дней; максимальная суточная доза - 1200 мг) или целекоксиб (по 100 - 200 мг 2 раза в день в течение 3 - 5 дней; максимальная суточная доза при длительном приеме - 400 мг). В третьем триместре беременности ибупрофен и целекоксиб противопоказаны.
4.6.3. Симптоматическое лечение
Во время беременности (I, II и III триместры), в послеродовом и постабортном периоде возможно применение муколитических средств (амброксол 2 - 3 мл с физраствором в соотношении 1:1 2 - 3 раза в день) и бронходилататоров (ипратропия бромид + фенотерол по 20 капель в 2 - 4 мл физраствора 2 раза в день). В послеродовом и постабортном периоде в качестве бронходилататора также может применяться сальбутамол (2,5 - 5 мг в 5 мл физраствора 2 раза в день).
Необходимым компонентом комплексной терапии является адекватная респираторная поддержка. Показатели сатурации кислорода должны определяться у всех беременных с пневмонией.
Показаниями для перевода ОРИТ при коронавирусной инфекции являются быстропрогрессирующая ОДН (ЧД > 25 в 1 мин, SpO2 < 92%, а также другая органная недостаточность (2 и более балла по шкале SOFA).
4.6.4. Антибактериальная терапия при осложненных формах инфекции
У пациенток с осложненными формами инфекции антибактериальная терапия должна быть назначена в течение первых четырех часов после госпитализации. Пациенткам с тяжелым течением заболевания антибактериальные препараты вводятся внутривенно.
При вторичной вирусно-бактериальной пневмонии (наиболее вероятные возбудители - Streptococcus pneumoniae, Staphylococcus aureus и Haemophilus influenza) предпочтительнее использовать следующие схемы антибиотикотерапии:
- цефалоспорин III поколения 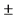 макролид;
макролид;
- защищенный аминопенициллин 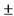 макролид;
макролид;
При третичной бактериальной пневмонии (наиболее вероятные возбудители - метициллинрезистентные штаммы Staphylococcus aureus, Haemophilus influenza) обосновано назначение следующих препаратов (в различных комбинациях):
- цефалоспорин IV поколения 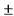 макролид;
макролид;
- карбапенемы;
- ванкомицин;
- линезолид.
К антибактериальным лекарственным средствам, противопоказанным при беременности, относятся тетрациклины, фторхинолоны, сульфаниламиды.
4.6.5. Акушерская тактика
Акушерская тактика определяется несколькими аспектами: тяжестью состояния пациентки, состоянием плода, сроком гестации. При тяжелом и среднетяжелом течении заболевания до 12 нед. гестации в связи с высоким риском перинатальных осложнений рекомендуется прерывание беременности после излечения инфекционного процесса. При отказе пациентки от прерывания беременности необходима биопсия ворсин хориона для выявления хромосомных аномалий плода.
Прерывание беременности и родоразрешение в разгар заболевания сопряжено с увеличением показателя материнской летальности и большим числом осложнений: утяжеление основного заболевания и вызванных им осложнений, развитие и прогрессирование дыхательной недостаточности, возникновение акушерских кровотечений, интранатальная гибель плода, послеродовые гнойно-септические осложнения. Однако при невозможности устранения гипоксии на фоне ИВЛ или при прогрессировании дыхательной недостаточности, развитии альвеолярного отека легких, а также при рефрактерном септическом шоке по жизненным показаниям в интересах матери показано досрочное родоразрешение путем операции кесарева сечения с проведением всех необходимых мероприятий по профилактике коагулопатического и гипотонического акушерского кровотечения.
В случае развития спонтанной родовой деятельности в разгар заболевания и пневмонии роды предпочтительно вести через естественные родовые пути под мониторным контролем состояния матери и плода. Проводить тщательное обезболивание, детоксикационную, антибактериальную и противовирусную терапию, респираторную поддержку. Во втором периоде для профилактики развития дыхательной и сердечно-сосудистой недостаточности ограничить потуги. При необходимости быстрого окончания родов следует применить вакуум-экстракцию или наложить акушерские щипцы.
Кесарево сечение выполняется при наличии абсолютных акушерских показаний, а также умирающей женщине (для сохранения жизни плода).
Анестезиологическое обеспечение операции кесарева сечения при тяжелом течении заболевания: в отсутствии признаков выраженной полиорганной недостаточности (до 2 баллов по шкале SOFA) возможно применение региональных методов обезболивания на фоне респираторной поддержки, при выраженной полиорганной недостаточности - тотальная внутривенная анестезия с ИВЛ.
Всем пациенткам независимо от срока беременности показана профилактика кровотечения.
Во всех случаях вопрос о времени и методе родоразрешения решается индивидуально.
Клиническими критериями выписки из стационара беременных и родильниц являются:
- нормальная температура тела в течение 3-х дней (после выписки из стационара больная приступает к работе не ранее 7 суток от нормализации температуры);
- отсутствие симптомов поражения респираторного тракта;
- восстановление нарушенных лабораторных показателей;
- отсутствие акушерских осложнений (беременности, послеродового периода).
Выписка из стационара проводится после двукратного отрицательного результата лабораторного исследования на наличие РНК SARS-CoV-2 методом ПЦР с интервалом не менее 1 дня.
Прогноз для матери и плода зависит от триместра гестации, в котором возникло заболевание, наличия преморбидного фона (курение, ожирение, фоновые заболевания органов дыхательной системы и ЛОР-органов, сахарный диабет, ВИЧ-инфекция), степени тяжести инфекционного процесса, наличия осложнений и своевременности начала противовирусной терапии.
4.7. Основные принципы терапии неотложных состояний
4.7.1. Интенсивная терапия острой дыхательной недостаточности
Показания для перевода в ОРИТ (достаточно одного из критериев) - начальные проявления и клиническая картина быстро прогрессирующей ОДН:
- нарастающая и выраженная одышка;
- цианоз;
- ЧД > 30 в минуту;
- SpO2 < 90%;
- артериальное давление АДсист < 90 мм рт. ст.;
- шок (мраморность конечностей, акроцианоз, холодные конечности, симптом замедленного сосудистого пятна (> 3 сек), лактат более 3 ммоль/л);
- дисфункция центральной нервной системы (оценка по шкале комы Глазго менее 15 баллов);
- острая почечная недостаточность (мочеотделение < 0,5 мл/кг/ч в течение 1 часа или повышение уровня креатинина в два раза от нормального значения);
- печеночная дисфункция (увеличение содержания билирубина выше 20 мкмоль/л в течение 2-х дней или повышение уровня трансаминаз в два раза и более от нормы);
- коагулопатия (число тромбоцитов < 100 тыс/мкл или их снижение на 50% от наивысшего значения в течение 3-х дней).
Необходимо обеспечить достаточное количество жидкости при отсутствии противопоказаний и снижении диуреза (5 - 6 мл/кг/ч), общее количество которой может быть увеличено при повышении потерь из ЖКТ (рвота, жидкий стул). Использование энтеросорбентов (диоксид кремния коллоидный, полиметилсилоксан полигидрат и др.).
У пациентов в тяжелом состоянии при наличии показаний инфузионная терапия проводится исходя из расчетов 5 - 6 - 8 мл/кг/ч с обязательным контролем диуреза и оценкой распределения жидкости.
Растворы для инфузионной терапии:
- кристаллоидные препараты (растворы электролитов) изотонические (раствор Рингера, физиологический раствор),
- кристаллоидные препараты - сукцинаты (на основе янтарной кислоты),
- растворы углеводов (10% растворы декстрозы),
- при снижении уровня альбумина - 10% раствор альбумина до 10 мл/кг/сутки.
Инфузионная терапия проводится под обязательным контролем состояния пациентов, его артериального давления, оценки аускультативной картины в легких, с контролем величины гематокрита и диуреза (гематокрит не ниже 0,35 и диурез не ниже 0,5 мл/кг/ч). Гипотонические кристаллоидные растворы, растворы на основе крахмала не рекомендуются к применению. Необходимо вести пациентов в нулевом или небольшом отрицательном балансе.
Для профилактики отека головного мозга при снижении диуреза и задержке жидкости целесообразно назначение фуросемида 0,5 - 1 мг/кг болюсно в/м или в/в.
Интенсивная терапия ОДН
Развитие острой дыхательной недостаточности является одним из наиболее частых осложнений тяжелой вирусной пневмонии.
Алгоритм оказания помощи при развитии дыхательной недостаточности строится на основании общих принципов респираторной терапии, которые включают в себя простые методы, когда дыхательная недостаточность протекает либо в компенсированной форме (оксигенотерапия через маску, носовые канюли). При усилении симптомов острой дыхательной недостаточности используются методы респираторной терапии, которые можно отнести к более сложным (высокопоточная оксигенация). В том случае, когда респираторная терапия не имеет видимого успеха и не позволяет обеспечить газообмен (остается снижение SaO2 ниже 90%, сохраняется или нарастает одышка с сохранением цианоза, отмечается снижение PaO2 несмотря на использование гипероксических смесей), переходят к ИВЛ. Первоначально выполняется интубация трахеи и обеспечиваются начальные режимы вентиляции, которые меняются исходя из получаемых постоянно показателей вентиляции и газообмена.
Таблица 1. Выбор метода респираторной поддержки в зависимости от тяжести ОДН
|
Тяжесть (выраженность) ОДН
|
Метод респираторной терапии
|
Основная цель, критерии эффективности
|
|
Проявления средней тяжести (в том числе начальные)
|
Оксигенотерапия через лицевую маску или носовые канюли
|
Улучшение оксигенации
|
|
Средне-тяжелое и Тяжелое состояние
|
Оксигенотерапия через высокопоточные канюли или неинвазивная ИВЛ
|
Стабилизация состояния и улучшение оксигенации
|
|
Тяжелое и крайней тяжести
|
Интубация трахеи и перевод на ИВЛ
|
Стабилизация состояния и улучшение оксигенации
|
При развитии первых признаков ОДН начать оксигенотерапию через маску или носовые катетеры. Оптимальным уровнем эффективности кислородотерапии является повышение сатурации кислорода выше 90%, или наличие эффекта заметного и стойкого роста этого показателя. При этом нижний порог PaO2 не должен быть ниже 55 - 60 мм. рт. ст.
При отсутствии эффекта от первичной респираторной терапии - оксигенотерапии, целесообразно решить вопрос о применении ИВЛ. При выборе ИВЛ начальной тактикой допустимо использовать неинвазивную вентиляцию легких по общепринятым правилам и методикам.
Возможно начало респираторной поддержки у пациентов с ОРДС при помощи неинвазивной вентиляции при сохранении сознания, контакта с пациентом (см. клинические рекомендации ФАР "Применение неинвазивной вентиляции легких"). При низкой эффективности и/или плохой переносимости НИВЛ, альтернативной НИВЛ также может служить высокоскоростной назальный поток.
Показания к неинвазивной вентиляции:
- тахипноэ (более 25 движений в минуту для взрослых), не исчезает после снижения температуры тела;
- PaO2 < 60 мм. рт. ст. либо PaO2/FiO2 < 300;
- PaCO2 > 45 мм. рт. ст.;
- pH < 7,35;
- Vt < 4 - 6 мл/кг (дыхательный объем (мл)/масса тела (кг) пациента);
- SpO2 < 90%;
Абсолютные противопоказания к проведению НИВЛ: выраженная энцефалопатия, отсутствие сознания; аномалии и деформации лицевого скелета, препятствующие наложению маски.
При неэффективности неинвазивной вентиляции - гипоксемии, метаболическом ацидозе или отсутствии увеличения индекса PaO2/FiO2 в течение 2 часов, высокой работе дыхания (десинхронизация с респиратором, участие вспомогательных мышц, "провалы" во время триггирования вдоха на кривой "давление - время"), показана интубация трахеи.
При наличии показаний начало "инвазивной" ИВЛ необходимо осуществлять безотлагательно (частота дыхания более 35 в 1 мин, нарушение сознания, снижение PaO2 менее 60 мм рт. ст. или снижение SpO2 < 90% на фоне инсуффляции кислорода. При этом следует иметь в виду, что прогрессирование дыхательной недостаточности может происходить чрезвычайно быстро.
Стратегическая цель респираторной поддержки заключается в обеспечении адекватного газообмена и минимизации потенциального ятрогенного повреждения легких.
Показания к ИВЛ:
- неэффективность проведения неинвазивной вентиляции легких;
- невозможность проведения неинвазивной вентиляции легких (остановка дыхания, нарушение сознания, психики пациента);
- нарастающая одышка, тахипноэ (более 35 движений в минуту) - не исчезает после снижения температуры тела;
- PaO2 < 60 мм. рт. ст. либо PaO2/FiO2 < 200;
- PaCO2 > 60 мм. рт. ст.;
- pH < 7,25;
- Vt < 4 - 6 мл/кг (дыхательный объем (мл)/масса тела (кг) пациента);
- SpO2 < 90%.
Рекомендуемые особенности проведения ИВЛ:
- P пиковое < 35 см. вод. ст.;
- P плато < 30 см. вод. ст.;
- Уровень ПДКВ регулируется по величине SpO2 (минимально достаточно - 92%) и параметрам гемодинамики.
В процессе проведения респираторной поддержки следует использовать следующие основные положения:
- дыхательный объем (ДО, Vt) - не более 4 - 6 мл/кг идеальной массы тела ("протективная" ИВЛ) (B);
- частота дыхания и минутный объем вентиляции (MVE) - минимально необходимые, для поддержания PaCO2 на уровне менее 45 мм рт. ст. (кроме методологии "допустимой гиперкапнии") (C);
- выбор PEEP - минимально достаточный для обеспечения максимального рекрутирования альвеол и минимального перераздувания альвеол и угнетения гемодинамики ("протективная" ИВЛ) (A);
- синхронизация пациента с респиратором - использование седативной терапии (в соответствии с протоколом седации) и при тяжелом течении ОРДС непродолжительной (обычно, менее 48 часов) миоплегии, а не гипервентиляции (PaCO2 < 35 мм рт. ст) (C);
- соблюдение протокола отлучения пациента от аппарата ИВЛ - ежедневно необходимо оценивать критерии прекращения ИВЛ (C).
При выборе режима вентиляции клиническое решение принимается в основном с учетом четырех важных факторов: возможного перерастяжения легких объемом или давлением, степени артериального насыщения гемоглобина кислородом, артериального pH, фракционной концентрации кислорода (токсическое воздействие кислорода).
Проведение "безопасной" ИВЛ возможно как в режимах с управляемым давлением (PC), так и в режимах с управляемым объемом (VC). При этом в режимах с управляемым объемом желательно использовать нисходящую форму инспираторного потока, так как она обеспечивает лучшее распределение газа в разных отделах легких и меньшее давление в дыхательных путях. В настоящее время отсутствуют убедительные данные о преимуществе какого-либо из вспомогательных режимов респираторной поддержки. При применении управляемых режимов респираторной поддержки следует как можно быстрее перейти к режимам вспомогательной вентиляции.
Капнографиию, как метод респираторного мониторинга, целесообразно использовать для контроля за проведением вентиляции легких при использовании неинвазивной и инвазивной вентиляции, так как при этих методах оценка гиперкапнии повышает эффективность дыхательной терапии.
Прекращение респираторной поддержки
Вопрос о прекращении ИВЛ может быть поставлен только в условиях регресса дыхательной недостаточности пациента. Принципиальными моментами готовности являются:
- Отсутствие неврологических признаков отека головного мозга (например, можно "отлучать" пациентов в вегетативном состоянии) и патологических ритмов дыхания,
- Полное прекращение действия миорелаксантов и других препаратов, угнетающих дыхание,
- Стабильность гемодинамики и отсутствие жизнеопасных нарушений,
- Отсутствие признаков сердечной недостаточности (увеличение сердечного выброса в процессе снижения респираторной поддержки - показатель успешности "отлучения"),
- Отсутствие гиповолемии и выраженных нарушений метаболизма,
- Отсутствие нарушений кислотно-основного состояния,
- PvO2 > 35 мм рт. ст.,
- Отсутствие выраженных проявлений ДВС-синдрома (клинически значимой кровоточивости или гиперкоагуляции),
- Полноценная нутритивная поддержка пациента перед и во время процесса "отлучения" от респиратора, компенсированные электролитные расстройства,
- Температура менее 38 град. C.
В любом случае, при развитии тяжелой дыхательной недостаточности целесообразным является начало традиционной ИВЛ.
Затягивать использование ИВЛ нельзя, так как развитие тяжелой пневмонии становится неуправляемым и развивается тяжелая гипоксемия. Поэтому оценка состояния дыхания и газообмена осуществляется постоянно в процессе лечения пациента.
В ситуации попыток обеспечения приемлемой оксигенации не следует выбирать чрезмерно "жесткие" режимы вентиляции (MAP не выше 30 см. вод. ст). При отсутствии стабилизации газообмена при проведении ИВЛ, дальнейшее ужесточение режимов вентиляции может вызвать легочные механические повреждения (пневмоторакс, формирование булл).
При этом целесообразно переводить пациента на ЭКМО с снижением режимов вентиляции и обеспечения эффекта "покоя" легким. Можно использовать вено-венозную ЭКМО при отсутствии явлений сердечной недостаточности, а при ее развитии - вено-артериальную ЭКМО. Основные показания представлены в таблице 2 (она не меняется, только противопоказания - приводятся ниже).
При "отлучении" пациента от ИВЛ возможно использование высокочастотной ИВЛ с сохранением спонтанного дыхания.
Противопоказания:
1. наличие геморрагических осложнений и снижение уровня тромбоцитов ниже критических значений (менее 50000), наличие клиники внутричерепных кровоизлияний;
2. вес ниже 2 кг.
Целевые ориентиры оксигенации - сатурация не ниже 90%. При развитии септического шока лечение стандартное и традиционное, направленное на стабилизацию волемического статуса (кристаллоиды со скоростью 10 - 20 мл/кг/ч, назначение вазопрессоров и инотропов).
Назначение вазопрессоров целесообразно при снижении АД. Адреналин вводится в дозе от 0,2 до 0,5 мкг/кг/мин. Однако доза адреналина может быть увеличена до 1 и даже 1,5 мкг/кг/мин.
Введение норадреналина, допамина и добутамина целесообразно при снижении сократимости миокарда и развитии сердечной недостаточности.
Особенно важно оценивая волемический статус предотвратить возможное развитие гиперволемии.
В комплекс лечения, при развитии олигурии и почечной недостаточности при септическом шоке своевременно начать процедуру ультрагемодиафильтрации.
В качестве пульсовой терапии в режиме короткого курса можно использовать глюкокортикоиды (гидрокортизон 5 мг/кг/с и преднизолон (0,5 - 1 мг/кг/с).
4.7.2. Проведение экстракорпоральной мембранной оксигенации
При тяжелой рефракторной гипоксемии показано проведение экстракорпоральной мембранной оксигенации (ЭКМО). Основным показанием является ОРДС средней тяжести и тяжелого течения с длительностью проведения любой ИВЛ (инвазивной или неинвазивной) не более 5 суток.
В настоящее время имеется достаточное количество данных, свидетельствующих о возможных перспективах данного метода. Быстрота прогрессирования ОДН у пациентов с тяжелой внебольничной пневмонией диктует необходимость осуществить заблаговременный контакт с центром, располагающим возможностями проведения ЭКМО.
ЭКМО проводится в отделениях, имеющих опыт использования данной технологии: стационары, в которых есть специалисты, в т.ч. хирурги, перфузиологи, владеющие техникой канюлизации центральных сосудов и настройкой ЭКМО. Показания и противопоказания к ЭКМО представлены в таблице 2.
Таблица 2. Показания и противопоказания к ЭКМО
|
Потенциальные показания к ЭКМО
|
- Основные инструментальные критерии - индекс Мюррея более 3 и (или) PaO2/FiO2 < 150 при PEEP
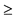 10 см H2O в течение 6 часов (при невозможности измерения PaO2 - показатель SpO2/FiO2 < 200) 10 см H2O в течение 6 часов (при невозможности измерения PaO2 - показатель SpO2/FiO2 < 200)- Давление плато
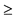 35 см H2O несмотря на снижение PEEP до 5 см H2O и снижение VT до минимального значения (4 мл/кг) и pH 35 см H2O несмотря на снижение PEEP до 5 см H2O и снижение VT до минимального значения (4 мл/кг) и pH 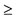 7,15. 7,15. |
|
Противопоказания к ЭКМО
|
- Тяжелые сопутствующие заболевания с ожидаемой продолжительностью жизни пациента не более 5 лет;
- Полиорганная недостаточность или SOFA > 15
баллов;
- Немедикаментозная кома (вследствие инсульта);
- Техническая невозможность венозного или артериального доступа;
- Индекс массы тела > 40 кг/м2.
|
4.7.3. Лечение пациентов с септическим шоком
1. При септическом шоке следует незамедлительно осуществить внутривенную инфузионную терапию кристаллоидными растворами (30 мл/кг, инфузия одного литра раствора должна осуществиться в течение 30 минут или менее).
2. Если состояние пациента в результате болюсной инфузии растворов не улучшается и появляются признаки гиперволемии (т.е. влажные хрипы при аускультации, отек легких по данным рентгенографии грудной клетки), то необходимо сократить объемы вводимых растворов или прекратить инфузию. Не рекомендуется использовать гипотонические растворы или растворы крахмала.
3. При отсутствии эффекта от стартовой инфузионной терапии назначают вазопрессоры (норэпинефрин, адреналин (эпинефрин) и дофамин). Вазопрессоры рекомендуется вводить в минимальных дозах, обеспечивающих поддержку перфузии (т.е. систолическое артериальное давление > 90 мм рт. ст.), через центральный венозный катетер под строгим контролем скорости введения, с частой проверкой показателей давления крови. При признаках снижения тканевой перфузии вводят добутамин.
4. Пациентам с персистирующим шоковым состоянием, которым требуется повышение доз вазопрессоров, целесообразно внутривенное введение гидрокортизона (до 200 мг/сутки) или преднизолона (до 75 мг/сутки). Эксперты ВОЗ рекомендуют при коронавирусной инфекции применять, по возможности, невысокие дозы и непродолжительные курсы.
5. При гипоксемии с SpO2 < 90% показана кислородная терапия, начиная со скорости 5 л/мин с последующим титрованием до достижения целевого уровня SpO2 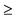 90% у небеременных взрослых и детей, у беременных пациенток - до SpO2
90% у небеременных взрослых и детей, у беременных пациенток - до SpO2 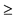 92 - 94%.
92 - 94%.
4.8. Порядок выписки пациентов из медицинской организации
Выписка пациентов с лабораторно подтвержденным диагнозом COVID-19 разрешается при отсутствии клинических проявлений болезни и получении двукратного отрицательного результата лабораторного исследования на наличие РНК SARS-CoV-2 методом ПЦР с интервалом не менее 1 дня.
5. ПРОФИЛАКТИКА КОРОНАВИРУСНОЙ ИНФЕКЦИИ
5.1. Специфическая профилактика коронавирусной инфекции
В настоящее время средства специфической профилактики COVID-19 не разработаны.
5.2. Неспецифическая профилактика коронавирусной инфекции
Мероприятия по предупреждению завоза и распространения COVID-19 на территории РФ регламентированы Распоряжениями Правительства РФ от 30.01.2020 N 140-р, от 31.01.2020 N 154-р, от 03.02.2020 N 194-р, от 18.02.2020 N 338-р и Постановлениями Главного государственного санитарного врача РФ от 24.01.2020 N 2, от 31.01.2020 N 3.
Неспецифическая профилактика представляет собой мероприятия, направленные на предотвращение распространения инфекции, и проводится в отношении источника инфекции (больной человек), механизма передачи возбудителя инфекции, а также потенциально восприимчивого контингента (защита лиц, находящихся и/или находившихся в контакте с больным человеком).
Мероприятия в отношения источника инфекции:
- изоляция больных в боксированные помещения/палаты инфекционного стационара;
- назначение этиотропной терапии.
Мероприятия, направленные на механизм передачи возбудителя инфекции:
- соблюдение правил личной гигиены (мыть руки с мылом, использовать одноразовые салфетки при чихании и кашле, прикасаться к лицу только чистыми салфетками или вымытыми руками);
- использование одноразовых медицинских масок, которые должны сменяться каждые 2 часа;
- использование СИЗ для медработников;
- проведение дезинфекционных мероприятий;
- утилизация медицинских отходов класса B;
- транспортировка больных специальным транспортом.
Мероприятия, направленные на восприимчивый контингент:
1) Элиминационная терапия, представляющая собой орошение слизистой оболочки полости носа изотоническим раствором хлорида натрия, обеспечивает снижение числа как вирусных, так бактериальных возбудителей инфекционных заболеваний.
2) Использование лекарственных средств для местного применения, обладающих барьерными функциями.
3) Своевременное обращение в медицинские организации в случае появления симптомов острой респираторной инфекции является одним из ключевых факторов профилактики осложнений.
Российским гражданам при планировании зарубежных поездок необходимо уточнять эпидемиологическую ситуацию. При посещении стран, где регистрируются случаи инфекции, вызванной SARS-CoV-2, необходимо соблюдать меры предосторожности:
- не посещать рынки, где продаются животные, морепродукты;
- употреблять только термически обработанную пищу, бутилированную воду;
- не посещать зоопарки, культурно-массовые мероприятия с привлечением животных;
- использовать средства защиты органов дыхания (маски);
- мыть руки после посещения мест массового скопления людей и перед приемом пищи;
- при первых признаках заболевания обращаться за медицинской помощью в медицинские организации, не допускать самолечения;
- при обращении за медицинской помощью на территории России информировать медицинский персонал о времени и месте пребывания.
5.3. Медикаментозная профилактика у взрослых
Для медикаментозной профилактики COVID-19 у взрослых возможно интраназальное введение рекомбинантного интерферона альфа.
Для медикаментозной профилактики COVID-19 у беременных возможно только интраназальное введение рекомбинантного интерферона альфа 2b.
5.4. Порядок проведения патологоанатомических вскрытий
В случае установления при жизни диагноза COVID-19 тело умершего пациента транспортируется из отделения, где произошла смерть, непосредственно в патологоанатомическое отделение данной медицинской организации.
Все тела умерших от COVID-19 подлежат обязательному патологоанатомическому вскрытию (статья 67 Федерального закона от 21.11.2011 N 323-ФЗ "Об основах охраны здоровья граждан"). Патологоанатомическое вскрытие при опасных инфекционных болезнях, возбудители которых относятся к I - II группам патогенности, относится к пятой категории сложности.
Вскрытие тела умершего и забор секционного материала для лабораторного исследования проводит врач-патологоанатом или судебно-медицинский эксперт в присутствии специалиста организации, уполномоченной осуществлять федеральный государственный санитарно-эпидемиологический надзор, при строгом соблюдении требований СП 1.3.3118-13 "Безопасность работы с микроорганизмами I - II групп патогенности (опасности)" и другими нормативными и методическими документами. Доставка аутопсийного материала для лабораторного исследования осуществляется в ФБУЗ "Центр гигиены и эпидемиологии" в субъекте Российской Федерации в кратчайшие сроки.
Медицинская организация, в которой проводилось патологоанатомическое вскрытие, направляет информацию о случае (в том числе подозрительном) COVID-19 в территориальный орган, уполномоченный осуществлять федеральный государственный санитарно-эпидемиологический надзор, по месту выявления случая.
Для проведения патологоанатомического исследования в патологоанатомическом, танатологическом отделениях должны быть:
- методическая папка с оперативным планом противоэпидемических мероприятий в случае выявления больного COVID-19; схема оповещения; памятка по технике вскрытия и забора материала для бактериологического исследования; функциональные обязанности на всех сотрудников отделения;
- защитная одежда (противочумный костюм II типа и др.);
- укладка для забора материала; стерильный секционный набор;
- запас дезинфицирующих средств и емкости для их приготовления.
Патологоанатомическое вскрытие осуществляется в изолированном помещении патологоанатомического бюро (отделений), предназначенном для вскрытия таких трупов, в соответствии с требованиями государственных санитарно-эпидемиологических правил и гигиенических нормативов.
Медицинские отходы, образовавшиеся в результате проведения патологоанатомического вскрытия, утилизируются в соответствии с санитарно-эпидемиологическими правилами и нормативами СанПиН 2.1.7.2790-10 "Санитарно-эпидемиологические требования к обращению с медицинскими отходами".
6. МАРШРУТИЗАЦИЯ ПАЦИЕНТОВ И ОСОБЕННОСТИ ЭВАКУАЦИОННЫХ МЕРОПРИЯТИЙ БОЛЬНЫХ ИЛИ ЛИЦ С ПОДОЗРЕНИЕМ НА COVID-19
6.1. Маршрутизация пациентов и лиц с подозрением на COVID-19
Порядок маршрутизации регулирует вопросы оказания медицинской помощи пациентам с COVID-19 в медицинских организациях.
Медицинская помощь пациентам с COVID-19 осуществляется в виде скорой, первичной медико-санитарной и специализированной медицинской помощи в медицинских организациях и их структурных подразделениях, осуществляющих свою деятельность в соответствии с приказами Минздравсоцразвития России от 31.01.2012 N 69н "Об утверждении Порядка оказания медицинской помощи взрослым больным при инфекционных заболеваниях" и от 05.05.2012 N 521н "Об утверждении Порядка оказания медицинской помощи детям с инфекционными заболеваниями" с проведением всех противоэпидемических мероприятий.
Скорая, в том числе скорая специализированная, медицинская помощь больным инфекционным заболеванием оказывается фельдшерскими выездными бригадами скорой медицинской помощи, врачебными выездными бригадами скорой медицинской помощи, специализированными выездными бригадами скорой медицинской помощи, бригадами экстренной медицинской помощи территориальных центров медицины катастроф.
Деятельность бригад направлена на проведение мероприятий по устранению угрожающих жизни состояний с последующей медицинской эвакуацией в медицинскую организацию, оказывающую стационарную медицинскую помощь больным инфекционными заболеваниями. Медицинская помощь больным инфекционными заболеваниями с жизнеугрожающими острыми состояниями, в том числе с инфекционно-токсическим, гиповолемическим шоком, отеком-набуханием головного мозга, острыми почечной и печеночной недостаточностью, острой сердечно-сосудистой и дыхательной недостаточностью, вне медицинской организации оказывается бригадами (в том числе реанимационными) скорой медицинской помощи.
В целях обеспечения готовности к проведению противоэпидемических мероприятий в случае завоза и распространения COVID-19, медицинским организациям необходимо иметь оперативный план первичных противоэпидемических мероприятий при выявлении больного, подозрительного на данное заболевание, руководствоваться действующими нормативными, методическими документами, санитарным законодательством в установленном порядке, в том числе региональным Планом санитарно-противоэпидемических мероприятий по предупреждению завоза и распространения новой коронавирусной инфекции, вызванной SARS-CoV-2, утвержденным уполномоченным органом исполнительной власти субъекта Российской Федерации.
Пробы от больных или контактных лиц отбираются для проведения лабораторной диагностики в соответствии с "Временными рекомендациями по лабораторной диагностике новой коронавирусной инфекции, вызванной 2019-nCov", направленными в адрес органов исполнительной власти субъектов Российской Федерации в сфере охраны здоровья Роспотребнадзором письмом от 21.01.2020 N 02/706-2020-27.
В зависимости от степени тяжести состояния при подтверждении диагноза коронавирусной инфекции лечение осуществляют в отделении для лечения инфекционных больных медицинской организации, в том числе и ОРИТ медицинской организации (при наличии показаний).
6.2. Особенности эвакуационных мероприятий и общие принципы госпитализации больных или лиц с подозрением на COVID-19
1. Госпитализация пациента, подозрительного на заболевание, вызванное SARS-CoV-2, осуществляется в медицинские организации, имеющие в своем составе мельцеровские боксы, либо в медицинские организации, перепрофилируемые под специализированные учреждения той административной территории, где был выявлен больной.
Требования к работе в инфекционных стационарах, изоляторах и обсерваторах в очагах заболеваний, вызванных микроорганизмами I - II групп патогенности, указаны в СП 1.3.3118-13 Безопасность работы с микроорганизмами I - II групп патогенности (опасности).
Оказание медицинской помощи больным с инфекционным заболеванием в процессе подготовки и проведения медицинской эвакуации выполняется в соответствии с действующим порядками, клиническими рекомендациями и стандартами.
При наличии жизнеугрожающих синдромокомплексов проводятся реанимационные мероприятия и интенсивная терапия по схемам, утвержденным в установленном порядке.
2. Транспортировка пациентов с инфекционным заболеванием осуществляется без транспортировочного изолирующего бокса (ТИБ) или в нем.
а) Транспортировка пациента с инфекционным заболеванием без транспортировочного изолирующего бокса
Мероприятия эпидбригад и/или бригад скорой медицинской помощи до начала транспортировки <1>.
--------------------------------
<1> Мероприятия проводятся и при транспортировке больных с инфекционным заболеванием с применением транспортировочного изолирующего бокса.
Члены эпидбригады и/или бригады медицинской эвакуации по прибытии к месту выявления больного перед входом в помещение, где находится больной, под наблюдением врача - руководителя бригады надевают защитные костюмы в установленном порядке <1>.
Врач бригады:
- уточняет у больного данные эпидемиологического анамнеза, круг лиц, которые общались с ним (с указанием даты, степени и длительности контакта);
- определяет контингенты лиц, подлежащих изоляции, медицинскому наблюдению, экстренной профилактике;
- обеспечивает контроль эвакуации больного и контактировавших с ним лиц;
- определяет объекты, подлежащие лабораторному исследованию;
- сообщает незамедлительно согласно утвержденной схеме (старший врач смены) уточненные сведения о больном, о контактировавших с больным и проведенных первичных мероприятиях по локализации очага.
Бригада, выполняющая медицинскую эвакуацию инфекционного больного, должна состоять из врача и двух помощников (фельдшер, санитар), обученных требованиям соблюдения противоэпидемического режима и прошедших дополнительный инструктаж по вопросам дезинфекции.
Больной транспортируется в маске со всеми мерами предосторожности. Водитель транспортного средства, в котором осуществляется медицинская эвакуация, при наличии изолированной кабины должен быть одет в комбинезон, при отсутствии ее - в защитную одежду.
Водители (фельдшера-водители, санитары-водители) санитарного транспорта работают в защитной одежде в установленном порядке.
Стекло и воздуховоды между кабиной водителя и салоном автомобиля герметично заклеиваются упаковочной липкой лентой типа "скотч".
Сотрудники скорой медицинской помощи совместно с врачом-инфекционистом в средствах индивидуальной защиты определяют количество и очередность эвакуации больных.
Уточняют маршрут эвакуации больного в медицинскую организацию. Транспортировка двух и более инфекционных больных на одной машине не допускается. Перевозка контактировавших с больными лиц вместе с больным на одной автомашине не допускается.
Выезд персонала для проведения эвакуации и заключительной дезинфекции на одной автомашине не допускается.
В отдельных случаях (при недостатке транспорта) на санитарной машине, предназначенной для транспортировки больного в стационар, может быть доставлена дезинфекционная бригада в очаг для проведения заключительной дезинфекции. Прибывшая бригада проводит дезинфекцию, а машина отвозит больного в стационар, не ожидая конца обработки.
После госпитализации инфекционного больного машина заезжает в очаг за дезбригадой и забирает вещи для камерной дезинфекции.
Машину скорой медицинской помощи оснащают медико-техническими, лекарственными, перевязочными средствами, противоэпидемической, реанимационной укладками.
Машина скорой медицинской помощи должна быть оснащена гидропультом или ручным распылителем, уборочной ветошью, емкостью с крышкой для приготовления рабочего раствора дезинфекционного средства и хранения уборочной ветоши; емкостью для сбора и дезинфекции выделений.
Необходимый набор дезинфицирующих средств из расчета на 1 сутки:
- средство для дезинфекции выделений;
- средство для дезинфекции поверхностей салона;
- средство для обработки рук персонала (1 - 2 упаковки);
- бактерицидный облучатель.
Расход дезинфицирующих средств, необходимых на 1 смену, рассчитывают в зависимости от того, какое средство имеется в наличии, и возможного числа выездов.
После доставки больного в инфекционный стационар бригада проходит на территории больницы полную санитарную обработку с дезинфекцией защитной одежды.
Машина и предметы ухода за больным подвергаются заключительной дезинфекции на территории больницы силами самой больницы или бригад учреждения дезинфекционного профиля (в соответствии с комплексным планом).
За членами бригады, проводившей медицинскую эвакуацию, устанавливается наблюдение на срок, равный инкубационному периоду подозреваемой инфекции.
б) Транспортировка пациента с инфекционным заболеванием с применением транспортировочного изолирующего бокса
Больные или лица с подозрением на COVID-19 перевозятся транспортом с использованием транспортировочного изолирующего бокса (ТИБ), оборудованного фильтровентиляционными установками, окнами для визуального мониторинга состояния пациента, двумя парами встроенных перчаток для проведения основных процедур во время транспортирования.
Для медицинской эвакуации пациента формируется медицинская бригада в составе 3-х специалистов: 1 врач специалист, 1 фельдшер, 1 санитар и водитель, обученных требованиям соблюдения противоэпидемического режима и прошедших дополнительный инструктаж по вопросам дезинфекции. Медицинские работники осуществляют прием пациента, его размещение в ТИБ и последующее сопровождение.
Медицинские работники и водитель должны быть одеты в защитную одежду.
Пациента готовят к транспортированию до помещения в ТИБ: на месте эвакуации врач бригады оценивает состояние пациента на момент транспортирования и решает вопрос о проведении дополнительных медицинских манипуляций.
Пациента размещают внутри камеры транспортировочного модуля в горизонтальном положении на спине и фиксируют ремнями; в ТИБ помещают необходимое для транспортирования и оказания медицинской помощи оборудование и медикаменты; после этого закрывают застежку-молнию. Проверяют надежность крепления фильтров, включают фильтровентиляционную установку на режим отрицательного давления.
После помещения пациента в ТИБ медицинский персонал бригады:
- протирает руки в резиновых перчатках и поверхность клеенчатого фартука, орошает наружную поверхность транспортировочного модуля дезинфицирующим раствором с экспозицией в соответствии с инструкцией по применению;
- проводит обработку защитных костюмов методом орошения дезинфицирующим раствором в соответствии с инструкцией по применению, затем снимает защитные костюмы и помещает их в мешки для опасных отходов;
- орошает дезинфицирующим средством наружную поверхность мешков с использованными защитными костюмами и относит на транспортное средство.
В боксе инфекционного стационара пациента из ТИБ передают медицинским работникам стационара.
После доставки больного в стационар медицинский транспорт и ТИБ, а также находящиеся в нем предметы, использованные при транспортировании, обеззараживаются силами бригады дезинфекторов на территории инфекционного стационара на специальной, оборудованной стоком и ямой, площадке для дезинфекции транспорта, используемого для перевозки больных в соответствии с действующими методическими документами. Внутренние и внешние поверхности транспортировочного модуля и автотранспорта обрабатываются путем орошения из гидропульта разрешенными для работы с опасными вирусами дезинфицирующими средствами в концентрации в соответствии с инструкцией.
Фильтрующие элементы ТИБ и другие медицинские отходы утилизируют в установленном порядке.
Защитную и рабочую одежду по окончании транспортирования больного подвергают специальной обработке методом замачивания в дезинфицирующем растворе по вирусному режиму согласно инструкции по применению.
Все члены бригады обязаны пройти санитарную обработку в специально выделенном помещении инфекционного стационара.
За членами бригад, проводивших медицинскую эвакуацию, устанавливается наблюдение на срок, равный инкубационному периоду подозреваемой инфекции.
в) Мероприятия бригады дезинфекции
Мероприятия по дезинфекции проводятся с учетом письма Роспотребнадзора от 23.01.2020 N 02/770-2020-32 "Об инструкции по проведению дезинфекционных мероприятий для профилактики заболеваний, вызываемых коронавирусами.
По прибытии на место проведения дезинфекции члены бригады надевают защитную одежду в зависимости от предполагаемого диагноза. Заключительную дезинфекцию в транспортном средстве проводят немедленно после эвакуации больного.
Для проведения обеззараживания в очаг входят два члена бригады, один дезинфектор остается вне очага. В обязанность последнего входит прием вещей из очага для камерной дезинфекции, приготовление дезинфицирующих растворов, поднос необходимой аппаратуры.
Перед проведением дезинфекции необходимо закрыть окна и двери в помещениях, подлежащих обработке. Проведение заключительной дезинфекции начинают от входной двери здания, последовательно обрабатывая все помещения, включая комнату, где находился больной. В каждом помещении с порога, не входя в комнату, обильно орошают дезинфицирующим раствором пол и воздух.
Руководитель медицинской организации, в которой выявлен больной, подозрительный на коронавирусную инфекцию, вызванную SARS-CoV-2, осуществляет первичные противоэпидемические мероприятия согласно оперативному плану медицинской организации, как на случай выявления больного особо опасной инфекцией (ООИ), с целью обеспечения своевременного информирования, временной изоляции, консультирования, эвакуации, проведения дезинфекции, оказания больному необходимой медицинской помощи в соответствии с действующими нормативными документами и санитарным законодательством, в том числе с санитарно-эпидемиологическими правилами "Санитарная охрана территории Российской Федерации СП 3.4.2318-08", МУ 3.4.2552-09. Санитарная охрана территории. Организация и проведение первичных противоэпидемических мероприятий в случаях выявления больного (трупа), подозрительного на заболевания инфекционными болезнями, вызывающими чрезвычайные ситуации в области санитарно-эпидемиологического благополучия населения. Методические указания" (утв. Главным государственным санитарным врачом Российской Федерации 17.09.2009).
3. Руководитель медицинской организации, в которую осуществляется госпитализация больного, подозрительного на коронавирусную инфекцию, вызванную SARS-CoV-2, немедленно вводит в действие имеющийся в данной медицинской организации оперативный план, как на случай выявления ООИ, проведения противоэпидемических мероприятий и перепрофилирования госпитальной базы, включая применение инструкции об обеспечении мероприятий по предупреждению заноса и распространения инфекционных (паразитарных) болезней, требующих проведения мероприятий по санитарной охране территории, необходимой для организации санитарно-противоэпидемических (профилактических) мероприятий и обеспечения практической готовности медицинской организации, план эвакуации больных из медицинской организации.
4. Забор материала для лабораторного исследования от больных производится медицинскими работниками стационара, где госпитализирован больной, с соблюдением требований безопасности при работе с патогенами II группы опасности и согласно Временным рекомендациям по лабораторной диагностике. Взятый материал должен быть немедленно направлен на исследование в лабораторию или сохранен с соблюдением требований действующих санитарных правил по безопасности работы до прибытия специалиста.
5. Дальнейшая маршрутизация больного, подозрительного на коронавирусную инфекцию, вызванную SARS-CoV-2, определяется решениями врачебной комиссии, выводами бригады консультантов, прибывшей для подтверждения диагноза по месту выявления или госпитализации больного.
В медицинской организации, оказывающей медицинскую помощь по профилю "инфекционные болезни", согласно санитарным правилам необходимо наличие:
- неснижаемого запаса СИЗ персонала (защитная одежда, маски и другие);
- укладки для забора биологического материала у больного (подозрительного);
- укладки со средствами экстренной профилактики медицинских работников;
- месячного запаса дезинфицирующих средств и аппаратуры;
- тест-систем для лабораторной диагностики в случае выявления лиц с подозрением на коронавирусную инфекцию;
- медицинского персонала, обученного действиям при выявлении больного (подозрительного на) COVID-19.
При использовании СИЗ обязательно следовать требованиям санитарных правил. Использованные материалы утилизировать в установленном порядке, дезинфекцию рабочих поверхностей и биологических жидкостей больного проводить с использованием дезинфицирующих средств, содержащих хлор.
Использованные источники
1. Al-Tawfiq J.A., Memish Z.A. Update on therapeutic options for Middle East Respiratory Syndrome Coronavirus (MERS-CoV)//Expert review of anti-infective therapy. 2017. 15. N 3. С. 269 - 275.
2. Assiri A. et al. Middle East respiratory syndrome coronavirus infection during pregnancy: a report of 5 cases from Saudi Arabia//Clin Infect Dis. 2016. N 63. pp. 951 - 953
3. Alserehi H. et al. Impact of Middle East respiratory syndrome coronavirus (MERS-CoV) on pregnancy and perinatal outcome//BMC Infect Dis. 2016. N 16, p. 105
4. Bassetti M. The Novel Chinese Coronavirus (2019-nCoV) Infections: challenges for fighting the storm https://doi.org/10.1111/eci.13209 URL: https://onlinelibrary.wiley.com/doi/abs/10.1111/eci.13209
5. Behzadi M.A., Leyva-Grado V.H. Overview of Current Therapeutics and Novel Candidates Against Influenza, Respiratory Syncytial Virus, and Middle East Respiratory Syndrome Coronavirus Infections//Frontiers in microbiology. 2019. N 10. p. 1327.
6. Canada.ca. 2019 novel coronavirus: Symptoms and treatment The official website of the Government of Canada URL: https://www.canada.ca/en/public-health/services/diseases/2019-novel-coronavirus-infection/symptoms.html
7. CDC. 2019 Novel Coronavirus URL: https://www.cdc.gov/coronavirus/2019-ncov/index.html
8. Chen N. et al. Epidemiological and clinical characteristics of 99 cases of 2019 novel coronavirus pneumonia in Wuhan, China: a descriptive study//Lancet. 2020. doi: 10.1016/S0140-6736(20)30211-7
9. Chong Y.P. et al. Antiviral Treatment Guidelines for Middle East Respiratory Syndrome//Infection & chemotherapy. 2015. 47. N 3. pp. 212 - 222.
10. Cinatl J. et al. Treatment of SARS with human interferons//Lancet. 2003. 362. N 9380. pp. 293 - 294.
11. Clinical management of severe acute respiratory infection when Middle East respiratory syndrome coronavirus (MERS-CoV) infection is suspected: Interim Guidance. Updated 2 July 2015. WHO/MERS/Clinical/15.1
12. Commonwealth of Australia|Department of Health. Novel coronavirus (2019-nCoV) URL: https://www.health.gov.au/health-topics/novel-coronavirus-2019-ncov
13. Corman V.M. et al. Detection of 2019 novel coronavirus (2019-nCoV) by real-time RT-PCR//Eurosurveillance. - 2020. - T. 25. - N. 3. - 25(3). doi: 10.2807/1560-7917.ES
14. Coronavirus.URL: https://multimedia.scmp.com/widgets/china/wuhanvirus/?fbclid=IwAR2hDHzpZEh5Nj360i2O%201ES78rXRFymAaFaUK6ZG4m0UTCV1xozulxX1jio
15. Dayer M.R. et al. Lopinavir; A Potent Drug against Coronavirus Infection: Insight from Molecular Docking Study//Arch Clin Infect Dis. 2017; 12(4):e13823. doi: 10.5812/archcid.13823
16. Dyall J. et al. Middle East Respiratory Syndrome and Severe Acute Respiratory Syndrome: Current Therapeutic Options and Potential Targets for Novel Therapies//Drugs. 2017. 77. N 18. С. 1935 - 1966.
17. European Commission. Novel coronavirus 2019-nCoV URL: https://ec.europa.eu/health/coronavirus_en
18. FDA. Novel coronavirus (2019-nCoV) URL: https://www.fda.gov/emergency-preparedness-and-response/mcm-issues/novel-coronavirus-2019-ncov
19. Federal Ministry of Health. Current information on the coronavirus URL: https://www.bundesgesundheitsministerium.de/en/en/press/2020/coronavirus.html
20. Gorbalenya A.E. et al. Severe acute respiratory syndrome-related coronavirus: The species and its viruses - a statement of the Coronavirus Study Group, 2020. doi: https://doi.org/10.1101/2020.02.07.937862
21. Hart B.J. et al. Interferon-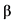 and mycophenolic acid are potent inhibitors of Middle East respiratory syndrome coronavirus in cell-based assays//The Journal of general virology. 2014. 95. Pt 3. С. 571 - 577.
and mycophenolic acid are potent inhibitors of Middle East respiratory syndrome coronavirus in cell-based assays//The Journal of general virology. 2014. 95. Pt 3. С. 571 - 577.
22. Huang C. et al. Cinical features of patients infected with 2019 novel coronavirus in Wuhan, China//Lancet. 2020 doi: 10.1016/S0140-6736(20)30183-5. [Epub ahead of print]
23. Ji W. et al. Homologous recombination within the spike glycoprotein of the newly identified coronavirus may boost cross-species transmission from snake to human//Journal of Medical Virology. - 2020.
24. Jeong S.Y. et al. MERS-CoV Infection in a Pregnant Woman in Korea. J Korean Med Sci. 2017 Oct;32(10): 1717-1720. doi: 10.3346/jkms.2017.32.10.1717.
25. Junqiang L. et al. CT Imaging of the 2019 Novel Coronavirus (2019-nCoV) Pneumonia https://doi.org/10.1148/radiol.2020200236 URL: https://pubs.rsna.org/doi/10.1148/radiol.2020200236
26. Li Q et al. Early Transmission Dynamics in Wuhan, China, of Novel Coronavirus-Infected Pneumonia N Engl J Med. 2020 Jan 29. doi: 10.1056/NEJMoa2001316
27. Li X et al. Potential of large 'first generation' human-to-human transmission of 2019-nCoV. J Med Virol. 2020 Jan 30. doi: 10.1002/jmv.25693. [Epub ahead of print]
28. Lu H. Drug treatment options for the 2019-new coronavirus (2019-nCoV). Biosci Trends. 2020 Jan 28. doi: 10.5582/bst.2020.01020. [Epub ahead of print]
29. Mandell L.A. et al. Infectious Diseases Society of America/American Thoracic Society consensus guidelines on the management of community-acquired pneumonia in adults//Clinical infectious diseases. - 2007. - T. 44. - N. Supplement_2. - pp. S27 - S72.
30. Ministere des Solidarites et de la SanteCoronavirus: questions-reponses URL: https://solidarites-sante.gouv.fr/soins-et-maladies/maladies/maladies-infectieuses/coronavirus/coronavirus-questions-reponses
31. Mo Y., Fisher D.A. review of treatment modalities for Middle East Respiratory Syndrome//The Journal of antimicrobial chemotherapy. 2016. 71. N 12. pp. 3340 - 3350.
32. Momattin H. et al. Therapeutic options for Middle East respiratory syndrome coronavirus (MERS-CoV)-possible lessons from a systematic review of SARS-CoV therapy. Int J Infect Dis. 2013 Oct;17(10):e792-8
33. National Health Commission of the People's Republic of China. URL: http://en.nhc.gov.cn
34. NHS. Coronavirus (2019-nCoV) URL: https://www.nhs.uk/conditions/wuhan-novel-coronavirus/
35. Omrani A.S. et al. Ribavirin and interferon alfa-2a for severe Middle East respiratory syndrome coronavirus infection: a retrospective cohort study//The Lancet Infectious Diseases. 2014. T. 14. N. 11. pp. 1090 - 1095.
36. Outbreak of acute respiratory syndrome associated with a novel coronavirus, China: first local transmission in the EU/EEA - third update URL: https://www.ecdc.europa.eu/sites/default/files/documents/novel-coronavirus-risk-assessment-china-31- january-2020_0.pdf
37. Park M.H. et al. Emergency cesarean section in an epidemic of the Middle East respiratory syndrome: a case report Korean J Anesthesiol, 69 (2016), pp. 287 - 291, doi: 10.4097/kjae.2016.69.3.287
38. Phan L.T. et al. Importation and Human-to-Human Transmission of a Novel Coronavirus in Vietnam//New England Journal of Medicine. - 2020.
39. Phylogeny of SARS-like betacoronaviruses including novel coronavirus (nCoV). URL: https://nextstrain.org/groups/blab/sars-like-cov
40. Public Health England. Investigation and initial clinical management of possible cases of novel coronavirus (2019-nCoV) infection URL: https://www.gov.uk/government/publications/wuhan-novel-coronavirus-initial-investigation-of-possible-cases/investigation-and-initial-clinical-management-of-possible-cases-of-wuhan-novel-coronavirus-wn-cov-infection
41. Royal Pharmaceutical Society of Great Britain Trading as Royal Pharmaceutical Society. Wuhan novel coronavirus URL: https://www.rpharms.com/resources/pharmacy-guides/wuhan-novel-coronavirus
42. The State Council The People's Republic Of China URL: http://english.www.gov.cn/
43. The Centers for Disease Control and Prevention (CDC). Interim guidance for healthcare professionals on human infections with 2019 novel coronavirus (2019-nCoV). URL: https://www.cdc.gov/coronavirus/2019-nCoV/hcp/index.html
44. Upchurch C.P. et al. Community-acquired pneumonia visualized on CT scans but not chest radiographs: pathogens, severity, and clinical outcomes//Chest. - 2018. - T. 153. - N. 3. - pp. 601 - 610.
45. Wang Z. et al. Clinical characteristics and therapeutic procedure for four cases with 2019 novel coronavirus pneumonia receiving combined Chinese and Western medicine treatment. Biosci Trends 2020. doi: 10.5582/bst.2020.01030.
46. World health organization. Managing Ethical Issues in Infectious Disease Outbreaks. Publication date: 2016. URL: https://www.who.int/ethics/publications/infectious-disease-outbreaks/en/
47. Wu P. et al. Real-time tentative assessment of the epidemiological characteristics of novel coronavirus infections in Wuhan, China, as at 22 January 2020//Eurosurveillance. 2020. T. 25. N.3. doi: 10.2807/1560-7917.ES.2020.25.3.2000044
48. Zhang L, Liu Y. Potential Interventions for Novel Coronavirus in China:. J Med Virol 2020. doi:10.1002/jmv.25707.
49. Zhang J. et al. Therapeutic and triage strategies for 2019 novel coronavirus disease in fever clinics. Lancet Respir Med 2020. doi:10.1016/S2213-2600(20)30071-0.
50. Zumla A. et al. Coronaviruses - drug discovery and therapeutic options//Nature reviews. Drug discovery. 2016. 15. N 5. С. 327 - 347.
51. Всемирная организация здравоохранения. Клиническое руководство по ведению пациентов с тяжелой острой респираторной инфекцией при подозрении на инфицирование новым коронавирусом (2019-nCoV). Временные рекомендации. Дата публикации: 25 января 2020 г. URL: http://www.euro.who.int/_data/assets/pdf_file/0020/426206/RUS-Clinical-Management-of-Novel_CoV_Final_without-watermark.pdf?ua=1.
52. Всемирная организация здравоохранения. Клиническое руководство по ведению пациентов с тяжелыми острыми респираторными инфекциями при подозрении на инфицирование БВРС-КоВ. Временные рекомендации. Дата публикации: Июль 2015 г. URL: https://www.who.int/csr/disease/coronavirus_infections/case-management-ipc/ru/
53. Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека. О новой коронавирусной инфекции. URL: https://rospotrebnadzor.ru/region/korono_virus/punkt.php
Приложение 1
СПИСОК
ВОЗМОЖНЫХ К НАЗНАЧЕНИЮ ЛЕКАРСТВЕННЫХ СРЕДСТВ ДЛЯ ЛЕЧЕНИЯ
КОРОНАВИРУСНОЙ ИНФЕКЦИИ У ВЗРОСЛЫХ
|
Препарат (МНН)
|
Механизм действия
|
Формы выпуска
|
Схемы назначения
|
|
Лопинавир+Ритонавир
|
Лопинавир является ингибитором ВИЧ-1 и ВИЧ-2 протеазы ВИЧ;
Ритонавир - ингибитор аспартилпротеаз ВИЧ-1 и ВИЧ-2
|
Таблетки/суспензия
|
Лечение: 400 мг лопинавира/100 мг ритонавира назначаются каждые 12 часов в течение 14 дней в таблетированной форме. В случае невозможности перорального приема препаратов Лопинавир+Ритонавир (400 мг лопинавира/100 мг ритонавира) вводится в виде суспензии (5 мл) каждые 12 часов в течение 14 дней через назогастральный зонд
|
|
Рибавирин
|
Противовирусное средство. Быстро проникает в клетки и действует внутри инфицированных вирусом клеток. Рибавирин ингибирует репликацию новых вирионов, что обеспечивает снижение вирусной нагрузки, селективно ингибирует синтез вирусной РНК, не подавляя синтез РНК в нормально функционирующих клетках
|
Таблетки, капсулы.
|
2000 мг - нагрузочная доза. Далее 4 дня по 1200 мг каждые 8 часов, 4 - 6 дней по 600 мг каждые 8 часов.
|
|
Рекомбинантный интерферон бета-1b
|
Рекомбинантный интерферон IFN-
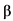 1b повышает супрессорную активность мононуклеарных клеток периферической крови и снижает устойчивость Т-лимфоцитов к апоптозу, запускает экспрессию ряда белков, обладающих противовирусным, антипролиферативным и противовоспалительным действием, смещает цитокиновый баланс в пользу противовоспалительных цитокинов, тормозит пролиферацию лейкоцитов и нарушает презентацию аутоантигенов, снижает темп миграции лейкоцитов через ГЭБ за счет снижения экспрессии металлопротеаз, увеличивающих проницаемость ГЭБ, снижает связывающую способность и экспрессию рецепторов к интерферону-гамма, а также усиливает их распад, является антагонистом интерферона-гамма 1b повышает супрессорную активность мононуклеарных клеток периферической крови и снижает устойчивость Т-лимфоцитов к апоптозу, запускает экспрессию ряда белков, обладающих противовирусным, антипролиферативным и противовоспалительным действием, смещает цитокиновый баланс в пользу противовоспалительных цитокинов, тормозит пролиферацию лейкоцитов и нарушает презентацию аутоантигенов, снижает темп миграции лейкоцитов через ГЭБ за счет снижения экспрессии металлопротеаз, увеличивающих проницаемость ГЭБ, снижает связывающую способность и экспрессию рецепторов к интерферону-гамма, а также усиливает их распад, является антагонистом интерферона-гамма |
Препарат для подкожного введения
|
Лечение: 0.25 мг/мл (8 млн МЕ) подкожно в течение 14 дней (всего 7 инъекций)
|
|
Рекомбинантный интерферон альфа
|
Препарат, обладающий местным иммуномодулирующим, противовоспалительным и противовирусным действием
|
Раствор для интраназального введения
|
Лечение: по 3 капли в каждый носовой ход 5 раз в день в течение 5 дней (разовая доза - 3000 МЕ, суточная доза - 15000 - 18000 МЕ)
|
Приложение 2
СПИСОК ИСПОЛЬЗОВАННЫХ СОКРАЩЕНИЙ
ВОЗ - Всемирная организация здравоохранения
ГЭБ - гематоэнцефалический барьер
ДН - дыхательная недостаточность
ИВЛ - искусственная вентиляция легких
ИФН - интерферон
КИЕ - калликреиновые инактивирующие единицы
КНР - Китайская Народная Республика
МО - медицинская организация
НВЛ - неинвазивная вентиляция легких
ОДН - острая дыхательная недостаточность
ООИ - особо опасная инфекция
ОРВИ - острая респираторная вирусная инфекция
ОРИ - острая респираторная инфекция
ОРДС - острый респираторный дистресс-синдром
ОРИТ - отделение реанимации и интенсивной терапии
ПЦР - полимеразная цепная реакция
РНК - рибонуклеиновая кислота
РСВ - респираторно-синцитиальный вирус
СИЗ - средства индивидуальной защиты
СРБ - С-реактивный белок
СШ - септический шок
ТИБ - транспортировочный изолирующий бокс
ТОРИ - тяжелая острая респираторная инфекция
ТОРС (SARS) - тяжелый острый респираторный синдром
ЭКГ - электрокардиография
ЭКМО - экстракорпоральная мембранная оксигенация
COVID-19 - инфекция, вызванная новым коронавирусом SARS-CoV-2
MERS - Ближневосточный респираторный синдром
MERS-CoV - коронавирус, вызвавший вспышку Ближневосточного респираторного синдрома
SARS-CoV - коронавирус, вызвавший вспышку тяжелого острого респираторного синдрома
SARS-CoV-2 - новый коронавирус, вызвавший вспышку инфекции в 2019 - 2020 гг.
Приложение 3
СОСТАВ РАБОЧЕЙ ГРУППЫ
Краевой Сергей Александрович - заместитель Министра здравоохранения Российской Федерации (руководитель Рабочей группы) (общая редакция)
Костенко Наталья Алексеевна - директор Департамента организации экстренной медицинской помощи и управления рисками здоровью Министерства здравоохранения Российской Федерации (ответственный секретарь Рабочей группы) (общая редакция)
Камкин Евгений Геннадьевич - заместитель Министра здравоохранения Российской Федерации (общая редакция)
Авдеев Сергей Николаевич - главный внештатный специалист пульмонолог, заведующий кафедрой пульмонологии федерального государственного автономного образовательного учреждения высшего образования Первый Московский государственный медицинский университет имени И.М. Сеченова Министерства здравоохранения Российской Федерации (Сеченовский Университет), заместитель директора Федерального государственного бюджетного учреждения "Научно-исследовательский институт пульмонологии Федерального медико-биологического агентства" (разделы 3 и 4)
Адамян Лейла Владимировна - главный внештатный специалист по акушерству и гинекологии, заместитель директора по научной работе Федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Министерства здравоохранения Российской Федерации (раздел 4)
Баранов Александр Александрович - главный внештатный специалист педиатр, научный руководитель Федерального государственного автономного научного учреждения "Национальный медицинский исследовательский центр здоровья детей" Министерства здравоохранения Российской Федерации (раздел 4)
Баранова Наталья Николаевна - главный врач Центра медицинской эвакуации и экстренной медицинской помощи Федерального государственного бюджетного учреждения "Всероссийский центр медицины катастроф "Защита" Министерства здравоохранения Российской Федерации (раздел 6)
Бойко Елена Алексеевна - начальник отдела координационно-аналитического центра по обеспечению химической и биологической безопасности федерального государственного бюджетного учреждения "Центр стратегического планирования и управления медико-биологическими рисками здоровью" Министерства здравоохранения Российской Федерации (разделы 5 и 6)
Брико Николай Иванович - главный внештатный специалист эпидемиолог, заведующий кафедрой эпидемиологии и доказательной медицины Федерального государственного автономного образовательного учреждения высшего образования Первый Московский государственный медицинский университет имени И.М. Сеченова Министерства здравоохранения Российской Федерации (Сеченовский Университет) (разделы 2 и 5)
Васильева Ирина Анатольевна - главный внештатный специалист-фтизиатр Минздрава России, директор федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр фтизиопульмонологии и инфекционных заболеваний" Министерства здравоохранения Российской Федерации (разделы 3 и 4, общая редакция)
Гончаров Сергей Федорович - главный внештатный специалист по медицине катастроф Минздрава России, директор Федерального государственного бюджетного учреждения "Всероссийский центр медицины катастроф "Защита" Министерства здравоохранения Российской Федерации (раздел 6)
Даниленко Дарья Михайловна - заместитель директора по научной работе Федерального государственного бюджетного учреждения "Научно-исследовательский институт гриппа им. А.А. Смородинцева" Министерства здравоохранения Российской Федерации (разделы 1, 2 и 3)
Драпкина Оксана Михайловна - главный внештатный специалист по терапии и общей врачебной профилактике, директор Федерального государственного учреждения "Национальный медицинский исследовательский центр профилактической медицины" Министерства здравоохранения Российской Федерации (разделы 3, 4 и 5)
Зайцев Андрей Алексеевич - главный пульмонолог Министерства обороны Российской Федерации, главный пульмонолог Федерального государственного казенного учреждения "Главный военный клинический госпиталь имени академика Н.Н. Бурденко" Министерства обороны Российской Федерации (разделы 3 и 4)
Исаева Ирина Владимировна - заместитель начальника Штаба Всероссийской службы медицины катастроф Федерального государственного бюджетного учреждения "Всероссийский центр медицины катастроф "Защита" Министерства здравоохранения Российской Федерации (раздел 6)
Качанова Наталья Александровна - заведующая отделением организационно-методической работы Центра медицинской эвакуации и экстренной медицинской помощи Федерального государственного бюджетного учреждения "Всероссийский центр медицины катастроф "Защита" Министерства здравоохранения Российской Федерации (раздел 6)
Лиознов Дмитрий Анатольевич - исполняющий обязанности директора Федерального государственного бюджетного учреждения "Научно-исследовательский институт гриппа им. А.А. Смородинцева" Министерства здравоохранения Российской Федерации (разделы 1, 2 и 3)
Лобзин Юрий Владимирович - главный внештатный специалист по инфекционным болезням у детей, директор Федерального государственного бюджетного учреждения "Детский научно-клинический центр инфекционных болезней Федерального медико-биологического агентства" (раздел 4)
Малеев Виктор Васильевич - советник директора по научной работе Федерального бюджетного учреждения науки Центральный научно-исследовательский институт эпидемиологии Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека (раздел 4)
Мамонова Нина Алексеевна - научный сотрудник лаборатории генетических технологий и трансляционных исследований Федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр фтизиопульмонологии и инфекционных заболеваний" Министерства здравоохранения Российской Федерации (разделы 3 и 4, общая редакция)
Малинникова Елена Юрьевна - главный внештатный специалист по инфекционным болезням, заведующая кафедрой вирусологии Федерального государственного бюджетного образовательного учреждения дополнительного профессионального образования "Российская медицинская академия непрерывного профессионального образования" Министерства здравоохранения Российской Федерации (разделы 1, 2, 3 и 4)
Молчанов Игорь Владимирович - главный внештатный специалист Минздрава России по анестезиологии-реаниматологии, заведующий кафедрой анестезиологии и реаниматологии Федерального государственного бюджетного образовательного учреждения дополнительного профессионального образования "Российская медицинская академия непрерывного профессионального образования" Министерства здравоохранения Российской Федерации (разделы 3 и 4)
Никифоров Владимир Владимирович - заведующий кафедрой инфекционных болезней и эпидемиологии Федерального государственного автономного образовательного учреждения высшего образования "Российский национальный исследовательский медицинский университет имени Н.И. Пирогова" Министерства здравоохранения Российской Федерации (разделы 3 и 4)
Омельяновский Виталий Владимирович - генеральный директор Федерального государственного бюджетного учреждения "Центр экспертизы и контроля качества медицинской помощи" Министерства здравоохранения Российской Федерации (разделы 3 и 4, общая редакция)
Пименов Николай Николаевич - заведующий лабораторией эпидемиологии инфекционных болезней Федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр фтизиопульмонологии и инфекционных заболеваний" Министерства здравоохранения Российской Федерации (разделы 1, 2, 3 и 5)
Плоскирева Антонина Александровна - заместитель директора по клинической работе Федерального бюджетного учреждения науки Центральный научно-исследовательский институт эпидемиологии Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека (разделы 2, 3 и 4)
Пшеничная Наталья Юрьевна - руководитель международного отдела по организации оказания медицинской помощи Федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр фтизиопульмонологии и инфекционных заболеваний" Министерства здравоохранения Российской Федерации (разделы 2, 3 и 4)
Романов Владимир Васильевич - заместитель руководителя Федерального медико-биологического агентства (раздел 6)
Степаненко Сергей Михайлович - главный внештатный детский специалист анестезиолог-реаниматолог, профессор кафедры детской хирургии педиатрического факультета Федерального государственного бюджетного образовательного учреждения высшего образования "Российский национальный исследовательский медицинский имени Н.И. Пирогова" Министерства здравоохранения Российской Федерации (раздел 4)
Суранова Татьяна Григорьевна - заместитель начальника управления организации медицинской защиты населения от экстремальных факторов Штаба ВСМК Федерального государственного бюджетного учреждения "Всероссийский центр медицины катастроф "Защита" Министерства здравоохранения Российской Федерации (разделы 2 и 6)
Сухоруких Ольга Александровна - начальник отдела медицинского обеспечения стандартизации Федерального государственного бюджетного учреждения "Центр экспертизы и контроля качества медицинской помощи" Министерства здравоохранения Российской Федерации (разделы 3 и 4, общая редакция)
Трагира Ирина Николаевна - руководитель центра инфекционных болезней Федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр фтизиопульмонологии и инфекционных заболеваний" Министерства здравоохранения Российской Федерации (разделы 3 и 4)
Уртиков Александр Валерьевич - врач-статистик центра инфекционных болезней, научный сотрудник лаборатории инфекционных болезней Федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр фтизиопульмонологии и инфекционных заболеваний" Министерства здравоохранения Российской Федерации (раздел 2)
Фомичева Анастасия Александровна - врач-эпидемиолог центра инфекционных болезней, младший научный сотрудник лаборатории инфекционных болезней Федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр фтизиопульмонологии и инфекционных заболеваний" Министерства здравоохранения Российской Федерации (раздел 2)
Ченцов Владимир Борисович - заведующий отделением реанимации и интенсивной терапии государственного бюджетного учреждения здравоохранения города Москвы "Инфекционная клиническая больница N 2 Департамента здравоохранения города Москвы" (раздел 4)
Чуланов Владимир Петрович - заместитель директора по научной работе и инновационному развитию Федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр фтизиопульмонологии и инфекционных заболеваний" Министерства здравоохранения Российской Федерации (разделы 2, 3 и 4, общая редакция)
Шипулин Герман Александрович - заместитель директора Федерального государственного бюджетного учреждения "Центр стратегического планирования и управления медико-биологическими рисками здоровью" Министерства здравоохранения Российской Федерации (раздел 3)
Шлемская Валерия Вадимовна - заместитель директора Федерального государственного бюджетного учреждения "Всероссийский центр медицины катастроф "Защита" Министерства здравоохранения Российской Федерации (раздел 6)