См. Документы Министерства здравоохранения Российской Федерации
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
ПИСЬМО
от 28 июня 2022 г. N 30-4/И/2-10440
Министерство здравоохранения Российской Федерации направляет для использования в работе временные методические рекомендации: "Профилактика, диагностика и лечение оспы обезьян".
А.Н.ПЛУТНИЦКИЙ
Приложение
Утверждаю
Заместитель Министра здравоохранения
Российской Федерации
А.Н.ПЛУТНИЦКИЙ
ВРЕМЕННЫЕ МЕТОДИЧЕСКИЕ РЕКОМЕНДАЦИИ
ПРОФИЛАКТИКА, ДИАГНОСТИКА И ЛЕЧЕНИЕ ОСПЫ ОБЕЗЬЯН
ВВЕДЕНИЕ
В мае 2022 г. в нескольких европейских странах (преимущественно в Великобритании, Испании, Португалии), а также в США, Канаде, Австралии и ряде других стран были выявлены случаи заболевания оспой обезьян среди людей. ВОЗ 21 мая 2022 г. сообщила о выявлении большого количества случаев заболевания среди лиц, не контактировавших с установленным источником инфекции и не выезжавших в эндемичные по оспе обезьян страны Западной или Центральной Африки, и призвала страны оперативно принять меры для предупреждения распространения оспы обезьян [1]. Согласно сообщению ВОЗ от 29 мая 2022 г. оспа обезьян представляет умеренную опасность для общественного здравоохранения на глобальном уровне, однако в случае распространения вируса среди групп с высоким риском тяжелого течения заболевания (дети, беременные и лица с иммунодефицитом), угроза для общественного здравоохранения может стать высокой [2].
Интенсивное распространение оспы обезьян среди населения многих стран мира, не эндемичных по данному заболеванию, ставит перед специалистами здравоохранения задачи, связанные с необходимостью быстрой диагностики и оказанием медицинской помощи больным.
Настоящие Временные методические рекомендации базируются на материалах по оспе обезьян, опубликованных ВОЗ, зарубежных центров по контролю и профилактике заболеваний, а также на анализе отечественных и зарубежных научных публикаций.
Методические рекомендации предназначены для руководителей медицинских организаций и их структурных подразделений, врачей-терапевтов, врачей общей практики, врачей-инфекционистов, врачей-педиатров, врачей-дерматовенерологов, врачей-акушеров-гинекологов, врачей-реаниматологов отделений интенсивной терапии инфекционных стационаров, врачей скорой медицинской помощи, а также иных специалистов, работающих в сфере лабораторной и инструментальной диагностики и организации оказания медицинской помощи пациентам с оспой обезьян.
1. ЭТИОЛОГИЯ, ПАТОГЕНЕЗ И ПАТОМОРФОЛОГИЯ
Оспа обезьян (англ. Monkeypox, MPX) - острое зоонозное природно-очаговое вирусное заболевание, протекающее с интоксикацией, лихорадкой и развитием высыпаний папулезно-везикулезно-пустулезного характера на коже и слизистых оболочках [3].
Вирус оспы обезьян (англ. Monkeypox virus, MPXY) принадлежит к семейству Poxviridae, роду Orthopoxvirus. MPXV представляет собой оболочечный вирус, содержащий двухцепочечную молекулу ДНК [4].
MPXV был впервые выявлен в 1958 г. в Копенгагене при вспышке заболевания в колониях у яванских макак (Macacus cynomolgus), завезенных из Сингапура. Из 373 обезьян было поражено 20 - 30% животных. Из пустул был выделен возбудитель, названный вирусом оспы обезьян.
Первый случай MPXV у человека был зарегистрирован 1 сентября 1970 г. в Демократической Республике Конго (бывшее государство Заир) [5, 6]. Позже случаи заражения человека оспой обезьян были зарегистрированы в других странах Африки: Республике Конго, Камеруне, Бенине, Центральноафриканской Республике, Нигерии, Кот-д'Ивуаре, Либерии, Сьерра-Леоне, Габоне и Южном Судане. Большинство случаев заболевания были выявлены в сельской местности в районах влажных тропических лесов бассейна реки Конго.
В Африке оспа обезьян обнаружена у многих видов животных (полосатые белки, древесные белки, гамбийские крысы, полосатые мыши, селевинии, более 10 видов приматов). Предполагается, что основным резервуаром вируса являются грызуны. В природе вирус был выделен всего лишь дважды - от веревочной белки в 1985 году в Демократической Республике Конго и мертвого детеныша мангабея в Кот-д'Ивуаре в 2012 году [7].
На территории стран Африки ежегодно регистрируют случаи заболевания оспой обезьян. Количество выявленных случаев заболевания постоянно растет и за последние 10 лет выявлено зарегистрировано более 18 тысяч случае заболевания. Также растет средний возраст заболевших, что связывают с прекращением массовой иммунизации осповакциной. По данным эпидемиологических исследований вакцинация против натуральной оспы обеспечивает перекрестную защиту от MPX на 85% [8]. Вакцинация против натуральной оспы гражданского населения СССР была отменена с января 1980 г., ас 1981 г. она была отменена и в вооруженных силах [9].
До 2003 года случаи оспы обезьян за пределами Африки не регистрировались. В 2003 году в США произошла вспышка оспы обезьян среди людей (35 подтвержденных случаев в шести штатах) после контакта с луговыми собачками, распространенными в США в качестве декоративных животных. Луговые собачки инфицировались при совместном содержании с экзотическими животными, импортированными из Ганы, многие из которых затем погибли [10]. В последующие годы было зарегистрировано несколько завозных случаев заболевания, связанных с поездками в Нигерию. В 2018 г. выявлен один случай в Израиле и три в Великобритании. В 2019 г. зарегистрирован один случай в Великобритании и один в Сингапуре.
На основании филогенетического анализа нуклеотидных последовательностей MPXV выделяют две генетические клады - центральноафриканская (бассейн реки Конго) и западноафриканская. Распространение MPX на территории неэндемичных стран в 2022 году вызвано штаммом, принадлежащим западноафриканской кладе вируса, который считается менее заразным и связан с меньшим уровнем летальности [11, 12]. Так, с 2017 года в Нигерии было выявлено более 500 подозрительных и более 200 подтвержденных случаев заболевания с показателем летальности около 3% [13].
Согласно СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней" MPXV относится к патогенным биологическим агентам (ПБА) I группы патогенности, работы с вирусом проводятся в максимально изолированных лабораториях уровня биобезопасности 4 (BSL 4).
Вирусы, относящиеся к семейству Poxviridae, характеризуются высокой устойчивостью к действию факторов внешней среды [14]. Они могут в течение многих месяцев сохранять жизнеспособность в корочках и чешуйках, взятых с оспин, или в засохшем экссудате, но чувствительны к нагреванию (в жидкой взвеси инактивируются при температуре 60 °C в течение 10 - 15 мин., при 70 - 100 °C - за 1 - 5 мин, в высушенном состоянии при 100 °C погибают за 10 мин) и воздействию ультрафиолетовых лучей. В паровоздушной камере полное обеззараживание достигается при температуре 96 °C при экспозиции 45 мин. В течение часа разрушаются под действием 1% осветленного раствора хлорной извести, 3% растворов хлорамина, лизола и фенола.
Патологическая анатомия оспы обезьян у человека изучена недостаточно вследствие ограниченного количества публикаций результатов морфологических исследований. В связи с этим современное представление о патогенезе и патологической анатомии оспы обезьян основывается в основном на результатах изучения экспериментальных моделей оспенных инфекций на различных животных. В основе патогенеза оспы обезьян лежит системное вирусное поражение внутренних органов (преимущественно легких) и подавление функций иммунной системы. Возбудитель оспы обезьян обладает уникальным, по сравнению с вирусами других семейств, набором генов, которые эффективно реализуют три механизма, модулирующие иммунный ответ: виромаскирования, виротрансдукции и виромимикрии [13, 15].
Виромаскирование - это подавление экспрессии рецепторов и блокада презентации вирусных антигенов клетками иммунной системы в ходе реализации специфического иммунного ответа. Существенно подавляется экспрессия клетками иммунной системы антигенов главного комплекса гистосовместимости 1-го класса (HLA 1), что коррелирует со способностью вируса оспы обезьян вызывать системное поражение многих тканей. Полагают, что белок M13R ортопоксвирусов, связываясь с  2-микроглобулином, ассоциированным с молекулами HLA 1 ведет к блокаде первичных реакций специфического иммунного ответа и активации клеток натуральных киллеров [15 - 17].
2-микроглобулином, ассоциированным с молекулами HLA 1 ведет к блокаде первичных реакций специфического иммунного ответа и активации клеток натуральных киллеров [15 - 17].
Виротрансдукция - это влияние вируса на процессы апоптоза различных клеток организма хозяина. Два вирусспецифических белка (E3L и K3L) влияют как на сигнальную систему интерферонов, так и функции митохондрий, что активирует процессы апоптоза клеток иммунной системы и других тканей (например, эпителиальных) [15, 18].
Виромимикрия ортопоксвирусов превосходит эту способность у всех других известных вирусов. Она проявляется экспрессией вирусами семейства рецепторов, мимикрирующих под рецепторы клеток-мишеней организма хозяина, и продукцией вирокинов - копий клеточных цитокинов. Все поксвирусы блокируют вне- или внутриклеточные сигнальные системы, управляющие активностью интерферонов. Вирусспецифические рецепторы интерферонов являются конкурентными ингибиторами. Полагают, что вирусный гомолог рецептора 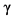 -ИФН играет ключевую роль в патогенезе заболевания и, особенно, адаптации ортопоксвирусов к определенному хозяину. Геном вируса оспы обезьян также кодирует гомологи клеточных рецепторов фактора некроза опухоли альфа (ФНО
-ИФН играет ключевую роль в патогенезе заболевания и, особенно, адаптации ортопоксвирусов к определенному хозяину. Геном вируса оспы обезьян также кодирует гомологи клеточных рецепторов фактора некроза опухоли альфа (ФНО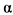 ), способных связывать молекулы ФНО
), способных связывать молекулы ФНО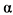 и тем самым блокировать его противовирусное действие. Множество гомологов рецепторов ФНО
и тем самым блокировать его противовирусное действие. Множество гомологов рецепторов ФНО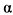 у поксвирусов свидетельствует о том, что в эволюции этого семейства вирусов селекция вариантов, устойчивых к ФНО
у поксвирусов свидетельствует о том, что в эволюции этого семейства вирусов селекция вариантов, устойчивых к ФНО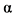 , играла ключевую роль. Поксвирусы кодируют ряд белков, подавляющих активацию факторов системы комплемента, как по классическому, так и по альтернативному пути. Эти вирусные белки вносят значительный вклад в патогенность поксвирусного семейства [15 - 17, 19 - 21].
, играла ключевую роль. Поксвирусы кодируют ряд белков, подавляющих активацию факторов системы комплемента, как по классическому, так и по альтернативному пути. Эти вирусные белки вносят значительный вклад в патогенность поксвирусного семейства [15 - 17, 19 - 21].
Вирус обладает тропизмом к тканям эктодермального происхождения, в которых, как и в коже и слизистых оболочках, развиваются относительно специфические изменения - гидропическая (баллонная) дистрофия, а также отек и воспалительная инфильтрация. Практически во всех органах бывают выражены в разной степени неспецифические дистрофические изменения, а при тяжелой форме болезни присоединятся синдром диссеминированного внутрисосудистого свертывания. В итоге, тяжелая форма заболевания сопровождается развитием синдрома полиорганной недостаточности и соответствует понятию вирусный сепсис и септический шок.
Входными воротами инфекции при реализации воздушно-капельного пути передачи являются верхние дыхательные пути. Первичным инфекционным очагом являются легкие, вирус реплицируется преимущественно в клетках мелких бронхов и бронхиол, а также в альвеолоцитах [15, 22 - 24].
В инкубационный период и в клинический период инвазии или "период общих симптомов" первая волна лимфогенной или гематогенной диссеминации вируса (период первичной вирусемии) приводит к поступлению вируса в регионарные лимфатические узлы, где начинается его активная репликация. Это характеризуется прогрессированием в лимфатических узлах морфологически неспецифических гиперпластических и воспалительных изменений. Увеличение и болезненность отдельных лимфатических узлов и их групп (околоушная, подмышечная, шейная, паховая лимфаденопатия) - патогномоничный и ранний признак заболевания, обычно (но не всегда) наблюдается до развития кожных проявлений. Поражение лимфатических узлов отличает оспу обезьян от болезней со сходными кожными проявлениями (натуральная оспа, ветряная оспа и др.) [13, 15].
Вторая волна вирусемии (период вторичной вирусемии с гематогенной генерализацией инфекции) лежит в основе клинического периода кожных высыпаний. Из пораженных легких и регионарных лимфатических узлов вирус поступает в кровь и поражает клетки системы мононуклеарных фагоцитов различных органов. При этом вирус проникает в эпителиальные клетки кожи, слизистых оболочек (преимущественно верхних дыхательных путей), а также во внутренние органы. В результате активной репликации вируса в глубоких слоях эпидермиса и многослойного эпителия слизистых оболочек возникают высыпания - специфические поражения (экзантема и энантема), проходящие, за редким исключением, определенный цикл своего развития [13, 15].
При благоприятном течении заболевания репликация вируса и его распространение тормозится на разных этапах инфекционного процесса благодаря врожденному и приобретенному клеточному иммунитету, а позже блокируется антителами [13, 15, 23, 25].
2. ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА
Источником инфекции являются инфицированные MPXV люди и животные (грызуны и приматы) [13]. Ранее считалось, что основным источником MPX для человека являются животные, а риск передачи инфекции от человека к человеку низкий. Однако интенсивное распространение заболевания в 2022 г. на территории многих неэндемичных стран свидетельствует о том, что основным источником инфекции в настоящее время человек.
Передача MPXV от человека человеку осуществляется контактным и воздушнокапельным путями [13].
Инфицированный вирусом оспы обезьян человек представляет опасность для окружающих с момента возникновения симптомов (продромальный период) и до полного
исчезновения корочек (в среднем около 3 недель) [26]. MPXV проникает в организм через поврежденную кожу, слизистые оболочки, дыхательные пути [27].
Вирус передается при непосредственном контакте с биологическими жидкостями или кожным покровом (слизистыми оболочками) инфицированного человека, в том числе при половом контакте, а также с вещами и предметами больного (одежда, постельное белье, столовые приборы, посуда). Обычно MPXV передается при тесных физических контактах, поцелуях, длительном общении лицом к лицу, прикосновении к пораженным кожным покровам с элементами сыпи и предметам, контаминированными вирусом. Язвы, повреждения в ротовой полости также могут быть инфекционными, в связи с чем вирус может распространяться через слюну [13, 28]. Установлено присутствие ДНК MPXV в семенной жидкости (за 5 - 7 дней до появления симптомов заболевания), что может определять способность вируса передаваться половым путем [29]. Значение воздушнопылевого пути передачи инфекции в настоящее время не установлено.
Особенно высокую опасность представляют элементы сыпи, струпья, биологические жидкости (кровь, выделения из элементов сыпи, слюна) [28]. Имеющиеся в настоящее время данные свидетельствуют о том, что наибольшему риску подвергаются лица, имевшие тесный физический контакт с больным MPX, пока у него наблюдались симптомы [1]. Эпидемиологическое значение лиц с бессимптомным течением заболевания в передаче инфекции не установлено.
MPXV может передаваться от беременной женщины к плоду через плаценту, от матери ребенку во время родов или после родов при контакте с кожей [30].
Доказана роль внутрисемейной передачи инфекции. По данным исследований в семейных очагах частота вторичных случаев передачи может составлять от 3% до 100% [31]. Существует риск формирования эпидемических очагов MPX в организованных коллективах и коллективах организаций закрытого типа при несоблюдении мер профилактики инфекции.
Установлена роль MPX как инфекции, связанной с оказанием медицинской помощи (ИСМП). В 2018 г. в Великобритании зарегистрирован случай заражения медицинского работника от пациента [32]. Ранее были описаны множественные случаи внутрибольничной передачи MPXV в Демократической Республике Конго [33].
Риск передачи вируса в условиях оказания медицинской помощи значительно повышается при несоблюдении требований санитарно-противоэпидемического режима, правил эпидемиологической безопасности, в том числе использования средств индивидуальной защиты.
Передача MPXV от животного человеку осуществляется при контакте с пораженной кожей, слизистыми оболочками и биологическими жидкостями инфицированного животного (укус, ослюнение или оцарапывание животным, разделка дичи, употребление недостаточно термически обработанных продуктов, изготовленных из зараженных животных) [27, 28]. Различные виды диких млекопитающих считаются восприимчивыми к MPXV. У грызунов заболевание протекает чаще бессимптомно, у таких млекопитающих, как обезьяны наблюдаются кожные высыпания, аналогичные проявлениям у человека. На сегодняшний день нет подтверждения факта заражения вирусом оспы обезьян домашних животных, таких как кошки и собаки, а также домашнего скота [34]. Длительность периода выделения MPXV животными неизвестна.
Передача MPXV от человеку животным в настоящее время не доказана, случаев передачи MPXV от человека животным не зарегистрировано [35].
Стандартное определение случая заболевания оспой обезьян
Подозрительный случай
Появление свежей сыпи на коже (локализованная или генерализованная пятнистая, папулезная, везикулярная, пустулезная) или слизистых оболочках ротовой полости или гениталиях с одним или более признаками: повышение температуры тела (t) выше 37,5 °C, недавняя двусторонняя или односторонняя лимфаденопатия (увеличение шейных и/или околоушных и/или подмышечных и/или паховых лимфатических узлов), головная боль, мышечные боли (особенно в спине), выраженная слабость, боль в горле, кашель, тошнота, рвота, диарея при отсутствии других известных причин, которые объясняют клиническую картину вне зависимости от эпидемиологического анамнеза.
Вероятный (клинически подтвержденный) случай
Случай, соответствующий определению подозрительного случая, при наличии хотя бы одного из эпидемиологических признаков:
- возвращение из зарубежной поездки за 21 день до появления симптомов;
- прямой физический контакт за последний 21 день с кожей и слизистыми оболочками (в том числе половой контакт) человека, который соответствует критериям подозрительного, вероятного или подтвержденного случая MPX;
- контакт в течение 21 дня до появления симптомов с вещами и предметами (одежда, постельное белье, полотенца, посуда и другие), которые использовались лицом, соответствующим критериям подозрительного, вероятного или подтвержденного случая MPX;
- общение на близком расстоянии ("лицом к лицу") с человеком, который соответствует критериям подозрительного, вероятного или подтвержденного случая MPX;
- профессиональный контакт с лицами, у которых выявлен подозрительный, вероятный или подтвержденный случай MPX;
- контакт с диким животным или экзотическим домашним животным, которое является эндемичным видом для Африки (гамбийская крыса, кистохвостый дикобраз, африканская соня, полосатая мышь, древесная белка и другие).
Подтвержденный случай
Случай, соответствующий определению подозрительного и/или вероятного случая, при наличии положительного результата лабораторного исследования на наличие ДНК MPXY с применением метода полимеразной цепной реакции (ПЦР).
3. КЛИНИЧЕСКИЕ ОСОБЕННОСТИ
Инкубационный период MPX составляет от 5 дней до 21 дня (в среднем 6 - 13 дней) [13, 36]. Инкубационный период соответствует стадии репликации вирусов в ретикулоэндотелиальной системе и завершается в момент появления возбудителя в кровотоке, что совпадает с появлением клинических симптомов.
Наиболее часто встречающимися симптомами MPX у человека являются [37]:
- сыпь (100%),
- лихорадка (88%),
- головная боль (79%),
- зуд (73%),
- лимфаденопатия (69%),
- миалгия (63%),
- боль в горле (58%).
В типичных случаях MPX протекает циклически со сменой нескольких периодов [3, 9].
Продромальный период (длительность 2 - 3 дня)
Начинается остро и проявляется повышением температуры тела выше 38 °C ознобом, головной болью, миалгиями, иногда головокружением и рвотой на фоне высокой лихорадки. Иногда на 2-й день болезни появляется и затем быстро исчезает продромальная сыпь.
Обычно в начале продромального периода развивается лимфаденопатия: увеличиваются подчелюстные, шейные, подмышечные и/или паховые лимфатические узлы. Их увеличение может быть как односторонним, так и двухсторонним. Нередко обращает на себя внимание выраженное увеличение затылочных лимфоузлов. Обычно лимфаденопатия появляется одновременно с лихорадкой, реже за 1 - 2 дня до появления сыпи или одновременно с сыпью [26].
Период высыпаний
На 3 - 4-й день болезни температура тела снижается до субфебрильной, одновременно на коже головы (прежде всего на лице) и на слизистых оболочках полости рта, гениталий, конъюнктивы, роговицы глаз появляются необильные элементы сыпи. Энантема на слизистых оболочках полости рта обычно предшествует появлению экзантемы. Первые элементы сыпи обычно появляются на лице, быстро распространяясь на верхние конечности, а затем - на туловище и нижние конечности, поражая ладони и подошвы. Распространение экзантемы имеет центробежный характер - на туловище элементов меньше, чем на лице и конечностях.
Высыпания эволюционируют через стадии:
- макула (пятно) (1 - 2 дня);
- папула (узелок) (1 - 2 дня);
- везикула (пузырек, заполненный прозрачной жидкостью) (1 - 2 дня);
- пустула (гнойничок) с пупковидным вдавлением в центре (5 - 7 дней);
- корочка (7 - 14 дней).
По характеру распространения сыпь делится на:
- генерализованную или локализованную;
- изолированную или сливную.
В 70 - 80% случаев сыпь характеризуется мономорфностью, в остальных случаях может отмечаться полиморфизм [38]. На одном участке кожи сыпь всегда мономорфна.
В 95% случаев сыпь поражает лицо, в 75% - ладони и подошвы, что является отличительным признаком заболевания. Также поражаются слизистые оболочки полости рта (в 70% случаев), половые органы (30%), конъюнктива и/или роговица (20%). У части пациентов имеет место проктит с поражениями перианальной области изолированно или в сочетании с высыпаниями в области гениталий [39]. Количество элементов сыпи варьирует от единичных до нескольких тысяч [13].
Степень тяжести заболевания зависит от числа элементов сыпи:
- Легкая (< 25 элементов сыпи)
- Умеренная (25 - 99 элементов сыпи)
- Тяжелая (100 - 250 элементов сыпи)
- Крайне тяжелая (> 250 элементов сыпи)
При наличии шелушения беспокойство вызывает поражение более 10% поверхности кожи [40].
При формировании пустул вновь повышается температура тела, нередко до 39 - 40 °C, состояние больных значительно ухудшается, развиваются тахикардия, артериальная гипотензия, одышка, сильный зуд кожи. Возможны диарея, лимфаденит (чаще шейный и паховый).
Период реконвалесценции
С 9 - 10-го дня болезни начинается подсыхание пустул и формирование корочек. Постепенно улучшается состояние больного. Отпадение корочек продолжается в течение 3 - 4 недель, образование рубцов на месте отпавших корочек выражено значительно меньше, чем при натуральной оспе.
Оспа обезьян обычно разрешается самостоятельно, симптомы заболевания длятся от 2 до 4 недель [13]. Заболевание протекает легче у лиц, ранее вакцинированных против натуральной оспы. У вакцинированных пациентов сыпь менее интенсивно выражена и возникает в меньшем количестве по сравнению с невакцинированными [27]. При тяжелом течении риск летального исхода сохраняется в течение 2 недель после начала высыпаний.
Показатель летальности при MPX, вызванной штаммом западноафриканской клады, в среднем составляет 3% [13].
Согласно данным ВОЗ у многих пациентов с MPX, выявленных в 2022 г. в неэндемичных по данному заболеванию странах, заболевание протекает в атипичной форме, включающей следующие признаки: появление небольшого количества элементов сыпи или только одного элемента, которые возникают в области гениталий или промежности и не распространяются на другие участки кожи; наличие очагов поражения кожи на разных (асинхронных) стадиях развития; появление сыпи до начала увеличения лимфатических узлов, лихорадки, недомогания или других симптомов [41].
Осложнения оспы обезьян связаны преимущественно с присоединением вторичной бактериальной инфекции: абсцессы, флегмоны, бронхопневмония, кератит (с возможной потерей зрения), гастроэнтерит с диареей и рвотой, энцефалит, сепсис, септический шок. Развитие неблагоприятных исходов и осложнений MPX наблюдается реже среди пациентов, вакцинированных против натуральной оспы [28].
У переболевших MPX могут наблюдаться следующие последствия заболевания:
- гипо- или гиперпигментация кожи;
- гиперпигментированные атрофические рубцы;
- гипопигментированные атрофические рубцы;
- очаговая алопеция;
- гипертрофические рубцы кожи;
- контрактура или деформация лицевых мышц после заживления язвенных поражений кожи лица;
- потеря зрения.
Установлено, что дети, в том числе новорожденные, беременные женщины, а также люди с иммунодефицитом могут подвергаться риску более тяжелого течения и смерти от оспы обезьян [40]. У детей, как правило, наблюдаются более тяжелые симптомы заболевания, чем у подростков и взрослых [30]. К иммунокомпрометированным пациентам относятся пациенты с ВИЧ/СПИД, онкологическими и аутоиммунными заболеваниями, реципиенты солидных органов и гемопоэтических стволовых клеток [42].
В настоящее время отсутствуют данные по клиническому течению и исходам инфекции, вызванной штаммом MPXY, принадлежащим к западноафриканской генетической кладе, у беременных. По результатам исследования, проведенного на территории Демократической Республики Конго, установлено крайне неблагоприятное влияние вируса, принадлежащего к центральноафриканское кладе, на течение и исходы беременности. Обсервационное исследование когорты из 222 госпитализированных пациентов с 2007 г. по 2011 г., в т.ч. 4 беременных женщины: у 3 беременность закончилась потерей плода (у 2-х самопроизвольный выкидыш на ранних сроках и у одной неразвивающаяся беременность в 18 недель). Только у одной женщины родился живой ребенок в срок. У женщины С неразвивающейся беременностью, которая перенесла MPX средней степени тяжести, плод по данным вирусологическим, гистологическим, серологическим исследований имел признаки MPX, подтверждающие, что гибель плода была вызвана данной инфекцией. У плода наблюдались диффузные макуло-папулезные высыпания на коже головы, туловища и конечностей, включая ладони и подошвы, гепатомегалия и водянка (Hydrops fetalis). Врожденные пороки развития или деформации, грубые аномалии плаценты, плацентарных оболочек или пуповины отсутствовали [43].
4. ДИАГНОСТИКА
4.1. АЛГОРИТМ ОБСЛЕДОВАНИЯ ПАЦИЕНТА С ПОДОЗРЕНИЕМ НА ОСПУ ОБЕЗЬЯН
В отношении лиц, подозрительных на MPX, проводится сбор эпидемиологического и клинического анамнеза, физикальное обследование, исследование диагностического материала с применением метода ПЦР (Приложение 1).
При сборе эпидемиологического анамнеза устанавливается наличие зарубежных поездок за 21 день до первых симптомов заболевания (при их наличии - страна(ы) и даты пребывания), а также наличие тесных контактов за последний 21 день с лицами, которые соответствуют критериям подозрительного или подтвержденного случая MPX, или лицами, у которых диагноз MPX подтвержден лабораторно. У родившихся до 1980 года дополнительно уточняется наличие вакцинации против натуральной оспы.
Физикальное обследование пациента обязательно включает:
- Оценку состояния кожи и слизистых оболочек верхних дыхательных путей;
- Осмотр и пальпацию затылочных, шейных, околоушных, подмышечных и паховых лимфатических узлов;
- Термометрию;
- Оценку уровня сознания;
- Измерение частоты сердечных сокращений, частоты дыхательных движений.
Объем, сроки и кратность общих лабораторных исследований и инструментальных исследований определяются лечащим врачом или консилиумом врачей с учетом индивидуальных особенностей пациента и тяжести течения заболевания.
4.2. ЛАБОРАТОРНАЯ ДИАГНОСТИКА (ЭТИОЛОГИЧЕСКАЯ)
Подтверждение заражения вирусом оспы обезьян основано на выявлении ДНК MPXY с применением метода ПЦР.
В соответствии с ч. 4 ст. 38 Федерального закона от 21.11.2011 N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации" на территории Российской Федерации разрешается обращение медицинских изделий, зарегистрированных в порядке, установленном Правительством Российской Федерации, уполномоченным им федеральным органом исполнительной власти.
Информация о зарегистрированных в Российской Федерации медицинских изделиях для выявления MPXV размещена в Государственном реестре медицинских изделий и организаций (индивидуальных предпринимателей), осуществляющих производство и изготовление медицинских изделий (далее - Государственный реестр), опубликованном на официальном сайте Росздравнадзора www.roszdravnadzor.ru в разделе "Электронные сервисы" https://roszdravnadzor.gov.ru/services/rnisearch/
На 10.06.2022 в Российской Федерации зарегистрировано два набора реагентов для выявления MPXV методом ПЦР:
- набор реагентов для выявления ДНК вирусов натуральной оспы, оспы обезьян, оспы коров, осповакцины методом мультиплексной полимеразной цепной реакции "ВЕКТОР-МПЦР-ОСПА" (ФСР 2010/09002);
- набор реагентов для амплификации ДНК вирусов натуральной оспы, оспы обезьян, оспы коров, осповакцины с гибридизационно-флуоресцентной детекцией в режиме реального времени "Вектор-МПЦРРВ-Оспа" (РЗН 2016/3685).
Лабораторную диагностику MPX осуществляют в соответствии с действующими нормативно-правовыми и информационно-методическими документами <1>.
--------------------------------
<1> Письмо Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека от 06.06.2022 г. N 02/12026-2022-27 "О направлении актуализированных временных рекомендаций по лабораторной диагностике ВСЮ".
Для диагностических исследований используется следующий биологический материал <2>:
--------------------------------
<2> Длительность выявления ДНК MPXV методом ПЦР в образцах различных биологических материалов пациентов может варьировать. На ограниченной выборке пациентов с MPX было показано, что с момента появления сыпи ДНК вируса может обнаруживаться в крови в течение 9 - 31 дней, в образцах биологического материала из верхних дыхательных путей (мазок из носа или ротоглотки) - в течение 13 - 45 дней, в выделениях из пораженных участков кожи - в течение 29 - 35 дней и в моче - в течение 9 - 25 дней [44]. Данные о длительности выделения жизнеспособного MPXV в образцах биологического материала в настоящее время отсутствуют.
- содержимое пораженных участков кожи (в зависимости от стадии болезни);
- мазок из ротоглотки;
- кровь;
- секционный материал (при летальном исходе).
Медицинские организации, выявившие случай заболевания MPX (в т.ч. подозрительный), немедленно сообщают об этом в соответствии с требованиями действующего законодательства.
4.3. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференциальная диагностика MPX проводится с другими заболеваниями, сопровождающимися высыпаниями (Приложения 2.1 и 2.2).
Учитывая, что проявления MPX могут быть атипичными, следует проводить лабораторное обследование на наличие ДНК MPXV с применением метода ПЦР с целью подтверждения диагноза [45].
Также учитывая, что возможны случаи ко-инфицирования MPXV и другими инфекционными агентами (например, вирусом ветряной оспы), необходимо проводить лабораторное обследование на наличие MPXV лиц с характерной сыпью, даже если был получен положительный результат тестирования на другие инфекции [46].
5. ЛЕЧЕНИЕ
В настоящее время в Российской Федерации отсутствуют зарегистрированные лекарственные препараты для этиотропного лечения MPX.
Патогенетическое лечение заболевания направлено на регидратацию и нутритивную поддержку.
При присоединении вторичных грибковых и/или бактериальных инфекций, рекомендуется назначение соответствующих антимикробных препаратов в зависимости от предполагаемого/подтвержденного возбудителя и локализации инфекции [40].
При тяжелом течении заболевания необходима респираторная поддержка.
Симптоматическое лечение MPX включает:
- купирование лихорадки (жаропонижающие препараты, например, парацетамол или ибупрофен в возрастных дозировках до 4 раз в день (избегать при наличии язв, кровотечений)),
- купирование болевого синдрома (нестероидные противовоспалительные препараты в возрастных дозировках до 4 раз в день (избегать при наличии язв, кровотечений или обезвоживания), по показаниям - опиоидные анальгетики,
- тщательный уход за кожей и при необходимости - за слизистыми оболочками <3>.
--------------------------------
<3> Неосторожный или несвоевременный уход за очагами поражения на коже и слизистых оболочках может привести к их серьезному или необратимому повреждению.
Уход за высыпаниями на коже и слизистых должен осуществляться с учетом следующих принципов:
- избегать прикосновений или царапанья очагов повреждений,
- бережное мытье,
- поддержание кожи в сухом и чистом состоянии,
- увлажнение с помощью влажных повязок,
- генцианвиолет (+крем с нистатином), фукорцин; водные растворы анилиновых красителей для детей,
- местные или пероральные антибиотики по строгим показаниям в возрастных дозировках с соблюдением режима дозирования,
- обработка язв теплым изотоническим раствором, растворами антисептиков или наложение легкой бинтовой повязки,
- при воспалении глаз - капли с витамином A, защитные повязки для глаз, местные или пероральные антибиотики в комбинации с трифлуридиновыми глазными каплями/мазью (нельзя применять стероидную мазь или капли),
- при поражении слизистых полости рта необходимо полоскание (физиологический раствор, соленая вода, хлоргексидин) не менее 4 раз в день [47, 48].
Пациентам рекомендуется постельный режим до отпадения корочек. Диета - механически и химически щадящая.
АКУШЕРСКАЯ ТАКТИКА
Передача MPXV от матери ребенку может происходить трансплацентарно (что может вести к врожденной оспе обезьян), во время родов или после рождения контактным путем.
Учитывая, что беременные женщины имеют высокий риск тяжелого течения MPX, все пациентки с вероятным и подтвержденным случаем подлежат госпитализации в медицинские организации инфекционного профиля, имеющие в своем составе мельцеровские боксы, вне зависимости от степени тяжести течения заболевания. Пациенток с предполагаемым, вероятным или подтвержденным случаем заболевания рекомендовано в первую очередь направлять в медицинские организации третьего уровня (моностационары), оснащенные помещениями для эффективной изоляции и средствами индивидуальной защиты а также имеющие условия для проведения родоразрешения (наличие родильного зала, операционной, соответствующих требованиям приказа Министерства здравоохранения РФ от 20 октября 2020 г. N 1130н "Об утверждении Порядка оказания медицинской помощи по профилю "акушерство и гинекология") и оказания медицинской помощи новорожденному.
При тяжелом течении заболевание ведение пациентки должно осуществляться в изолированной палате с отрицательным давлением в отделении реанимации и интенсивной терапии, предпочтительно в положении на левом боку, при поддержке мультидисциплинарной команды (акушеров-гинекологов, анестезиологов-реаниматологов, терапевтов или пульмонологов, неонатологов, инфекционистов, клинических фармакологов).
Ведение беременности
Ведение беременных необходимо осуществлять в соответствии с результатами обследования независимо от срока беременности на момент инфицирования. В рамках оказания медицинской помощи необходим мониторинг состояния пациента для выявления признаков ухудшения клинического состояния. Пациенты, инфицированные MPXV, должны получать поддерживающую патогенетическую и симптоматическую терапию. Лечение сопутствующих заболеваний и осложнений осуществляется в соответствии с клиническими рекомендациями, стандартами оказания медицинской помощи по данным заболеваниям.
В связи с тем, что риск для плода в случае инфекции, вызванной штаммом MPXV, принадлежащим к западноафриканской генетической кладе, до конца не ясен, при наличии клинических симптомов MPX у матери требуется регулярная (2 - 3 раза в день) оценка состояния плода с помощью кардиотокографии, если срок беременности 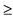 26 недель [49]. Ультразвуковое исследование плода и функции плаценты должно регулярно проводиться в период активной фазы инфекции. Во время первого триместра необходимо определить наличие сердцебиения и пренатальный скрининг. Во втором триместре проводится оценка УЗ-биометрии плода, а также индекса околоплодных вод каждые 10 - 14 дней. В третьем триместре дополнительно используется также допплерометрия артерии пуповины и средней мозговой артерии. При выздоровлении матери риск для плода снижается, однако необходимо проводить каждые 4 недели УЗИ плода до конца беременности.
26 недель [49]. Ультразвуковое исследование плода и функции плаценты должно регулярно проводиться в период активной фазы инфекции. Во время первого триместра необходимо определить наличие сердцебиения и пренатальный скрининг. Во втором триместре проводится оценка УЗ-биометрии плода, а также индекса околоплодных вод каждые 10 - 14 дней. В третьем триместре дополнительно используется также допплерометрия артерии пуповины и средней мозговой артерии. При выздоровлении матери риск для плода снижается, однако необходимо проводить каждые 4 недели УЗИ плода до конца беременности.
Лечение во время беременности и послеродовом периоде
Общее лечение: поддержание водно-электролитного баланса организма;
симптоматическое лечение (жаропонижающие препараты). Наблюдение за состоянием матери: тщательный и постоянный мониторинг показателей жизненно важных функций учитывая высокий риск тяжелого течения заболевания.
Патогенетическое лечение заболевания направлено на регидратацию и нутритивную поддержку. При лечении MPX необходимо обеспечивать достаточное поступление жидкости в организм. Восполнение суточной потребности в жидкости должно обеспечиваться преимущественно за счет пероральной регидратации. Суточная потребность в жидкости должна рассчитываться с учетом лихорадки, потерь жидкости. В среднем достаточное количество жидкости (2,5 - 3,5 литра в сутки и более, если нет противопоказаний по соматической патологии). У пациентов с тяжелым течением заболевания при наличии показаний проводится инфузионная терапия. Следует с осторожностью подходить к инфузионной терапии. Объем инфузионной терапии должен составлять 10 - 15 мл/кг/сут. При проведении инфузионной терапии важное значение имеет скорость введения жидкости. Чем меньше скорость введения жидкости, тем безопаснее для пациента. В условиях проведения инфузионной терапии врач оценивает суточный диурез, динамику артериального давления, изменения аускультативной картины в легких, гематокрита. При снижении объема диуреза, повышении артериального давления, увеличения количества хрипов в легких, снижении гематокрита объем парентерально вводимой жидкости должен быть уменьшен.
При тяжелом течении заболевания необходимо рассмотреть вопрос о проведении тромбопрофилактики путем назначения низкомолекулярных гепаринов (НМГ) с учетом противопоказаний [49]. Следует рекомендовать назначение НМГ в профилактических дозах и продолжать профилактику после полного выздоровления в течении 7 - 14 дней.
Рандомизированных клинических исследований по изучению эффективности использования внутривенного иммуноглобулина при лечении MPXV у беременных, рожениц, родильниц не проводилось согласно научным базам данных.
Жаропонижающие препараты назначают при температуре выше 38,00 - 38,5 °C. При плохой переносимости лихорадочного синдрома, головных болях, повышении артериального давления и выраженной тахикардии (особенно при наличии ишемических изменений или нарушениях ритма) жаропонижающие препараты используют и при более низких цифрах. Жаропонижающим средством первого выбора у беременных, рожениц и родильниц является парацетамол, который назначается по 500 - 1000 мг до 4 раз в день (не более 4 г в сутки).
Антибактериальная терапия во время беременности, в родах и в послеродовом периоде проводится только при подозрении на присоединение бактериальной инфекции с характерными симптомами. Выбор антибиотиков и способ их введения осуществляется на основании тяжести состояния пациента, анализа факторов риска встречи с резистентными микроорганизмами (наличие сопутствующих заболеваний, предшествующий прием антибиотиков и др.), результатов микробиологической диагностики. В случае клинической неэффективности, развития нозокомиальных осложнений, выбор антимикробного препарата осуществлять на основании факторов риска резистентных возбудителей, предшествующей терапии, результатов микробиологической диагностики. Пациенткам с тяжелым течением заболевания антибактериальные препараты вводятся внутривенно. К антибактериальным лекарственным средствам, противопоказанным при беременности, относятся тетрациклины, фторхинолоны, сульфаниламиды.
Длительность антимикробной терапии определяется на основании клинической динамики пациента по данным клинического статуса, клинического анализа крови, концентрации C-реактивного белка (СРБ) и прокальцитонина, но не должна быть менее 7 дней. Плановая смена антимикробной терапии без отрицательной динамики в клиническом и лабораторном статусе пациента не является оправданной и не должна использоваться в рутинной практике. Смена на второй и более курс антибактериальной терапии должен быть основан на данных микробиологических исследований, но не проводится эмпирически, поскольку эффективность не повышается, а риск вторичных осложнений, связанных с полирезистентными микроорганизмами, увеличивается.
Рекомендуется минимизировать количество персонала, контактирующего с пациенткой.
Тактика при COVID-19 до 12 недель гестации
MPX, перенесенный до 12 недель беременности не является медицинским показанием для прерывания беременности. При тяжелом и крайне тяжелом течении заболевания вопрос о пролонгировании беременности решается консилиумом врачей. При заболевании и невозможности проведения скрининга 1-го триместра оценка риска хромосомных анеуплоидий у плода проводится на основании скрининга 2-го триместра. При заболевании MPX рекомендуется отложить проведение инвазивной диагностики минимально на 14 дней.
Сроки и способ родоразрешения
Инфицирование матери MPXV не является показанием для преждевременного родоразрешения. Если имеются признаки нарушения состояния плода или если жизнь матери находится под угрозой, следует рассмотреть вопрос о досрочном родоразрешении с учетом срока беременности, предполагаемой массы плода, состояния плода, а также определить оптимальный способ родоразрешения.
Сульфат магния следует вводить с целью нейропротекции, когда ожидаются преждевременные роды, в соответствии с клиническими рекомендациями. Маловероятно, что однократный курс глюкокортикостероидов для созревания легких плода при преждевременных родах окажет выраженный неблагоприятный эффект на состояние матери. Однако решение о назначении глюкокортикостероидов следует принимать консилиумом врачей.
Акушерская тактика определяется несколькими аспектами: тяжестью состояния пациентки, состоянием плода, сроком беременности. Решение о досрочном родоразрешении должно приниматься медицинским междисциплинарным консилиумом (анестезиолог-реаниматолог, акушер-гинеколог, неонатолог, инфекционист) в каждом конкретном случае.
При вероятных/подтвержденных случаях MPXV роды должны проходить в изолированном помещении с отрицательным давлением.
Срок и метод родоразрешения должны определяться индивидуально, в зависимости от клинического состояния женщины, срока беременности, состояния плода. Для женщин с подозреваемым или подтвержденным MPXV в третьем триместре, которые выздоравливают и не имеют медицинских/акушерских показаний для экстренного родоразрешения, разумно отложить запланированное кесарево сечение или индукцию родов до получения отрицательного результата тестирования или отмены статуса изоляции и, тем самым, минимизировать риск постнатального инфицирования новорожденного.
Показания к индукции родов должны определяться в индивидуальном порядке (учитывая состояние пациентки) и, по возможности, отложены, так как родоразрешение в разгар заболевания сопряжено с увеличением показателя материнской летальности и большим числом осложнений.
Рекомендуется во время родов с подозреваемым или верифицированным MPXV постоянный мониторинг состояния плода (КТГ). Антибактериальная, детоксикационная терапия, респираторная поддержка проводятся по показаниям
Учитывая высокий риск инфицирования MPXV при вагинальных родах, в случае выявления поражений половых органов следует рекомендовать кесарево сечение. Однако в связи с тем, что ребенок может быть инфицирован трансплацентарно, кесарево сечение может оказаться неэффективным с точки зрения профилактики инфицирования.
Абортивный материал и плацента инфицированных MPXV женщин должны рассматриваться как потенциально инфицированные ткани. По возможности необходимо провести анализ данного биоматериала на MPXV методом ПЦР.
Меры предосторожности при контакте с пациенткой и использование средств индивидуальной защиты следует соблюдать в течение послеродового периода до получения отрицательного анализа на MPXV у женщины.
При вероятном и подтвержденном случае MPXV необходимо изолировать новорожденного от матери до проведения соответствующих диагностических процедур. Грудное вскармливание противопоказано, однако, необходимо поощрять сцеживание грудного молока для сохранения лактации и возможности проведения грудного вскармливания после выздоровления. Сцеженное молоко следует утилизировать как потенциально инфицированный материал.
При подтвержденном случае MPX у матери и отрицательных результатах исследования у новорожденного, новорожденный должен быть изолирован от матери на 3 недели. При положительных результатах ПЦР исследования и у новорожденного, возможно совместное его пребывание с матерью при отсутствии других противопоказаний [49].
МЕДИЦИНСКАЯ РЕАБИЛИТАЦИЯ ПРИ ОКАЗАНИИ СПЕЦИАЛИЗИРОВАННОЙ МЕДИЦИНСКОЙ ПОМОЩИ ПАЦИЕНТАМ С ОСПОЙ ОБЕЗЬЯН
Пациентам, перенесшим MPX, рекомендуется проведение реабилитационных мероприятий, направленных на восстановление целостности кожного покрова, выравнивание цвета и рельефа кожи, устранение психологического дискомфорта и социальную адаптацию.
6. ПОРЯДОК ВЫПИСКИ (ПЕРЕВОДА) ПАЦИЕНТОВ ИЗ МЕДИЦИНСКОЙ ОРГАНИЗАЦИИ
Реконвалесцентов MPX рекомендуется выписывать после исчезновения клинических симптомов и всех элементов сыпи. Следует дождаться, пока не сформируется свежий слой кожи, после того, как отпадут корки, образовавшиеся на месте высыпаний [2].
7. ПРОФИЛАКТИКА
7.1. СПЕЦИФИЧЕСКАЯ ПРОФИЛАКТИКА
В настоящее время иммунобиологические препараты для специфической профилактики MPX в Российской Федерации не зарегистрированы.
По данным ретроспективных эпидемиологических исследований установлено, что вакцинация против натуральной оспы (прекращенная в 1980 г.) обеспечивает примерно 85% защиту от MPX и потенциально может использоваться для ее профилактики [8].
В Российской Федерации зарегистрированы следующие вакцины для профилактики натуральной оспы отечественного производства:
- Вакцина оспенная живая (Вакцина оспенная) (РУ NР N 001141/01): лиофилизат для приготовления раствора для внутрикожного введения и накожного скарификационного нанесения; может применяться для вакцинации (ревакцинации) лиц, работающих с вирусами осповакцины и оспы животных, патогенными для человека;
- Вакцина оспенная инактивированная ("ОспаВир") (РУ NЛСР-005198/08); лиофилизат для приготовления раствора для подкожного введения; может применяться для детей с двухлетнего возраста, подростков и взрослых;
- Вакцина оспенная эмбриональная живая ("ТЭОВак") (РУ NР N 001038/01, NР N 001038/02); таблетки жевательные; препарат предназначен для ревакцинации взрослых лиц против натуральной оспы по эпидемическим показаниям и плановой ревакцинации лиц, работающих с вирусами натуральной оспы и оспы животных, патогенными для человека.
Использование вакцин осуществляется в строгом соответствии с инструкцией по применению препарата.
Препаратов, разрешенных к применению для постконтактной профилактики MPX, на территории Российской Федерации не зарегистрировано.
7.2. НЕСПЕЦИФИЧЕСКАЯ ПРОФИЛАКТИКА
Неспецифическая профилактика включает мероприятия, направленные на предотвращение распространения инфекции:
- ранняя диагностика и активное выявление инфицированных, в том числе с бессимптомными формами;
- соблюдение дистанции от 1,5 до 2 метров;
- соблюдение правил личной гигиены (мыть руки с мылом, использовать одноразовые салфетки при чихании и кашле, прикасаться к лицу только чистыми салфетками или вымытыми руками);
- использование средств индивидуальной защиты органов дыхания в зависимости от степени риска инфицирования (одноразовая медицинская маска, респиратор, изолирующая полумаска, полнолицевая маска);
- проведение дезинфекционных мероприятий;
- регулярное промывание слизистой оболочки полости носа (носоглотки);
- использование лекарственных средств для местного применения, обладающих барьерными функциями;
- своевременное обращение пациента в медицинские организации в случае появления симптомов заболевания;
- другие мероприятия в соответствии с нормативными и методическими документами по борьбе с MPX.
Мероприятия в отношении источника инфекции:
- изоляционные, включая госпитализацию по клиническим и эпидемиологическим показаниям, с использованием специального транспорта и соблюдением маршрутизации в медицинские организации;
- диагностические;
- лечебные.
Мероприятия, направленные на разрыв путей передачи возбудителя инфекции:
- очаговая дезинфекция: текущая и заключительная с использованием дезинфицирующих средств, зарегистрированных в установленном порядке, в инструкции по применению которых имеются режимы для обеззараживания объектов при инфекционных заболеваниях, вызванных вирусами I группы патогенности;
- соблюдение правил личной гигиены и использование средств индивидуальной защиты кожи, слизистых оболочек и органов дыхания (мытье рук, использование антисептиков, медицинских масок, респираторов, перчаток, защитных костюмов) при осуществлении процедур, связанных с генерацией аэрозоля (оксигенотерапия, интубация, НИВЛ, ИВЛ, хирургические манипуляции и т.д.) медицинские работники должны использовать респираторы с классом защиты FFP2 и выше.
- обеззараживание и утилизация медицинских отходов класса B.
Мероприятия, направленные на восприимчивый контингент:
- информирование населения об основных симптомах заболевания, источниках инфекции и возможных путях передачи вируса, мерах неспецифической профилактики, важности немедленного обращения за медицинской помощью в случае появления признаков заболевания;
- режимно-ограничительные мероприятия, включая клиническое наблюдение и карантин;
- лабораторное обследование на оспу обезьян заболевших и контактных лиц (категории контактных лиц представлены в Приложении 3).
Проведение противоэпидемических мероприятий в медицинских организациях осуществляется в соответствии с Планом санитарно-противоэпидемических мероприятий, утвержденным уполномоченным органом исполнительной власти субъекта Российской Федерации, а также действующими требованиями санитарного законодательства.
Противоэпидемические мероприятия проводятся на основании санитарных правил и норм СанПиН 3.3686-21 "Санитарно-эпидемиологические требования по профилактике инфекционных болезней", Международных медико-санитарных правил (2005 г.) и в соответствии с Комплексными планами мероприятий по санитарной охране территорий, согласованными со всеми заинтересованными ведомствами и утвержденными руководителем органа исполнительной власти субъекта Российской Федерации, а также с использованием методических рекомендаций МР 3.1.0290-22 "Противоэпидемические мероприятия, направленные на предупреждение возникновения и распространения оспы обезьян", МР 3.1.0291-22 "Рекомендации по организации противоэпидемических мероприятий в медицинских организациях при выявлении больных оспой обезьян (лиц с подозрением на заболевание)".
8. ПОРЯДОК ПРОВЕДЕНИЯ ПАТОЛОГОАНАТОМИЧЕСКИХ ВСКРЫТИЙ
В случае смерти в стационаре больного с установленным при жизни диагнозом оспы обезьян или отнесенного к категории "подозрительный и вероятный случай оспы обезьян" патологоанатомическое вскрытие в соответствии с Федеральным законом N 323-ФЗ от 21.11.2011 "Об основах охраны здоровья граждан в Российской Федерации" и приказом Минздрава России N 354н от 06.06.2013 "О порядке проведения патологоанатомических вскрытий" проводится в специально перепрофилированных для подобных вскрытий патологоанатомических отделениях с соблюдением правил биобезопасности.
Отмена вскрытия не допускается.
Категория сложности 5 (приложение 1 Приказа N 354н).
Администрация патологоанатомических бюро, больниц, имеющих в своем составе патологоанатомические отделения, и бюро судебно-медицинской экспертизы с танатологическими отделениями, перепрофилированными для вскрытий умерших с оспой обезьян или при подозрении на ее наличие, обеспечивает соблюдение требований СП 1.3.3118-13 "Безопасность работы с микроорганизмами I - II групп патогенности (опасности)" и других нормативных и методических документов в отдельной секционной.
В патологоанатомическом/танатологическом отделении должен быть полный набор инструкций и необходимых средств для их реализации:
- Методическая папка с оперативным планом противоэпидемических мероприятий в случае выявления больного оспой обезьян;
- Схема оповещения;
- Памятка по технике вскрытия и забора материала для бактериологического исследования;
- Функциональные обязанности на всех сотрудников отделения;
- Защитная одежда (противочумный костюм 1 типа, СИЗ типа "Кварц" и подобные, допускается противочумный костюм II типа с дополнительным надеванием двойных хирургических перчаток и непрорезаемых синтетических перчаток между ними, защитных очков, клеенчатого или полиэтиленового (ламинированного) фартука, нарукавников из подобного материала; необходимо использовать респираторы класса FFP3);
- Укладка для забора материала;
- Стерильный секционный набор;
- Запас дезинфицирующих средств и емкости для их приготовления.
Медицинские отходы, образующиеся в результате патологоанатомического
вскрытия таких трупов, подлежат обеззараживанию и/или обезвреживанию в соответствии с требованиями к медицинским отходам класса B1 <4>.
--------------------------------
<4> Санитарные правила и нормы СанПиН 2.1.3684-21 "Санитарно-эпидемиологические требования к содержанию территорий городских и сельских поселений, к водным объектам, питьевой воде и питьевому водоснабжению населения, атмосферному воздуху, почвам, жилым помещениям, эксплуатации производственных, общественных помещений, организации и проведению санитарнопротиво-эпидемических (профилактических) мероприятий", раздел X Требования к обращению с отходами
Вскрытие проводит или контролирует его заведующий или наиболее опытный патологоанатом (судебно-медицинский эксперт). К проведению патологоанатомического вскрытия допускаются врачи-патологоанатомы/судебно-медицинские эксперты, медицинские техники (лаборанты) и санитары патологоанатомического/танатологического отделения, прошедшие инструктаж, специальное обучение (очное или дистанционное). Вскрытие должно быть проведено в максимально возможные ранние сроки. Время вскрытия и число участвующего персонала необходимо сократить до минимума. Вскрытие проводится без применения воды при отключенном стоке, так называемое "сухое вскрытие". При вскрытии, особенно черепа, необходимо исключить образование аэрозолей. Аутопсийный материал (кусочки кожи с высыпаниями, пораженные лимфатические узлы - объем и вид биологического материала согласовывается с территориальным органом Роспотребнадзора) в кратчайшие сроки направляется в соответствующие лаборатории субъекта РФ, утвержденные для проведения тестирования на наличие вируса оспы обезьян.
Для гистологического исследования забирают образцы каждого органа. Фиксацию производят в 10% нейтральном забуференном растворе формалина, после фиксации в растворе формалина не менее одних суток материал биологически безопасен. Фиксация кусочков по продолжительности должна соответствовать размерам кусочка и может быть при необходимости увеличена до 48 - 72 ч. После фиксации и гистологической проводки кусочки ткани эпидемиологической опасности не представляют, и дальнейшая пробоподготовка проводится обычным образом. Обязательно гистологическое исследование всех жизненно важных внутренних органов с учетом макроскопически выявленных изменений. Все диагностически значимые морфологические изменения необходимо по возможности фиксировать с помощью макро и микрофото- (или видео-) съемки.
9. МАРШРУТИЗАЦИЯ ПАЦИЕНТОВ И ОСОБЕННОСТИ ЭВАКУАЦИОННЫХ МЕРОПРИЯТИЙ БОЛЬНЫХ ИЛИ ЛИЦ С ПОДОЗРЕНИЕМ НА ОСПУ ОБЕЗЬЯН
Госпитализация пациента осуществляется в медицинские организации инфекционного профиля, имеющие в своем составе мельцеровские боксы, либо в медицинские организации, перепрофилируемые под специализированные учреждения той административной территории, где был выявлен больной.
Требования к работе в инфекционных стационарах, изоляторах и обсерваторах изложены в действующих нормативных <5> и методических документах.
--------------------------------
<5> Санитарные правилам нормы СанПиН 2.1.3684-21.
Оказание медицинской помощи больным с инфекционным заболеванием в процессе подготовки и проведения медицинской эвакуации выполняется в соответствии с действующим порядком, клиническими рекомендациями и стандартами.
При наличии жизнеугрожающих синдромокомплексов проводятся реанимационные мероприятия и интенсивная терапия по утвержденным схемам.
10. ПРАВИЛА ФОРМУЛИРОВКИ ДИАГНОЗА, КОДИРОВАНИЯ ПО МКБ-10
Для обеспечения достоверного статистического учета при наличии у пациента MPX или подозрения на нее заключительный клинический, патологоанатомический и судебно-медицинский диагнозы должны быть сформулированы в соответствии с правилами МКБ-10.
Кодирование статистической информации при наличии установленного диагноза MPX осуществляется в соответствии с кодом B.04 Оспа обезьян [50].
СПИСОК СОКРАЩЕНИЙ
ВОЗ - Всемирная организация здравоохранения ДНК - дезоксирибонуклеиновая кислота
МКБ-10 - международная классификация болезней десятого пересмотра
НМГ - низкомолекулярные гепарины
ПБА - патогенные биологические агенты
ПЦР - полимеразная цепная реакция
СИЗ - средства индивидуальной защиты
MPX - monkeypox (оспа обезьян)
MPXV - monkeypox virus (вирус оспы обезьян)
ИСПОЛЬЗОВАННЫЕ ИСТОЧНИКИ
1. WHO. Multi-country monkeypox outbreak in non-endemic countries. 21.05.2022. https://www.who.int/emergencies/disease-outbreak-news/item/2022-DON385. Accessed 8 Jun2022.
2. WHO. Multi-country monkeypox outbreak in non-endemic countries: update. 29.05.2022. https://www.who.int/emergencies/disease-outbreak-news/item/2022-DON388. Accessed 8 Jun 2022.
3. В. И. Покровский [и др.]. Инфекционные болезни и эпидемиология: Учебник. 3rd ed. Москва: ГЭОТАР-Медиа; 2012.
4. Moore М, Zahra F. Monkeypox. 2022.
5. Foster SO, Brink EW, Hutchins DL, Pifer JM, Lourie B, Moser CR, Cummings EC, Kuteyi OE, Eke RE, Titus JB, Smith EA. Human monkeypox. Bulletin of the World Health Organization. 1972; 46(5): 569.
6. Shailendra K. Saxena, Saniya Ansari, Vimal K. Maurya, Swatantra Kumar, Amita Jain, Janusz T. Paweska, et al. Re-emerging human monkeypox: A major public-health debacle. Journal of Medical Virology 2022. doi: 10.1002/jmv.27902.
7. Petersen E, Kantele A, Koopmans M, Asogun D, Yinka-Ogunleye A, Ihekweazu C, Zumla A. Human Monkeypox: Epidemiologic and Clinical Characteristics, Diagnosis, and Prevention. Infect Dis Clin North Am. 2019; 33: 1027-43. doi: 10.1016/j .idc.2019.03.001.
8. FINE PEM, JEZEK Z, GRAB B, DIXON H. The Transmission Potential of Monkeypox Virus in Human Populations. Int J Epidemiol. 1988; 17: 643-50. doi: 10.1093/ije/17.3.643.
9. Инфекционные болезни: национальное руководство/под ред. Н. Д. Ющука, Ю. Я. Венгерова. - 3-е изд., перераб. и доп. - Москва: ГЭОТАР-Медиа, 2021.-1104 с.
10. CDC. Update: Multistate Outbreak of Monkeypox - Illinois, Indiana, Kansas, Missouri, Ohio, and Wisconsin, 2003. 19.06.2022. https://www.cdc.gov/mmwr/preview/mmwrhtml/mm5227a5.htm. Accessed 19 Jun 2022.
11. Likos AM, Sammons SA, Olson VA, Frace AM, Li Y, Olsen-Rasmussen M, et al. A tale of two clades: Monkeypox viruses. Journal of General Virology. 2005; 86: 2661-72. doi: 10.1099/vir.0.81215-0.
12. Durski KN, McCollum AM, Nakazawa Y, Petersen BW, Reynolds MG, Briand S, et al. Emergence of Monkeypox - West and Central Africa, 1970 - 2017. MMWR Morb. Mortal. Wkly. Rep. 2018; 67: 306-10. doi: 10.15 5 8 5/mmwr.mm6710 a5.
13. WHO. Monkeypox. 06.06.2022. https://www.who.int/news-room/fact-sheets/detail/monkeypox. Accessed 7 Jun 2022.
14. Rheinbaben Fv, Gebel J, Exner M, Schmidt A. Environmental resistance, disinfection, and sterilization of poxviruses: Birkhauser Basel. doi: 10.1007/978-3-7643-7557-7_19.
15. Борисевич С.В., Логинова С.Я., Кроткое В.Т., Терентьев А.И. Оспа обезьян. Инфекционные болезни: новости, мнения, обучение. 2015. N 1. С.59-65.
16. Johnston JB, McFadden G. Poxvirus immunomodulatory strategies: Current perspectives. J Virol. 2003; 77: 093-100. doi: 10.1128/jvi.77.11.6093-6100.2003.
17. Ramelot ТА, Cort, JR, Yee AA, Liu F, Goshe MB, Am Edwards, et al. Myxoma virus immunomodulatory protein Ml 56R is a structural mimic of eukaryotic translation initiation factor eIF2alpha. Journal of molecular biology 2002. doi: 10.1016/s0022-2836(02) 00858-6.
18. Liu Y, Wolff КС, Jacobs BL, Samuel CE. Vaccinia virus E3L interferon resistance protein inhibits the interferon-induced adenosine deaminase A-to-I editing activity. Virology 2001. doi: 10.1006/viro.2001.1154.
19. Sen GC. Viruses and interferons. Annu Rev Microbiol 2001; 55: 255-81. doi. 10.1146/annurev.micro.55.1.255.
20. Herbein G, O'Brien WA. Tumor necrosis factor (TNF)-alpha and TNF receptors in viral pathogenesis. Proc Soc Exp Biol Med. 2000; 223: 241-57. doi: 10.1046/j. 1525-1373,2000.22335.x.
21. Alcami A. Viral mimicry of cytokines, chemokines and their receptors. Nat Rev Immunol. 2003; 3: 36-50. doi: 10.1038/nri980.
22. Dyall J, Johnson RF, Chen D-Y, Huzella L, Ragland DR, Mollura DJ, et al. Evaluation of monkeypox disease progression by molecular imaging. J Infect Dis. 2011; 204: 1902-11. doi: 10.1093/infdis/jir663.
23. Guamer J, Johnson BJ, Paddock CD, Shieh W-J, Goldsmith CS, Reynolds MG, et al. Monkeypox transmission and pathogenesis in prairie dogs. Emerg. Infect. Dis. 2004; 10: 426-31. doi: 10.3201/eidl003.030878.
24. Dubois ME, Slifka MK. Retrospective analysis of monkeypox infection. Emerg. Infect. Dis. 2008; 14: 592-9. doi: 10.3201/eidl 404.071044.
25. Lewis-Jones S. Zoonotic poxvirus infections in humans. Curr Opin Infect Dis. 2004; 17:81-9. doi: 10.1097/00001432-200404000-00003.
26. CDC. Clinical Recognition | Monkeypox | Poxvirus | CDC. 07.06.2022. https://www.cdc.gov/poxvirus/monkeypox/clinicians/clinical-recognition.html. Accessed 7 Jun 2022.
27. Petersen E, Abubakar I, Ihekweazu C, Heymann D, Ntoumi F, Blumberg L, et al. Monkeypox - Enhancing public health preparedness for an emerging lethal human zoonotic epidemic threat in the wake of the smallpox post-eradication era. Int J Infect Dis. 2019; 78: 78 - 84. doi: 10.1016/j.ijid.2018.11.008.
28. European Centre for Disease Prevention and Control. Factsheet for health professionals on monkeypox. 2022-05-19. https://www.ecdc.europa.eu/en/all-topics-z/monkeypox/factsheet-health-professionals. Accessed 8 Jun 2022.
29. Andrea Antinori, Valentina Mazzotta, Serena Vita, Fabrizio Carletti, Danilo Tacconi, Laura Emma Lapini, et al. Epidemiological, clinical and virological characteristics of four cases of monkeypox support transmission through sexual contact, Italy, May 2022. Eurosurveillance. 2022; 27: 2200421. doi: 10.2807/1560 - 7917.ES.2022.27.22.2200421.
30. WHO. Monkeypox. 20.05.2022. https://www.who.int/news-room/questions-and-answers/item/monkeypox. Accessed 8 Jun 2022.
31. Nolen LD, Osadebe L, Katomba J, Likofata J, Mukadi D, Monroe B, et al. Extended Human-to-Human Transmission during a Monkeypox Outbreak in the Democratic Republic of the Congo. Emerg. Infect. Dis. 2016; 22: 1014-21. doi: 10.320 l/eid2206.150579.
32. Vaughan A, Aarons E, Astbury J, Brooks T, Chand M, Flegg P, et al. Human-to-Human Transmission of Monkeypox Virus, United Kingdom, October 2018. Emerg. Infect. Dis. 2020; 26: 782-5. doi: 10.3201/eid2604.191164.
33. Bolanda Jd, Li Yu, Reynolds Mg, Moudzeo H, Wassa Dw, Learned La, et al. Extended interhuman transmission of monkeypox in a hospital community in the Republic of the Congo, 2003. The American Journal of Tropical Medicine and Hygiene. 2005; 73: 428-34. doi: 10.4269/ajtmh.2005.73.428.
34. WOAH - World Organisation for Animal Health. Monkeypox - WOAH - World Organisation for Animal Health. 2022-06-10Tll:41:36+00:00. https://www.woah.org/en/disease/monkeypox/. Accessed 15 Jun2022.
35. Emmanuel Alakunle, Ugo Moens, Godwin Nchinda, Malachy Ifeanyi Okeke. Monkeypox Virus in Nigeria: Infection Biology, Epidemiology, and Evolution. Viruses 2020. doi: 10.3390/vl2111257.
36. Reynolds MG, Yorita KL, Kuehnert MJ, Davidson WB, Huhn GD, Holman RC, Damon IK. Clinical manifestations of human monkeypox influenced by route of infection. J Infect Dis. 2006; 194: 773-80. doi: 10.1086/505880.
37. Yinka-Ogunleye A, Aruna O, Dalhat M, Ogoina D, McCollum A, Disu Y, et al. Outbreak of human monkeypox in Nigeria in 2017-18: A clinical and epidemiological report. The Lancet Infectious Diseases. 2019; 19: 872-9. doi: 10.1016/S1473-3099(19) 30294-4.
38. Kumar S, Subramaniam G, Karuppanan K. Human monkeypox outbreak in 2022. Journal of Medical Virology 2022. doi:10.1002/jmv.27894.
39. CDC Health Alert Network. Monkeypox Virus Infection in the United States and Other Non-endemic Countries-2022. 20.05.2022. https://emergency.cdc.gov/han/2022/han00466.asp. Accessed 16 Jun2022.
40. World Health Organization. Clinical management and infection prevention and control for monkeypox: Interim rapid response guidance, 10 June 2022. 10.06.2022. https://www.who.int/publications/i/item/WHO-MPX-Clinical-and-IPC-2022.1. Accessed 15 Jun2022.
41. WHO. Multi-country monkeypox outbreak: situation update. 14.06.2022. https://www.who.int/emergencies/disease-outbreak-news/item/2022-DON392. Accessed 15 Jun2022.
42. CDC. Interim Clinical Guidance for the Treatment of Monkeypox. 10.06.2022. https://www.cdc.gov/poxvirus/monkeypox/treatment.html. Accessed 16 Jun2022.
43. Mbala PK, Huggins JW, Riu-Rovira T, Ahuka SM, Mulembakani P, Rimoin AW, et al. Maternal and Fetal Outcomes Among Pregnant Women With Human Monkeypox Infection in the Democratic Republic of Congo. J Infect Dis 2017; 216:824-8. doi:10.1093/infdis/jix260.
44. Adler H, Gould S, Hine P, Snell LB, Wong W, Houlihan CF, et al. Clinical features and management of human monkeypox: A retrospective observational study in the UK. The Lancet Infectious Diseases. 2022; 46:599. doi: 10.1016/S 1473-3099(22) 00228-6.
45. WHO. Laboratory testing for the monkeypox virus. 23 May 2022. https://www.who.int/publications/i/item/WHO-MPX-laboratory-2022.1. Accessed 6 Jun 2022.
46. Case Definitions for Use in the 2022 Monkeypox Response. 08.06.2022. https://www.cdc.gov/poxvirus/monkeypox/clinicians/case-definition.html. Accessed 10 Jun 2022.
47. Nigeria Centre for Disease Control. National Monkeypox Public Health Response Guidelines. 2022. Accessed 9 Jun 2022.
48. France K, Villa A. Acute Oral Lesions. Dermatologic clinics 2020. doi:10.1016/j.det.2020.05.005.
49. Khalil A, Samara A, O'Brien P, Morris E, Draycott T, Lees C, Ladhani S. Monkeypox and pregnancy: What do obstetricians need to know? Ultrasound in obstetrics & gynecology 2022. doi:10.1002/uog.24968.
50. International Statistical Classification of Diseases and Related Health Problems 10th Revision (ICD-IO)-WHO. https://icd.who.int/browse 10/2019/en#B04.
Приложение 1
АЛГОРИТМ КЛИНИЧЕСКОЙ ДИАГНОСТИКИ ОСПЫ ОБЕЗЬЯН
|
Пациент с подозрением на оспу обезьян
|
||||||
 |
 |
 |
||||
|
Эпидемиологический анамнез
|
Клиническая картина
|
Дифференциальная диагностика
|
||||
|
- выезд за 21 день до появления симптомов в зарубежные страны (в первую очередь в Центральную или Западную Африку, а также страны, в которых были зарегистрированы случаи MPX);
- контакт с человеком, у которого есть похожая сыпь, или которому был поставлен диагноз подтвержденной или вероятной оспы обезьян;
- контакт с мертвым или живым диким животным или экзотическим домашним животным при пребывании на территории Африки (гамбийская крыса, кистохвостый дикобраз, африканская соня, полосатая мышь, древесная белка), или использование продуктов, полученный из таких животных (мясо дичи, кремы, лосьоны, порошки).
|
- лихорадка выше 38 °C;
- наличие мономорфной сыпи на 2 - 5 день после начала лихорадки:
- элементы: макулы, папулы, везикулы, пустулы;
- площадь поражения: генерализованная или локализованная сыпь;
- локализация: лицо и туловище (95% случаев), ладони и подошвы (75%), слизистые оболочки полости рта (70%), гениталии (30%), конъюнктивы и роговицы (20%);
- этапность: пятно-папула-везикула-пустула-корка;
- центробежное распространение: начало на языке, в полости рта, затем - лицо, туловище, затем - конечности, затем - ладони и стопы;
- лимфаденопатия;
- боль в горле (наличие энантем);
- миалгия;
- головная боль.
|
- ветряная оспа;
- корь;
- натуральная оспа (ликвидирована);
- краснуха;
- энтеровирусная инфекция;
- бактериальные кожные инфекции;
- чесотка;
- сифилис;
- многоформная экссудативная эритема;
- опоясывающий лишай;
- контагиозный моллюск;
- аллергия на лекарства;
- другие лихорадочные заболевания.
|
||||
Приложение 2.1
КЛИНИЧЕСКАЯ ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ПРИ ОСПЕ ОБЕЗЬЯН
|
Лихорадка
|
Время появления сыпи от момента появления первых симптомов
|
Морфология сыпи
|
Размеры сыпи
|
Этапность распространения сыпи
|
Лимфаденопатия
|
Локализация сыпи
|
|
|
Оспа обезьян
|
За 1 - 3 дня до сыпи
|
3 - 4 день болезни
|
Сыпь обычно начинается в виде пятен и папул; затем прогрессирует в течение 2 - 4 недель до везикул, пустул, с пупковидным вдавлением в центре элементов, элементы сыпи в последующем покрываются корочкой. Характерна мономорфная сыпь
|
Средний размер 0,5 - 1,0 см
|
Начинается на лице и туловище, а затем распространяется центробежно на конечности, поражая ладони и подошвы ног
|
Присутствует
|
Более сконцентрирована на лице, присутствует на ладонях и подошвах, элементы сыпи в одной зоне мономорфны.
|
|
Оспа натуральная
|
В начале заболевания
|
на 4 - 5 сутки от начала заболевания
|
Высыпания первоначально представляют собой мелкие розеолезные элементы, прогрессирующие в папулы, а через 2 - 3 дня - в везикулы. Везикулы имеют вид многокамерных мелких пузырьков, окруженных гиперемированной кожей и имеющих небольшое пупковидное углубление в центре. К концу первой недели заболевания, в начале второй, элементы сыпи нагнаиваются (теряют свою многокамерность, сливаясь в единую гнойную пустулу, становятся болезненными). Спустя неделю пустулы вскрываются, образуя черные некротические корочки.
|
Средний размер 0,5 - 1,0 см
|
Начинается с появления на коже лица и слизистых оболочках, потом на туловище и конечностях
|
Присутствует
|
Сыпь локализуется на лице, туловище, конечностях, не исключая ладони и подошвы, элементы сыпи в одной зоне мономорфны.
|
|
Ветряная оспа
|
За 1 - 2 дня до сыпи
|
С 1 дня болезни
|
Сначала появляются папулы или волдыри. Они быстро превращаются в поверхностные тонкостенные везикулы, в центре которых появляется пупковидное вдавление и в течение 8 - 12 ч они превращаются в пустулы, которые в дальнейшем разрешаются с образованием корки. Сыпь полиморфная.
|
1 - 4 мм
|
Высыпания появляются на лице и волосистой части головы и постепенно распространяются на туловище и конечности
|
Отсутствует
|
Более сконцентрирована на туловище, отсутствует на ладонях и подошвах
|
|
Корь
|
За 3 - 5 дней до сыпи
|
3 - 4 день болезни
|
Крупнопятнистая, пятнистопапулезная, склонна к слиянию
|
Средней величины и крупная (10 - 20 мм), склонная к слиянию
|
Этапно, начиная с лица в течение 3 - 4 дней
|
Очень редко
|
В зависимости от дня высыпания (1-й день - на лице, 2-й день - лицо и туловище, 3 - 4-й - лице, туловище и конечностях).
Патогномоничный симптом: пятна Бельского - Филатова - Коплика - мелкие белесоватые пятна, окруженные узкой красной каймой на слизистой щек в области моляров, со 2-го дня болезни
|
|
Сифилис вторичный
|
Может присутствовать в части случаев
|
Через 2 - 10 недель после появления твердого шанкра
|
Пятна, папулы круглой или овальной формы, с четкими границами, Папулы нередко шелушатся.
У ослабленных пациентов, страдающих алкоголизмом, наркоманией, туберкулезом, ВИЧ-инфекцией может наблюдаться пустулезный (оспенновидный) сифилид: шарообразные пустулы величиной с горошину, центр которых быстро засыхает в корку, расположены на плотном основании синюшнорозового цвета.
|
Пятна и папулы диаметром 0,5 - 1,0 см
|
Этапность распространения не характерна
|
Поражение шейных, затылочных, паховых, локтевых, подмышечных лимфоузлов.
|
На коже туловища, границы роста волос, шея, ладони и подошвы, носогубный треугольник, вокруг заднего прохода, половые органы. Локализация пустулезного (оспенновидного) сифилида: лицо, особенно лоб, туловище, конечности.
|
|
Чесотка
|
Отсутствует
|
Одновременно с началом заболевания
|
Невоспалительные везикулы, фолликулярные папулы и чесоточные ходы имеют вид слегка возвышающейся линии беловатого или грязно-серого цвета, прямые или изогнуты, расчесы и кровянистые корочки.
Характерен выраженный зуд в области высыпаний, особенно по ночам.
|
Везикулы, папулы до 3 мм. ходы длиной 5 - 7 мм
|
Этапность распространения не характерна
|
Отсутствует
|
Кисти, запястья, ягодицы, живот, подмышечная область, на половых органах мужчин, молочных железах у женщин
|
|
Импетиго
|
Отсутствует
|
Одновременно с началом заболевания
|
Мелкие поверхностные везикулы или пустулы быстро вскрываются с образованием эрозий, которые покрываются корками. При буллезном импетиго - везикулы или пузыри. При эктиме - фликтены с гнойным содержимы, корки, язвы
|
1,0 - 3,0 см
|
Этапность распространения не характерна
|
Как правило, отсутствует. Возможна при эктиме
|
При стрептококковом импетиго преимущественно кожа лица (область вокруг носа, рта).
При буллезном импетиго - нижние конечности, тыл кистей.
При эктиме - нижние конечности
|
|
Опоясывающий лишай
|
За 3 - 5 дней до сыпи
|
2 - 3 день болезни
|
Многокамерные узелки, трансформируются в пузырьки и пузыри круглые или овальные, нередко с пупковидным вдавлением в центре с прозрачным содержимым. В течении 4 - 5 дней жидкость становится опалесцирующей, а затем мутной. Большинство пузырьков ссыхаются в корочки, а некоторые вскрываются с образованием эрозий и последующей их эпителизацией.
Характерна выраженная болезненность в области высыпаний
|
Средний размер 2 - 5 мм
|
Этапность распространения не характерна
|
Присутствует
|
Одностороннее, группами ограничено одним или более смежными дерматомами. Области иннервации тройничного нерва, в особенности глазной ветви и кожа туловища в области T1 - L2 сегментов. При генерализованной форме по всему кожному покрову наряду с высыпаниями по ходу нервного ствола
|
|
Многоформная экссудативная эритема
|
Часто, в продромальный период
|
После продромального периода на протяжении 10 - 15 суток
|
Пятна и узелки, округлой формы, красно-синюшного цвета, напоминающие мишень или радужку. Пузырьки и пузыри округлой формы имеют толстую покрышку, наполнены опалесцирующей жидкостью и расположены, как правило, в центре узелков. Пятна появляются в первые 48 часов, затем узелки, пузырьки и пузыри
|
Узелки от 0,3 до 1,5 см. Пузыри небольшие, плоские.
Патологические элементы склонны к слиянию с образованием гирлянд и дуг
|
Этапность распространения не характерна
|
Как правило, отсутствует
|
Кожа конечностей, особенно тыльной поверхности кистей, ладоней, подошв, лица, полового члена, слизистые оболочки, дыхательные пути, глаза. Поражение симметричное, двустороннее
|
|
Контагиозный моллюск
|
Отсутствует
|
Отсутствует
|
Узелки полушаровидной или слегка уплощенной формы, плотные, безболезненные, цвета нормальной кожи или бледно-розового цвета, нередко с восковидным блеском, с пупковидным вдавлением в центре. Быстро увеличиваются в размерах до 0,5 - 0,7 см, располагаются изолированно на неизмененной коже
|
0,1 - 0,2 см
|
Этапность распространения не характерна
|
Отсутствует
|
У детей - на коже лица (чаще на веках и области лба), шее, верхней половине груди (особенно в области подмышечных впадин), верхних конечностях (тыл кистей); у взрослых - на коже нижней части живота, лобка, внутренней поверхности бедер, коже наружных половых органов, вокруг ануса
|
|
Энтеровирус ный везикулярн ый стоматит с экзантемой
|
За 12 - 24 часов до сыпи
|
К концу 1-го дня болезни
|
Пятна или папулы, которые быстро превращаются в везикулы. При вскрытии везикул образуются эрозии, которые покрываются корками и регрессируют. На слизистой полости рта пятна превращаются в сероватые везикулы, которые вскрываются с образованием мелких болезненных язв с отвесными краями. Болезненные папулы на ладонях и подошвах.
|
Пятна, папулы диаметр 0,2 - 0,8 см, язвы 0,5 - 1,0 см
|
Этапность распространения не характерна
|
Как правило, отсутствует
|
Твердое небо, язык, слизистая оболочка щек.
Ладони, подошвы, боковые поверхности пальцев рук и ног, ягодицы.
|
Приложение 2.2
КЛИНИЧЕСКАЯ ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ПРИ ОСПЕ ОБЕЗЬЯН
|
Оспа обезьян
|
|||
|
Лихорадка
|
За 1 - 3 дня до сыпи
|
 |
|
|
Время появления сыпи от момента появления первых симптомов
|
3 - 4 день болезни
|
||
|
Морфология сыпи
|
Сыпь обычно начинается в виде пятен и папул; затем прогрессирует в течение 2 - 4 недель до везикул, пустул, сопровождаемых вдавлением в центре в виде пупка, элементы сыпи в последующем покрываются корочкой
|
||
 |
|||
|
Размеры сыпи
|
Средний размер 0,5 - 1,0 см
|
||
|
Этапность распространения сыпи
|
Начинается на лице и туловище, а затем распространяется центробежно на конечности, поражая ладони и подошвы ног
|
||
|
Лимфаденопатия
|
Присутствует
|
||
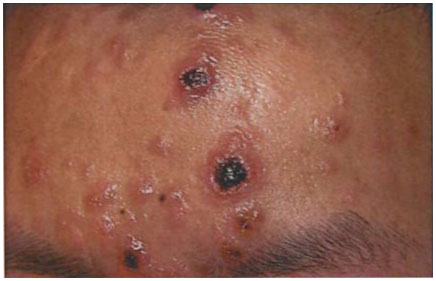 |
|||
|
Локализация сыпи
|
Более сконцентрирована на лице, присутствует на ладонях и подошвах
|
||
|
Оспа натуральная
|
|||
|
Лихорадка
|
В начале заболевания
|
||
|
Время появления сыпи от момента появления первых симптомов
|
на 4 - 5 сутки от начала заболевания
|
||
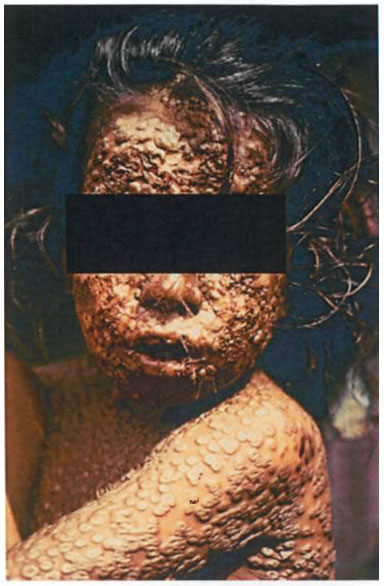 |
|||
|
Морфология сыпи
|
Высыпания, первоначально представляют собой мелкие розеолы, прогрессирующие в папулы, а через 2 - 3 дня - в везикулы. Везикулы имеют вид многокамерных мелких пузырьков, окруженных гиперемированной кожей и имеющих небольшое пупковидное углубление в центре. К концу первой недели заболевания, в начале второй, элементы сыпи нагнаиваются (теряют свою многокамерность, сливаясь в единую гнойную пустулу, становятся болезненными). Спустя неделю пустулы вскрываются, образуя черные некротические корочки.
|
||
|
Размеры сыпи
|
Средний размер 0,5 - 1,0 см
|
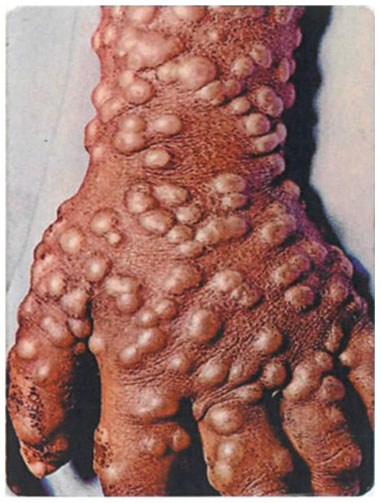 |
|
|
Этапность распространения сыпи
|
Начинается с появления на коже лица и слизистых оболочках, потом на туловище и конечностях
|
||
|
Лимфаденопатия
|
Присутствует
|
||
|
Локализация сыпи
|
Сыпь локализуется на лице, туловище, конечностях, не исключая ладони и подошвы, элементы сыпи в одной зоне мономорфны.
|
||
|
Ветряная оспа
|
|||
|
Лихорадка
|
За 1 - 2 дня до сыпи
|
 |
|
|
Время появления сыпи от момента появления первых симптомов
|
С 1 дня болезни
|
||
|
Морфология сыпи
|
Сначала появляются папулы или волдыри. Они быстро превращаются в поверхностные тонкостенные везикулы, в центре которых появляется пупковидное вдавление и в течение 8 - 12 ч они превращаются в пустулы, а затем в корки
|
||
|
Размеры сыпи
|
1 - 4 мм
|
||
|
Этапность распространения сыпи
|
Высыпания появляются на лице и волосистой части головы и постепенно распространяются на туловище и конечности
|
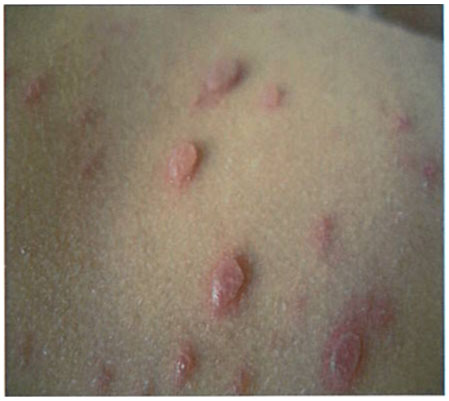 |
|
|
Лимфаденопатия
|
Отсутствует
|
||
|
Локализация сыпи
|
Более сконцентрирована на туловище, отсутствует на ладонях и подошвах
|
||
|
Корь
|
|||
|
Лихорадка
|
За 3 - 5 дней до сыпи
|
||
|
Время появления сыпи от момента появления первых симптомов
|
3 - 4 день болезни
|
||
|
Морфология сыпи
|
Крупнопятнистая, пятнисто-папулезная, склонная к слиянию
|
||
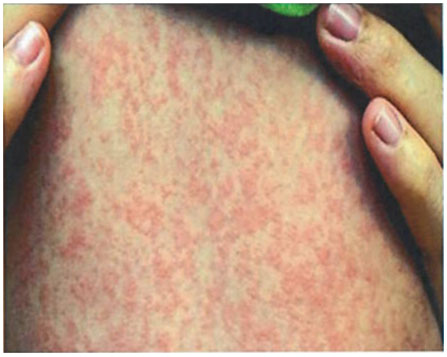 |
|||
|
Размеры сыпи
|
Средней величины и крупная (10 - 20 мм), склонная к слиянию
|
||
|
Этапность распространения сыпи
|
Этапно, начиная с лица в течение 3 - 4 дней
|
||
|
Лимфаденопатия
|
Очень редко
|
||
|
Локализация сыпи
|
В зависимости от дня высыпания (1-й день - на лице, 2-й день - лицо и туловище, 3 - 4-й - лице, туловище и конечностях)
|
||
|
Сифилис вторичный
|
|||
|
Лихорадка
|
Может присутствовать в части случаев
|
||
 |
|||
|
Время появления сыпи от момента появления первых симптомов
|
Через 2 - 10 недель после появления твердого шанкра
|
||
|
Морфология сыпи
|
Пятна, папулы круглой или овальной формы, с четкими границами. Папулы нередко шелушатся
|
||
|
Размеры сыпи
|
Пятна и папулы диаметром 0,5 - 1,0 см
|
||
|
Этапность распространения сыпи
|
Этапность распространения не характерна
|
 |
|
|
Лимфаденопатия
|
Поражение шейных, затылочных, паховых, локтевых, подмышечных лимфоузлов
|
||
|
Локализация сыпи
|
На коже туловища, границы роста волос, шея, ладони и подошвы, носогубный треугольник, вокруг заднего прохода, половые органы
|
||
|
Чесотка
|
|||
|
Лихорадка
|
Отсутствует
|
||
|
Время появления сыпи от момента появления первых симптомов
|
Одновременно с началом заболевания
|
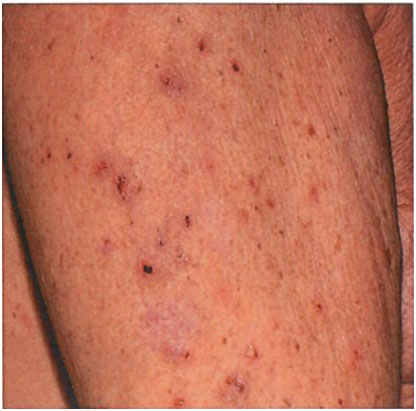 |
|
|
Морфология сыпи
|
Невосполительные везикулы, фолликулярные папулы и чесоточные ходы имеют вид слегка возвышающейся линии беловатого или грязносерого цвета, прямые или изогнуты, расчесы и кровянистые корочки
|
||
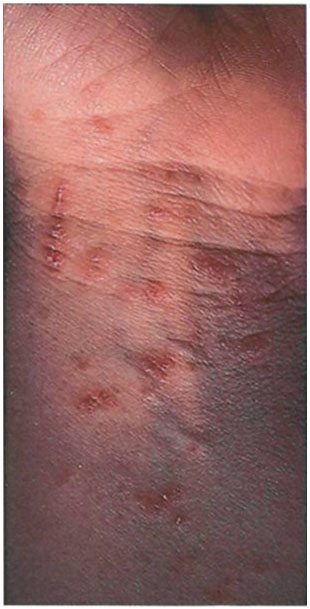 |
|||
|
Размеры сыпи
|
Везикулы, папулы до 3 мм, ходы длиной 5 - 7 мм
|
||
|
Этапность распространения сыпи
|
Этапность распространения не характерна
|
||
|
Лимфаденопатия
|
Отсутствует
|
||
|
Локализация сыпи
|
Кисти, запястья, ягодицы, живот, подмышечная область, на половых органах мужчин, молочных железах у женщин
|
||
|
Импетиго
|
|||
|
Лихорадка
|
Отсутствует
|
||
 |
|||
|
Время появления сыпи от момента появления первых симптомов
|
Одновременно с началом заболевания
|
||
|
Морфология сыпи
|
Мелкие поверхностные везикулы или пустулы быстро вскрываются с образованием эрозий, которые покрываются корками. При буллезном импетиго - везикулы или пузыри. При эктиме - фликтены с гнойным содержимы, корки, язвы
|
||
|
Размеры сыпи
|
1,0 - 3,0 см
|
 |
|
|
Этапность распространения сыпи
|
Этапность распространения не характерна
|
||
|
Лимфаденопатия
|
Как правило, отсутствует. Возможна при эктиме
|
||
|
Локализация сыпи
|
При стрептококковом импетиго преимущественно - кожа лица (область вокруг носа, рта). При буллезном импетиго - нижние конечности, тыл кистей. При эктиме - нижние конечности
|
||
|
Опоясывающий лишай
|
|||
|
Лихорадка
|
За 3 - 5 дней до сыпи
|
||
|
Время появления сыпи от момента появления первых симптомов
|
2 - 3 день болезни
|
||
|
Морфология сыпи
|
Многокамерные узелки, трансформируются в пузырьки и пузыри круглые или овальные, нередко с пупковидным вдавлением в центре с прозрачным содержимым. В течении 4 - 5 дней жидкость становится опалесцирующей, а затем мутной. Большине тво пузырьков ссыхаются в корочки, а некоторые вскрываются с образованием эрозий и последующей их эпителизацией
|
||
 |
|||
 |
|||
|
Размеры сыпи
|
Средний размер 2 - 5 мм
|
||
|
Этапность распространения сыпи
|
Этапность распространения не характерна
|
||
|
Лимфаденопатия
|
Присутствует
|
||
|
Локализация сыпи
|
Одностороннее, группами ограничено одним или более смежными дерматомами. Области иннервации тройничного нерва, в особенности глазной ветви и кожа туловища в области T1 - L2 сегментов. При генерализованной форме по всему кожному покрову наряду с высыпаниями по ходу нервного ствола
|
||
|
Многоформная экссудативная эритема
|
|||
|
Лихорадка
|
Часто, в продромальный период
|
||
|
Время появления сыпи от момента появления первых симптомов
|
После продромального периода на протяжении 10 - 15 суток
|
||
 |
|||
|
Морфология сыпи
|
Пятна и узелки, округлой формы, красносинюшного цвета, напоминающие мишень или радужку. Пузырьки и пузыри округлой формы имеют толстую покрышку, наполнены опалесцирующей жидкостью и расположены, как правило, в центре узелков. Пятна появляются первые 48 часов, затем узелки, пузырьки и пузыри
|
||
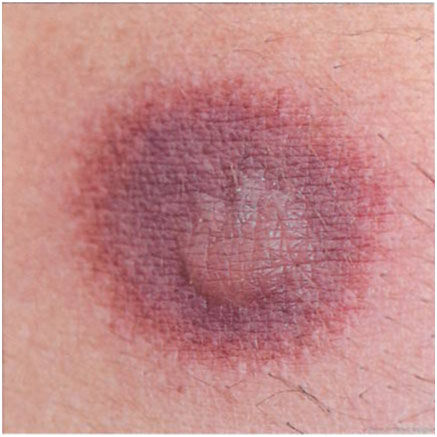 |
|||
|
Размеры сыпи
|
Узелки от 0,3 до 1,5 см. Пузыри небольшие, плоские. Патологические элементы склонны к слиянию с образованием гирлянд и дуг
|
||
|
Этапность распространения сыпи
|
Этапность распространения не характерна
|
||
|
Лимфаденопатия
|
Как правило, отсутствует
|
||
|
Локализация сыпи
|
Кожа конечностей, особенно тыльной поверхности кистей, ладоней, подошв, лица, полового члена, слизистые оболочки, дыхательные пути, глаза. Поражение симметричное, двустороннее
|
||
|
Контагиозный моллюск
|
|||
|
Лихорадка
|
Отсутствует
|
||
|
Время появления сыпи от момента появления первых симптомов
|
Отсутствует
|
 |
|
|
Морфология сыпи
|
Узелки полушаровидной или слегка уплощенной формы, плотные, безболезненные, цвета нормальной кожи или бледно-розового цвета, нередко с восковидным блеском, с пупковидным углублением в центре. Быстро увеличиваются в размерах до 0,5 - 0,7 см, располагаются изолированно на неизмененной коже
|
||
 |
|||
|
Размеры сыпи
|
0,1 - 0,2 см
|
||
|
Этапность распространения сыпи
|
Этапность распространения не характерна
|
||
|
Лимфаденопатия
|
Отсутствует
|
||
|
Локализация сыпи
|
У детей - на коже лица (чаще на веках и области лба), шее, верхней половине груди (особенно в области подмышечных впадин), верхних конечностях (тыл кистей); у взрослых - на коже нижней части живота, лобка, внутренней поверхности бедер, коже наружных половых органов, вокруг ануса
|
||
|
Энтеровирусный везикулярный стоматит с экзантемой
|
|||
|
Лихорадка
|
За 12 - 24 часов до сыпи
|
||
|
Время появления сыпи от момента появления первых симптомов
|
К концу 1-го дня болезни
|
||
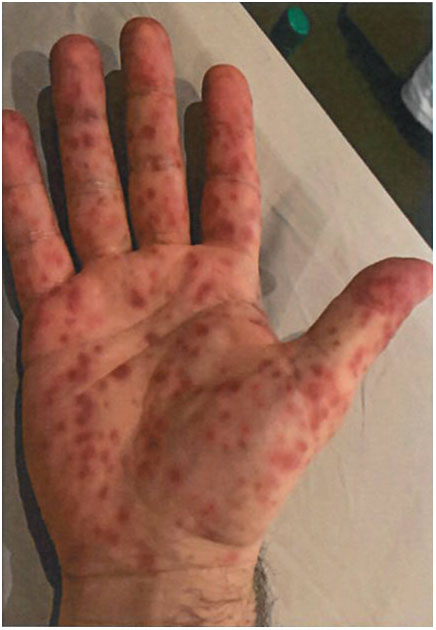 |
|||
|
Морфология сыпи
|
Пятна или папулы, которые быстро превращаются в везикулы. При вскрытии везикул образуются эрозии, которые покрываются корками и заживают. На слизистой полости рта пятна превращаются в сероватые везикулы, которые вскрываются с образованием мелких болезненных язв с отвесными краями. Болезненных папул на ладонях и подошвах.
|
||
|
Размеры сыпи
|
Пятна, папулы - диаметр 0,2 - 0,8 см, язвы 0,5 - 1,0 см
|
||
|
Этапность распространения сыпи
|
Этапность распространения не характерна
|
 |
|
|
Лимфаденопатия
|
Как правило, отсутствует
|
||
|
Локализация сыпи
|
Твердое небо, язык, слизистая оболочка щек. Ладони, подошвы, боковые поверхности пальцев рук и ног, ягодицы.
|
||
Приложение 3
КАТЕГОРИИ
КОНТАКТНЫХ ЛИЦ В ЗАВИСИМОСТИ ОТ СТЕПЕНИ РИСКА
ЗАБОЛЕВАНИЯ MPX
|
Контактные лица и меры
|
|
3 категории, Высокий риск
|
|
Лица, имеющие в анамнезе прямой, продолжительный контакт с поврежденной кожей или слизистыми больных оспой обезьян (после появления симптомов), биологическими жидкостями или одеждой, постельным бельем без использования СИЗ.
Изоляция
|
|
2 категория, Средний риск
|
|
Лица, имеющие в анамнезе незащищенный контакт, или, ситуацию, когда возможен воздушно-капельный путь передачи инфекции; контакт неповрежденной кожи с больным оспой, его биологическими жидкостями или потенциально инфицированным материалом без СИЗ.
В эту категорию относят пассажиров самолета и других транспортных средств, сидевших рядом с больным или в радиусе 1 метра.
Изоляция или медицинское наблюдение
(на дому, при наличии условий для самоизоляции)
|
|
1 категория, Низкий риск
|
|
Категория 1-B
|
|
Медицинский персонал в инфекционных отделениях и лица, проводящие дезинфекцию помещений, при условии ношения СИЗ. Медицинское наблюдение. Осуществляют пассивный мониторинг (ежедневный - осмотр поверхности кожи, термометрия)
|
|
Категория 1-A
|
|
Лица, не имеющие физического контакта, но имеющие в анамнезе общественный контакт на расстоянии 1 - 3 метра от заболевшего, пассажиры, сидящие в трех рядах от больного в самолете; медицинский персонал без прямого контакта с зараженными предметами, на расстоянии 1 - 3 метров от больного.
Медицинское наблюдение. Осуществляют пассивный мониторинг (ежедневный осмотр поверхности кожи, термометрия)
|
АВТОРСКИЙ КОЛЛЕКТИВ
Астапенко Елена Владимировна - директор Департамента регулирования обращения лекарственных средств и медицинских изделий Министерства здравоохранения Российской
Алехин Алексей Викторович - директор Департамента развития фармацевтической и медицинской промышленности Министерства промышленности и торговли Российской Федерации
Багненко Сергей Федорович - ректор федерального государственного бюджетного образовательного учреждения высшего образования "Первый Санкт-Петербургский государственный медицинский университет имени академика И.П. Павлова" Министерства здравоохранения Российской Федерации, главный внештатный специалист по скорой медицинской помощи Министерства здравоохранения Российской Федерации
Баранов Александр Александрович - главный внештатный специалист-педиатр Минздрава России, профессор кафедры педиатрии и детской ревматологии Клинического института детского здоровья имени Н.Ф. Филатова ФГАОУ ВО "Первый МГМУ им. И.М. Сеченова" Минздрава России (Сеченовский Университет)
Вавилова Татьяна Владимировна - заведующая кафедрой лабораторной медицины и генетики института медицинского образования федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр имени В.А. Алмазова" Министерства здравоохранения Российской Федерации, главный внештатный специалист по клинической лабораторной диагностике Министерства здравоохранения Российской Федерации
Васильева Ирина Анатольевна - главный внештатный специалист-фтизиатр Минздрава России, директор федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр фтизиопульмонологии и инфекционных заболеваний" Минздрава России
Волчкова Елена Васильевна - заведующая кафедрой инфекционных болезней Федерального государственного автономного образовательного учреждения высшего образования Первый Московский государственный медицинский университет имени И.М. Сеченова Министерства здравоохранения Российской Федерации (Сеченовский Университет)
Глаголев Сергей Владимирович - заместитель Министра здравоохранения Российской Федерации Горелов Александр Васильевич - заместитель директора по научной работе федерального бюджетного учреждения науки "Центральный научно-исследовательский институт эпидемиологии", заведующий кафедрой инфекционных болезней и эпидемиологии Федерального государственного бюджетного образовательного учреждения высшего образования "МГМСУ им. А.И. Евдокимова" Министерства здравоохранения Российской Федерации
Городин Владимир Николаевич - заведующий кафедрой инфекционных болезней и эпидемиологии ФПК и ППС ФГБОУ ВО "Кубанский государственный медицинский университет", главный врач ГБУЗ "Инфекционная больница N 2" Минздрава Краснодарского края; главный внештатный специалист по инфекционным болезням Южного федерального округа Министерства здравоохранения Российской Федерации
Горшков Александр Юрьевич - заместитель директора по научной и амбулаторно-поликлинической работе Федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр терапии и профилактической медицины" Министерства здравоохранения Российской Федерации
Гущин Владимир Алексеевич - руководитель лаборатории механизмов популяционной изменчивости патогенных микроорганизмов и референсного центра по коронавирусной инфекции государственного бюджетного учреждения "Национальный исследовательский центр эпидемиологии и микробиологии имени почетного академика Н.Ф. Гамалеи" Министерства здравоохранения Российской Федерации
Дмитриев Александр Сергеевич - врач-инфекционист Федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр фтизиопульмонологии и инфекционных заболеваний" Министерства здравоохранения Российской Федерации, главный внештатный специалист по инфекционным болезням Приволжского федерального округа Министерства здравоохранения Российской Федерации
Должикова Инна Вадимовна - заведующая лабораторией Государственной коллекции вирусов федерального государственного бюджетного учреждения "Национальный исследовательский центр эпидемиологии и микробиологии имени почетного академика Н.Ф. Гамалеи" Министерства здравоохранения Российской Федерации
Драпкина Оксана Михайловна - директор Федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр терапии и профилактической медицины" Министерства здравоохранения Российской Федерации, главный внештатный специалист по терапии и общей врачебной практике Министерства здравоохранения Российской Федерации
Дроздова Любовь Юрьевна - руководитель лаборатории поликлинической терапии Федерального государственного учреждения "Национальный медицинский исследовательский центр терапии и профилактической медицины" Министерства здравоохранения Российской Федерации, главный внештатный специалист по медицинской профилактике Министерства здравоохранения Российской Федерации
Емероле Карл Чуквуемека - ассистент кафедры инфекционных болезней с курсами эпидемиологии и фтизиатрии Федерального государственного автономного образовательного учреждения высшего образования "Российский университет дружбы народов" Минобрнауки России
Зайратьянц Олег Вадимович - заведующий кафедрой патологической анатомии Федерального государственного бюджетного образовательного учреждения высшего образования "МГМСУ им. А.И. Евдокимова" Министерства здравоохранения Российской Федерации, вице-президент Российского общества патологоанатомов, председателя Московского общества патологоанатомов, главный внештатный специалист патологоанатом Департамента здравоохранения города Москвы, главный внештатный специалист-эксперт патологоанатома Росздравнадзора по Центральному федеральному округу
Замятин Михаил Николаевич - директор Федерального центра медицины катастроф, заведующий кафедрой организации медицинской помощи в чрезвычайных ситуациях Федерального государственного бюджетного учреждения "Национальный медико-хирургический Центр им. Н.И. Пирогова" Министерства здравоохранения Российской Федерации
Иванова Марина Руслановна - главный врач государственного бюджетного учреждения здравоохранения "Центр по профилактике и борьбе со СПИДом и инфекционными заболеваниями" Министерства здравоохранения Кабардино-Балкарской Республики, главный внештатный специалист по инфекционным болезням Северо-Кавказского федерального округа Министерства здравоохранения Российской Федерации
Кареткина Галина Николаевна - доцент кафедры инфекционных болезней и эпидемиологии Федерального государственного бюджетного образовательного учреждения высшего образования "МГМСУ им. А.И. Евдокимова" Министерства здравоохранения Российской Федерации
Климов Владимир Анатольевич - руководитель службы организации медицинской помощи ФГБУ "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. В.И. Кулакова" Министерства здравоохранения Российской Федерации
Кожевникова Галина Михайловна - заведующая кафедрой инфекционных болезней с курсами эпидемиологии и фтизиатрии федерального государственного автономного образовательного учреждения высшего образования "Российский университет дружбы народов" Минобрнауки России
Козлов Роман Сергеевич - ректор Федерального государственного бюджетного образовательного учреждения высшего образования "Смоленский государственный медицинский университет" Министерства здравоохранения Российской Федерации, главный внештатный специалист Министерства здравоохранения Российской Федерации по направлению "клиническая микробиология и антимикробная резистентность"
Куликова Инна Борисовна - директор Департамента организации экстренной медицинской помощи и управления рисками здоровью Министерства здравоохранения Российской Федерации
Лиознов Дмитрий Анатольевич - директора Федерального государственного бюджетного учреждения "Научно-исследовательский институт гриппа им. А.А. Смородинцева" Минздрава России, главного внештатного специалиста по инфекционным болезням Северо-Западного федерального округа Министерства здравоохранения Российской Федерации
Лобзин Юрий Владимирович - директор федерального государственного бюджетного учреждения "Детский научно-клинический центр инфекционных болезней Федерального медико-биологического агентства", главный внештатный специалист по инфекционным болезням у детей Министерства здравоохранения Российской Федерации
Мазус Алексей Изральевич - главный внештатный специалист по ВИЧ-инфекции Министерства здравоохранения Российской Федерации, заместитель главного врача по медицинской части по профилактике и борьбе со СПИДом государственного бюджетного учреждения здравоохранения города Москвы "Инфекционная клиническая больница N 2 Департамента здравоохранения города Москвы"
Молчанов Игорь Владимирович - заведующий кафедрой анестезиологии и реаниматологии Федерального государственного бюджетного образовательного учреждения дополнительного профессионального образования "Российская медицинская академия непрерывного профессионального образования" Министерства здравоохранения Российской Федерации, главный внештатный специалист Министерства здравоохранения Российской Федерации по анестезиологии-реаниматологии Центрального федерального округа
Намазова-Баранова Лейла Сеймуровна - заведующая кафедрой факультетской педиатрии педиатрического факультета ФГБОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, руководитель НИИ педиатрии и охраны здоровья детей ЦКБ РАН Министерства науки и высшего образования РФ, главный внештатный детский специалист по профилактической медицине Минздрава России
Никифоров Владимир Владимирович - заведующий кафедрой инфекционных болезней и эпидемиологии федерального государственного автономного образовательного учреждения высшего образования "Российский национальный исследовательский медицинский университет имени Н.И. Пирогова" Минздрава России
Пакскина Наталья Давыдовна - заместитель директора Департамента организации экстренной медицинской помощи и управления рисками здоровью Министерства здравоохранения Российской Федерации
Плутницкий Андрей Николаевич - заместитель Министра здравоохранения Российской Федерации
Пименов Николай Николаевич - заведующий лабораторией эпидемиологии инфекционных болезней федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр фтизиопульмонологии и инфекционных заболеваний" Министерства здравоохранения Российской Федерации
Полибин Роман Владимирович - главный внештатный специалист эпидемиолог Министерства здравоохранения Российской Федерации, заместитель директора по научной работе Института общественного здоровья им. Ф.Ф. Эрисмана федерального государственного автономного образовательного учреждения высшего образования Первый Московский государственный медицинский университет имени И.М. Сеченова Министерства здравоохранения Российской Федерации (Сеченовский Университет)
Потекаев Николай Николаевич - главный внештатный специалист по дерматовенерологии и косметологии Минздрава России и Департамента здравоохранения Москвы, директор государственного бюджетного учреждение здравоохранения "Московский научно-практический Центр дерматовенерологии и косметологии Департамента здравоохранения города Москвы", заведующий кафедрой кожных болезней и косметологии факультета дополнительного профессионального образования федерального государственного автономного образовательного учреждения высшего образования "Российский национальный исследовательский медицинский университет имени Н.И. Пирогова" Минздрава России
Припутневич Татьяна Валерьевна - главный внештатный специалист по медицинской микробиологии Министерства здравоохранения Российской Федерации; директор института микробиологии, антимикробной терапии и эпидемиологии федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Министерства здравоохранения Российской Федерации;
Пшеничная Наталья Юрьевна - заместитель директора по клинико-аналитической работе Федерального бюджетного учреждения здравоохранения "Центральный научно-исследовательский институт эпидемиологии" Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека
Сагалова Ольга Игоревна - заведующая инфекционным отделением клиники Федерального государственного бюджетного образовательного учреждения высшего образования "Южно-Уральский государственный медицинский университет" Министерства здравоохранения Российской Федерации, главный внештатный специалист по инфекционным болезням Уральского федерального округа Министерства здравоохранения Российской Федерации
Степаненко Сергей Михайлович - профессор кафедры детской хирургии федерального государственного автономного образовательного учреждения высшего образования "Российский национальный исследовательский медицинский университет имени Н.И. Пирогова" Министерства здравоохранения Российской Федерации, главный внештатный детский специалист по профилактической медицине Министерства здравоохранения Российской Федерации, главный внештатный детский специалист анестезиолог-реаниматолог Министерства здравоохранения Российской Федерации
Суранова Татьяна Григорьевна - профессор кафедры инфекционных болезней и эпидемиологии Академии постдипломного образования федерального государственного бюджетного учреждения "Федеральный научно-клинический центр специализированный видов медицинской помощи и медицинских технологий Федерального медико-биологического агентства", главный внештатный специалист эпидемиолог Минздрава России в Центральном федеральном округе
Сычев Дмитрий Алексеевич - заведующий кафедрой клинической фармакологии и терапии имени академика Б.Е. Вотчала ФГБОУ ДПО "Российская медицинская академия непрерывного профессионального образования" Министерства здравоохранения Российской Федерации
Федосеенко Марина Владиславовна - доцент кафедры факультетской педиатрии ФГБОУ ВО РНИМУ им. Н.И. Пирогова Министерства здравоохранения Российской Федерации
Фомичева Анастасия Александровна - врач-эпидемиолог центра инфекционных болезней, младший научный сотрудник лаборатории эпидемиологии инфекционных болезней федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр фтизиопульмонологии и инфекционных заболеваний" Министерства здравоохранения Российской Федерации
Чуланов Владимир Петрович - заместитель директора по научной работе и инновационному развитию федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр фтизиопульмонологии и инфекционных заболеваний" Министерства здравоохранения Российской Федерации (по согласованию), главный внештатный специалист по инфекционным болезням Министерства здравоохранения Российской Федерации
Чумакова Ольга Васильевна - заместитель директора Департамента медицинской помощи детям, службы родовспоможения и общественного здоровья Министерства здравоохранения Российской Федерации
Шикина Екатерина Алексеевна - начальник отдела отраслевого планирования и стратегического развития Департамента развития фармацевтической и медицинской промышленности Министерства промышленности и торговли Российской Федерации
Шмаков Роман Георгиевич - главный внештатный специалист Минздрава России по акушерству, директор института акушерства федерального государственного бюджетного учреждения "Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова" Минздрава России
Ющук Николай Дмитриевич - президент Федерального государственного бюджетного образовательного учреждения высшего образования "МГМСУ им. А.И. Евдокимова" Министерства здравоохранения Российской Федерации